Nottingham量化评分对于评估老年髋部骨折手术病人预后的意义
2021-01-19夏俊伟梅伟刘会长吴茜
夏俊伟 梅伟 刘会长 吴茜
髋部骨折是老年病人常见的外伤性疾病。老年髋部骨折高发年龄在70~79岁,以股骨颈骨折为主,女性病人多于男性,98%的老年髋部骨折病人需要手术治疗(如半髋置换术、全髋置换术、股骨近端内固定术等)[1]。髋部骨折类型大致可以分为头下型股骨颈骨折、基本型股骨骨折、转子间骨折、转子下骨折等,而不同类型骨折的手术方式不一样,导致术后的恢复也不尽相同。老年髋部骨折病人重要器官功能储备下降,且常合并心脑血管疾病、糖尿病、动脉粥样硬化等,导致术后并发症的发生,严重影响髋关节的早期活动和功能锻炼,增加卧床时间。术后并发症是影响病人预后的主要因素。Maxwell等[2]提出的Nottingham评分量表对于预测病人的预后有重要的意义。本研究回顾性分析本院老年髋部骨折手术病人820例的临床数据,运用Nottingham评分量表评估老年髋部骨折手术的预后。
对象与方法
一对象
本研究采用队列研究设计。2016年1月1日~2019年11月30日我院行髋部骨折手术的病人820例,年龄55~102岁,体重38~102 kg,ASA分级Ⅰ~Ⅳ级,包括全髋及半髋关节置换术、股骨闭合复位内固定术、髋关节切开复位内固定术等。术前合并高血压237例,糖尿病106例,脑梗塞50例,冠心病33例,慢性阻塞性肺疾病40例,肺部感染31例,电解质紊乱123例,贫血131例,心律失常90例,深静脉血栓形成(DVT)38例。术后并发贫血492例,深静脉血栓形成66例,电解质紊乱190例,低氧血症49例,肺部感染41例,脑梗塞25例,心律失常47例,术后谵妄14例,术后心力衰竭6例,术后肾功能不全190例。本研究通过了伦理委员会审批,豁免签署知情同意书。入选标准:(1)行单侧髋部骨折手术的病人;(2)年龄≥55岁,ASA分级Ⅰ~Ⅳ级;(3)除外由于转移性肿瘤引起的病理性骨折、多发伤引起的髋部骨折以及同一病人同一住院时间内除第一次髋部手术外的其他髋部手术。
二、方法
1.Nottingham评分量表规则:

年龄66~84岁3分年龄≥85岁4分男性1分入院(血红蛋白,Hb)≤100g/L1分入院简化精神(智能)评分(MMSE)≤6分1分入院前依赖他人看护1分1种以上并存疾病1分过去20年内恶性肿瘤史1分
2.分组标准:Nottingham评分量表总分为10分,均数5分。将所有病人按照Nottingham评分量表分为两组:Nottingham量化评分≤5分组和Nottingham量化评分>5分组。
3.观察指标:记录病人性别,年龄,体重,身高,体重指数(BMI),ASA分级,骨折的类型(头下型股骨颈骨折、基本型股骨骨折、转子间骨折、转子下骨折、其他骨折),手术类型(半髋关节置换、全髋关节置换 、其他),麻醉方式(全身麻醉、腰硬联合或神经阻滞、神经阻滞联合全身麻醉),是否术后VAS疼痛评分≥4分,术中失血量,尿量,是否输血,术中是否使用血管活性药物,是否患有老年痴呆,术前住院时间,术后住院时间,总住院时间,术后并发症(贫血、肾功能不全、深静脉血栓形成、低血压、电解质紊乱、高血压、低氧血症、肺部感染、脑梗、心律失常等),术后是否进入ICU治疗,疾病转归(是否死亡)。
三、统计学分析

结果
1.两组病人一般资料分析:本研究共纳入病人820例,男 413例(50.4%),女 407例(49.6%),年龄 55~102 岁,共有 25例病人术后转入ICU治疗。7例病人在住院期间死亡,其中男性4例,女性3例。病人性别、体重、身高、手术类型、术中失血量等指标比较差异无统计学意义(P>0.05)。与Nottingham量化评分≤5分组相比较,Nottingham量化评分>5分组中年龄明显较大、ASA分级Ⅲ~Ⅳ级的病人比例高、BMI值明显偏小、头下型骨折所占比例较高、麻醉方式选择更倾向于腰硬联合麻醉和神经阻滞麻醉,差异有统计学意义(P<0.05)。见表1。
2.两组病人术后并发症及住院时间比较:与Nottingham量化评分≤5分组相比,Nottingham量化评分>5分组总住院时间显著增加,术后贫血、DVT、术后谵妄、术后心律失常、术后肺部感染、术后脑梗、术后电解质紊乱、术后低氧血症、术后肾功能不全、术后心衰发生比例明显增加,术后转入ICU的比例明显增多,差异有统计学意义(P<0.05)。见表2。
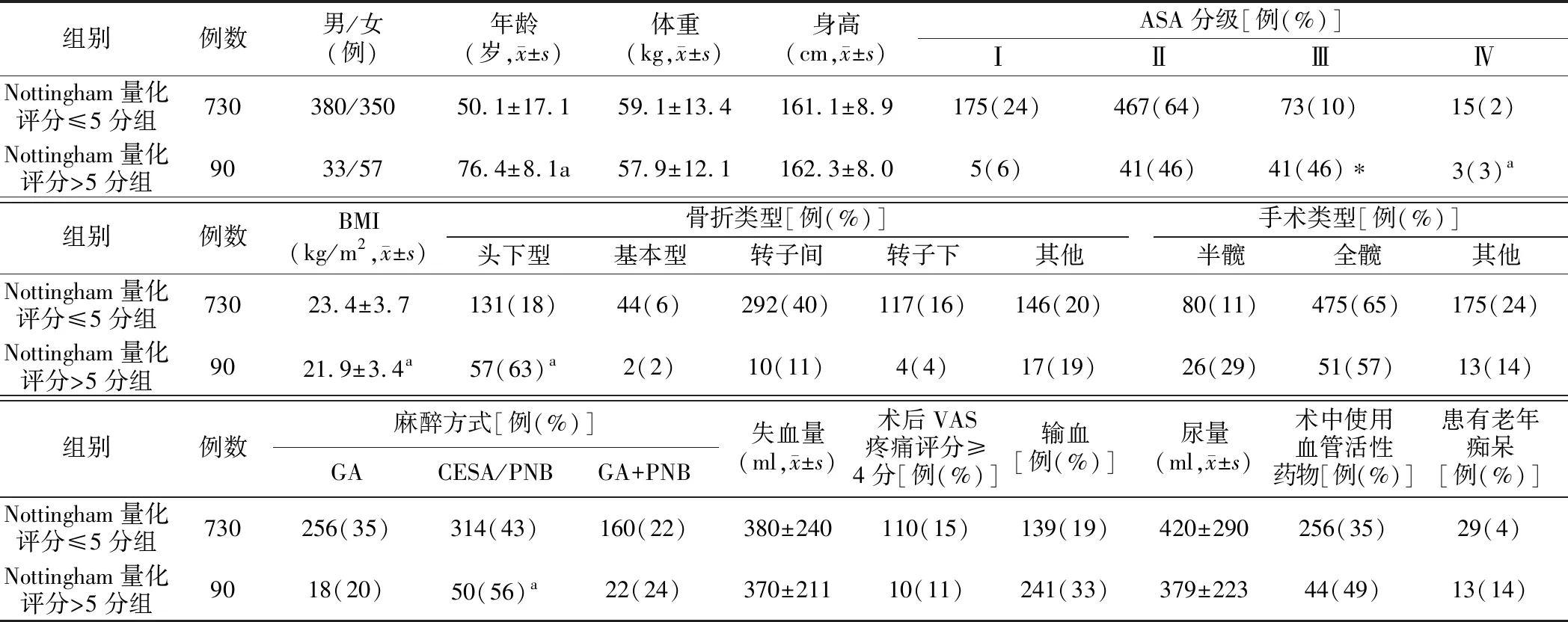
表1 两组病人一般资料比较
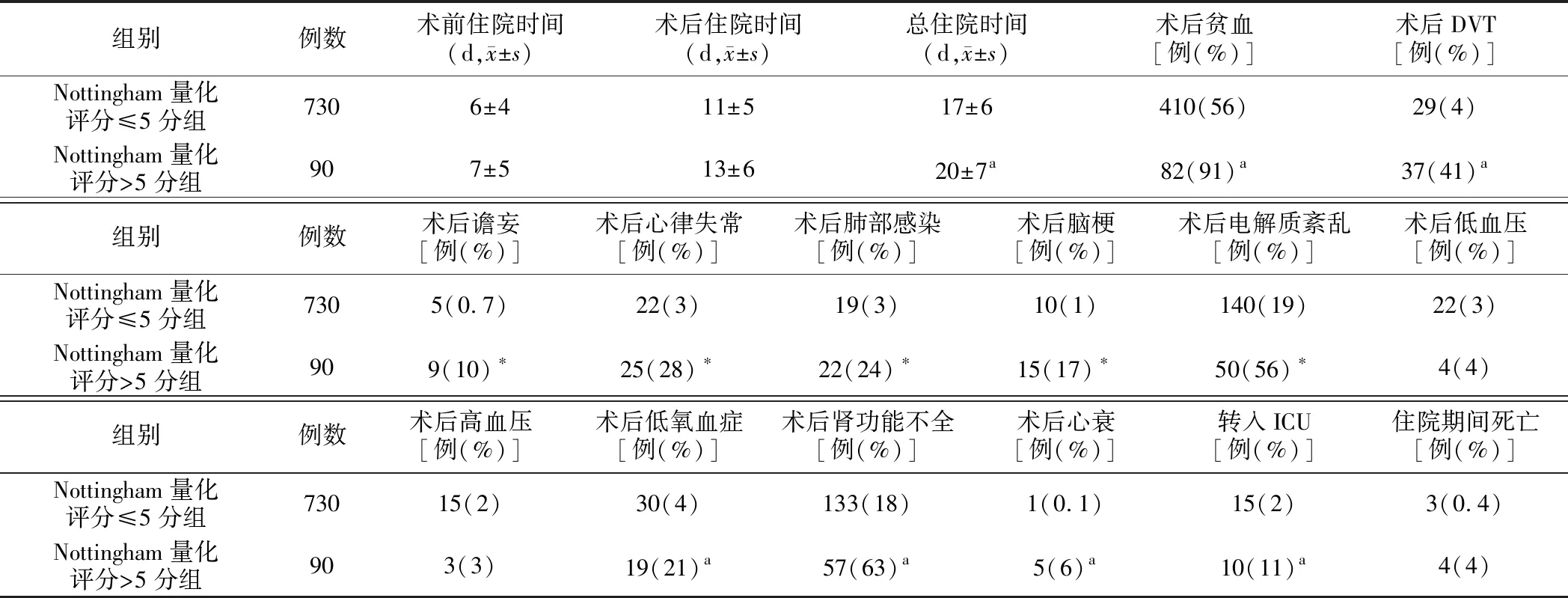
表2 两组病人术后并发症及住院时间
讨论
近年来出现了许多关于量化老年髋部骨折病人术后风险的工具,例如评价手术预后的风险工具(surgical outcome risk tool,SORT),朴茨茅斯发病率和病死率的生理学和手术严重性计数评分(Portsmouth physiological and operative score for the enumeration of mortality and morbidity,P-POSSUM),ASA 分级等。而Nottingham量化评分的预测能力得到广泛的认可,被验证为可信度较高[3-4]。
本研究回顾分析了近4年来820例老年髋部骨折的临床资料,结果表明,年龄在Nottingham评分量表中所占的比重最大,对量化评分的影响也最为显著,说明年龄对老年髋部骨折病人的手术预后产生了至关重要的影响。有研究表明,髋部骨折中年龄>70岁的老年病人占75%,常见于老年女性病人,65岁及以上老年人的髋部骨折发生率在女性和男性分别为957.3/10万和414.4/10万[1]。老年病人器官功能退化,常合并肺部、心脑血管、内分泌代谢等系统性疾病,从而导致术后并发症增多、住院时间延长、住院费用增加以及再次入院比例增高。Robert[5]报道,对于老年病人,及时评估和干预围术期并发症,如谵妄、呼吸道感染、营养不良和心血管并发症等,可以降低病死率、缩短住院时间、减少住院费用。 Roche等[6]研究表明,年龄≥70岁的髋部骨折病人,30天死亡率和1年死亡率显著增加;心力衰竭和肺部感染这两个术后并发症是导致死亡率升高的重要危险因素;老年髋部骨折病人出现3个及以上合并症时,30天死亡率将显著升高。Shiga等[7]报道认为,手术前准备时间应尽量控制在48小时以内,否则30天死亡率将增加41%,1年死亡率将升高32%。老年髋部骨折病人住院时间的增加一般与术后贫血、发热、心肺并发症等有关[8]。
有观点认为,髋部骨折中头下型骨折出血量少,术后贫血发生率低,选择全髋关节置换术,可以降低远期关节炎的发生率[9]。转子间和转子下骨折出血量较大,术后易发生贫血,如果身体条件允许或准备充分,选择关节置换术能大大降低1年内再手术率。本研究中头下型骨折发生在Nottingham量化评分>5分组中的比例较大,而这些病人手术耐受性较差,需要在术前做好充分的评估和干预工作,选择最适合的手术方式来达到理想的预后效果。Johnson等[10]总结了择期行全膝和全髋关节置换术的病人10 488例,结果显示,椎管内麻醉比全身麻醉的平均总住院时间缩短了0.4天,且前者肺栓塞和深静脉血栓的发生率也明显减少。Helwani等[11]报道了择期行全髋关节置换术的病人12929例,结果发现,区域阻滞麻醉比全身麻醉的平均总住院时间缩短了5%,且术后心血管疾患、肺部并发症和手术部位的感染发生率也有所减少。陈超等[12]认为,与全身麻醉相比,超声引导下的区域阻滞麻醉可以明显减少镇静镇痛药物的使用剂量,使老年病人心肌梗死和呼吸衰竭的发生率降低,明显降低术后1年的死亡率,同时区域阻滞麻醉还可以缩短住院时间,减少病人的住院费用。徐迪等[13]研究指出,老年髋部骨折病人从入院当天即开始进行围术期康复临床路径能够有效预防全髋关节成形术后1个月内深静脉血栓的发生。
术后镇痛是影响老年髋部骨折病人预后的重要因素,多模式术后镇痛得到了普遍的认可。Kang等[14]总结了82例择期行双侧半髋置换的老年病人的临床资料,结果显示,在术后的1~4天内,多模式镇痛组比普通镇痛组发生术后疼痛的例数明显减少。近年来,一些专业的疼痛管理流程已被广泛应用于临床,如术前使用非甾体类药物(如帕瑞昔布钠等)进行超前镇痛,一些外科手术的缝皮或关腹前切口周围浸润注射长效局麻药物,术后自控静脉镇痛(PCIA),术后第2天开始口服阿片类药物(如氨酚羟考酮等)。这种多模式镇痛方式能够减少大量使用阿片类药物所产生的相关风险、不良事件和并发症,并且还可以促进快速恢复、缩短住院时间和提高病人满意度[15]。
本研究中,性别、手术类型、疼痛评分、失血量、是否患有老年痴呆等因素对Nottingham评分的影响无统计学差异,可能是由于选择和信息的偏倚所致。未来还需要多中心大样本的临床研究来进一步揭示Nottingham量化评分对于老年髋部骨折手术预后的影响因素。
综上所述,Nottingham量化评分>5分的老年髋部骨折病人,术后并发症的发生率较高,总住院时间明显增加,发展成重症的比例较高,预后较差。如果能够运用Nottingham评分量表进行评估找出其中的危险因素提前进行有效干预,是改善老年髋部骨折手术病人预后的重要策略。
