脊髓型颈椎病颈椎曲度与矢状面参数间相关性分析*
2021-01-05周乾坤牛国旗赵保印程嘉伟周功陈辉刘路坦
周乾坤 牛国旗 赵保印 程嘉伟 周功 陈辉 刘路坦
(蚌埠医学院第二附属医院脊柱外科,安徽蚌埠 233000)
脊髓型颈椎病(cervical spondylotic myelopathy,CSM)是因椎间盘退变突出、椎体后方骨刺、钩椎关节的增生、后纵韧带骨化、黄韧带的肥厚钙化,造成脊髓受压甚至有脊髓缺血发生,引起颈脊髓功能障碍的退行性疾病[1]。它是一种最为常见的颈椎间盘退行性变引起的疾病,可以导致颈椎矢状位参数的改变,影响颈椎的正常活动,并且产生一系列的神经学症状,如肢体和躯干的感觉(疼痛、感觉异常、麻木、感觉迟钝)和运动功能障碍[2,3]。颈椎生理曲度是颈椎矢状位参数之一,是估测高风险发病率节段及治疗后恢复的参考标准,这在研究脊髓型颈椎病的诊断治疗以及病变的预判与评估方面意义重大[4]。
T1 斜度(T1 slope,T1S)是颈椎整体矢状面对齐的指标。颈椎矢状面对齐还包括颈部倾斜(neck tilt,NT)、C7 斜度(C7 slope,C7S)、胸廓入口角(thoracic inlet angle,TIA)、C2-C7 Cobb 角、C2-C7 矢状面垂直轴(C2-C7 sagittal vertical axis,C2-C7 SVA)等[5]。较高的C7S 与前凸改变和功能恢复有关。随着颈椎间盘病变的加重,颈椎曲度会出现变直现象[6]。除去寰枢椎,颈椎间盘有5 层,颈椎间盘退行性变会引起相应椎间隙狭窄,椎间成角也会随着变小,髓核突出,颈椎活动度降低;它们与颈椎曲度变化存在一定关系,但尚不完全明确[7]。有研究表明,颈椎矢状面运动范围与颈部疼痛的严重程度存在密切关系,颈椎矢状面对CSM 进展的预防与诊治至关重要[8]。动态颈椎片的颈椎曲度变化(C2-C7 Cobb角)与CSM患者症状的严重程度相关[9]。脊柱的矢状位失衡引起的病理改变常导致严重的临床症状,加速脊柱退行性病变的进展,降低脊柱功能和生活质量。然而,由于颈椎的灵活性,仅通过某一个参数获得的结果不一定具有说服力[10,11]。因此,本研究旨在探讨关于CSM患者的如下问题,从而对CSM 的诊疗提供合理的依据:①C2-C7 Cobb 角与颈椎矢状面参数是否有相关性;②每节段责任椎的椎间隙高度和椎间成角等因素与颈椎曲度的C2-C7 Cobb角具有何种相关性。
1 资料与方法
1.1 病例纳入及排除标准
纳入标准:①具有明确诊断的脊髓型颈椎病患者;②有X 线、MRI 等影像学检查结果;③颈椎中立、侧位、屈伸位完整清晰的影像学资料,能显示重要骨标志物(包括T1 上终板)。排除标准:①颈椎或脊髓畸形,颈椎或颅底有外伤或手术史;②多节段椎间盘的突出、神经根型、椎动脉型等其他类型颈椎病;③颈椎侧位、屈伸位片影像学资料及功能评分资料收集不完善或重要骨标志物显示不清;④先天性颈椎发育不良的患者。
1.2 一般资料
收集2018年1月至2020年1月收治的75例脊髓型颈椎病患者的临床及影像学资料进行回顾性研究,其中男38例,女37例,年龄60~67岁,平均(64.2±2.1)岁。主要临床表现:颈肩部活动受限及疼痛不适感、麻木,双手的精细动作较差,进餐用筷子较困难,手抖动无法书写,手拿物无力,物体经常落地。按照C2-C7 Cobb 角大小,分为两组:A 组纳入角度较小的前38 例患者;B 组为余下37 例Cobb 角较大的患者。脊髓主要受压迫节段:C2/3 7 例,C3/4 10 例,C4/5 20例,C5/6 27 例,C6/7 11 例。本研究已获医院伦理委员会批准,所有患者均知情同意并签署同意书。
1.3 颈椎的MRI检查
使用GE1.5 T hdxt 型号的MRI 扫描仪对颈椎椎间盘进行扫描,患者仰卧位,颈椎扫描采用表面线圈,颈椎间盘位对准线圈,角度应与人体尽量垂直,层厚约为5 mm。
1.4 X线检查
患者采用标准的站立姿势,双肩自然放松下垂,X 线机的放射球管中心需正对C5 椎体,投照相距约1.0 m。过屈位时患者颈部尽量屈曲,下颌尽量贴近胸前,胸腰椎等其他部位不要弯曲,双肩不能上提;过伸位时患者颈部后伸,头枕部尽量向项背部贴近,胸腰椎等其他部位不后仰,仍保持双肩平不移动。过屈和过伸位时患者需要充分屈伸,不可以加外力。
1.5 观查指标以及测量
记录所有患者的性别、年龄、病程、体重指数(body mass index,BMI)、JOA 评分、责任椎间隙、颈椎矢状面各参数(图1)。利用几何画板5.06 进行直线与角度的测量,并利用Photoshop 6进行编辑。
所有患者的测量步骤按照文献[12]中的详细描述标准化。影像学资料的获取均在患者头部处于中立位置的情况下进行。所有数据由2 位研究人员独立完成,意见不一致时,由第三位研究者进行决定。
1.6 统计学方法
使用SPSS 25.0 统计学软件对测得数据进行分析。对于单因素独立样本检验,不符合正态分布的数据,采用秩和检验,P<0.05 为差异有统计学意义。Pearson 相关系数用于分析C2-C7 Cobb 角与每个颈椎矢状面参数变量之间的相关性,P<0.05有相关性,此时相关系数的绝对值越靠近1,相关性越强。多元线性回归分析C2-C7 Cobb角与椎间隙高度和椎间盘成角因素的影响,P<0.05为差异有统计学意义。
2 结果
两组患者的性别、年龄、病程、BMI、JOA评分以及责任椎间隙的差异均无统计学意义(P>0.05,表1)。

图1 颈椎矢状面各参数测量方法
颈椎矢状面参数变量随C2-C7 Cobb角增大而增大,除TIA 外,其他参数两组比较差异均有统计学意义(P<0.05,表2)。椎间隙高度和椎间成角随着C2-C7 Cobb 角增大而增加,特别是C5/6 和C6/7 的椎间隙,以及C3/4、C4/5、C5/6 和C6/7 的椎间成角,两组比较差异均有统计学意义(P<0.05,表3)。
Pearson 相关分析显示,TIA 与C2-C7 Cobb 角无相关性(P>0.05),其余颈椎矢状面参数和C2-C7 Cobb角均有一定的相关性(P<0.05),其中T1S和C2-C7 Cobb角的相关性最强(r=0.947,P<0.05,图2)。
每个责任椎间隙高度和椎间成角作为自变量,C2-C7 Cobb 角作为因变量进行多元线性回归分析。C4/5、C5/6、C6/7 节段的椎间隙高度和椎间成角与C2-C7 Cobb 角之间有统计学意义(P<0.05)。调整后R 方值均在0.85 以上,说明模型拟合效果优,模型较稳定。C2/3 的椎间隙高度和椎间成角与C2-C7 Cobb角的显著性无统计学意义(P>0.05)。对于C3/4节段,只有椎间成角存在影响关系(P<0.05),调整后R方值是0.969,说明模型拟合效果优(表4)。
3 讨论
3.1 脊髓型颈椎病颈椎曲度改变的分析
脊髓型颈椎病中较常见的组织压迫是由退变的椎间盘组织造成的。随着髓核的病变,椎间盘组织会失水病变,弹性也随之下降,椎间隙高度难以维持,紧接着椎体的关节突关节处的受力逐渐增大,造成关节面磨损加重,导致椎体上下的关节突处重叠面变大,椎管周围的其他软组织病变也会加重,病变椎体的稳定性降低,颈椎的矢状面参数也将随之变化,会进一步加重椎间盘的退变,形成恶性循环[13]。临床症状有四肢麻木,行走困难,排尿困难,尿潴留等[14]。但初期不会出现严重的临床表现,因此很难得到患者的重视。对于脊髓型颈椎病患者,要做到早发现、早诊断、早治疗,加强影像学资料的颈椎曲度变化的相关性分析[15],颈椎曲度和椎间盘退行性变之间具有很大的相关性。脊髓型颈椎病的初期,一般是由颈部姿势错误、长期低头等造成相关肌肉、韧带和小关节等难以维持正常的生理曲度,引起代偿性颈椎正常曲度的改变。随着疾病的加重,颈椎间盘压缩,椎间隙变窄,颈椎退行性变加重。因此颈椎间盘退行性变的严重程度与颈椎曲度的改变有很大的关联,本研究在脊髓型颈椎病患者中对颈椎矢状面参数以及椎间隙高度、椎间成角等因素伴随着颈椎曲度C2-C7 Cobb角变化的关系进行分析。
3.2 颈椎曲度以及矢状面参数变化的意义
颈椎正常曲度拥有良好的生物力学特性,这样可以很好地保护颈脊髓和神经系统,传递颅骨负荷,保持较好的运动范围。良好的曲度可以使身体损耗最少的能量来维系脊椎的稳定,减少髓核对神经的压迫,降低脊髓型颈椎病的发生。Smith等[16]认为,颈椎曲度是颈椎平衡的保障因素。颈椎弯曲改变矢状面重心的平衡,使T1S 的大小和方向发生改变,从而保持直立位和水平位。Knott等[17]认为当T1倾斜度大于25°时,所有患者的正矢状面失衡至少10 cm。Weng 等[18]研究了退行性颈椎病的矢状面平衡,发现T1S和C2-7SVA影响颈椎的平衡,T1S尤其可以预测颈椎的矢状面稳定。Kim 等[19]证明,C2-C7 SVA 与C2-C7 Cobb 角存在显著相关。本研究也发现,T1S、C2-7 SVA与C2-C7 Cobb角呈正相关,有极强的相关性。有研究表明,C2-C7 Cobb 角和T1S、TIA 存在显著的正相关性[20],其中C2-C7 Cobb角与TIA相关性与本研究相违背,考虑的原因可能是角度太小以及因肩部、胸骨柄等对T1椎体的遮挡,会影响结果的稳定性。测量的T1S 值一直被认为是颈椎和整体矢状面对齐的指标。随着C7S 被证明与前凸改变和功能恢复有关,并且C7S、T1S和颈椎矢状面平衡之间的强相关性,有学者认为C7S可以较好地代替T1S的测量结果[21]。C2-C7 Cobb 角是评估颈椎曲度方面十分重要的参数,此角度的丢失会造成颈部疼痛不适及脊髓功能丧失等严重的临床症状,所以使用手术技术重塑患者颈椎曲度C2-C7 Cobb角对于治疗脊髓型颈椎疾病至关重要[22,23]。然而NT 与T1S 是评估颈椎手术后的颈椎曲度方面的重要指标,对于指导手术方式以及预后的康复也意义重大[24]。这与本研究的结果相符合,C2-C7 Cobb 角与NT 是有极强的相关性,系数高达0.9。有研究表明在颈椎过伸过屈位片责任间隙的活动度ROM 计算得出,伴随颈椎间盘的退变加重,颈椎ROM 也会随着变小;所以颈椎ROM 也是作为评估颈脊髓型颈椎病严重程度的一项参数[25]。本研究也同时证明了颈椎曲度C2-C7 Cobb 角随着ROM的降低而降低,具有统计学意义,相关性分析证明两者具有中等强度的相关性。
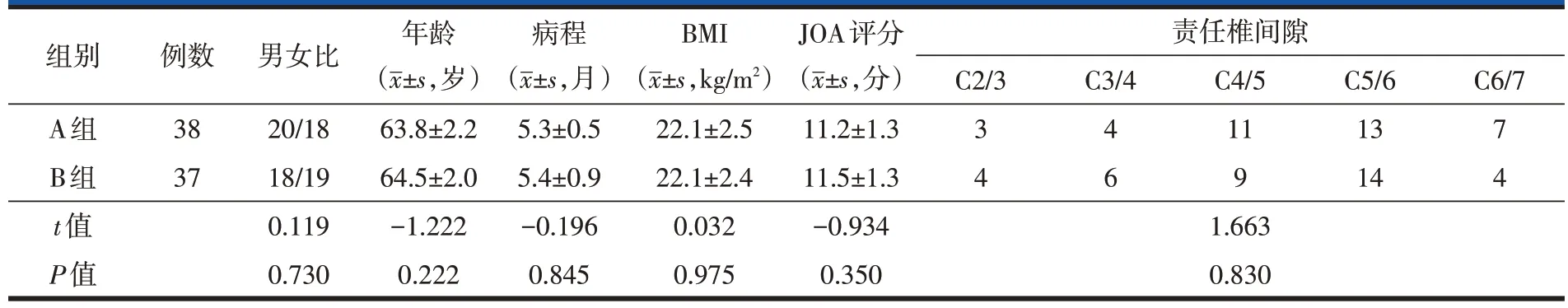
表1 两组患者一般资料比较
表2 C2-C7 Cobb角与颈椎矢状面参数变量之间的比较(,°)
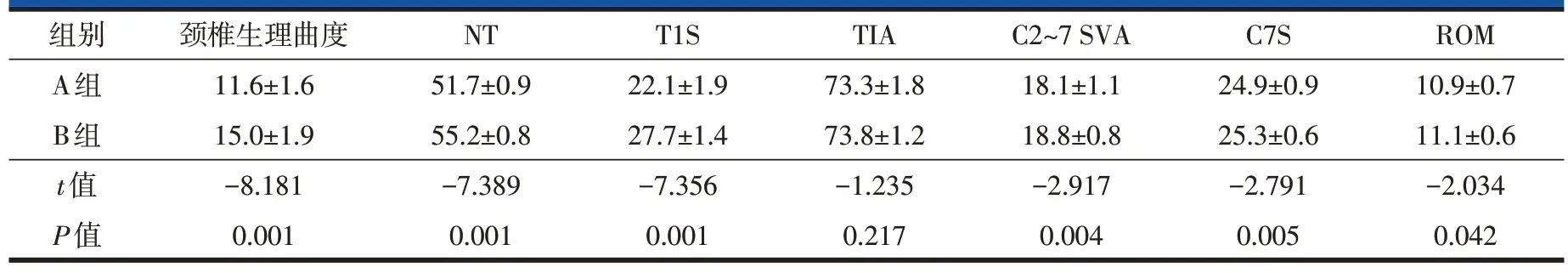
表2 C2-C7 Cobb角与颈椎矢状面参数变量之间的比较(,°)
表3 C2-C7 Cobb角与椎间隙高度和椎间成角的研究()
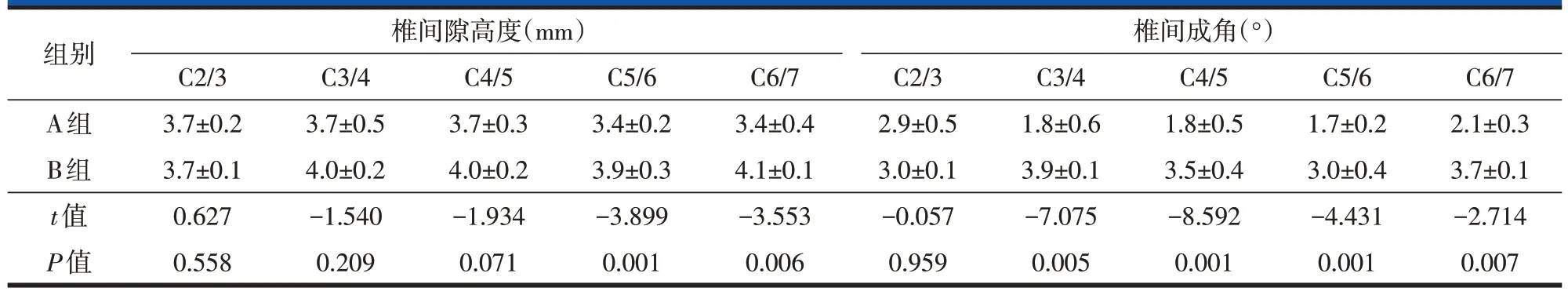
表3 C2-C7 Cobb角与椎间隙高度和椎间成角的研究()
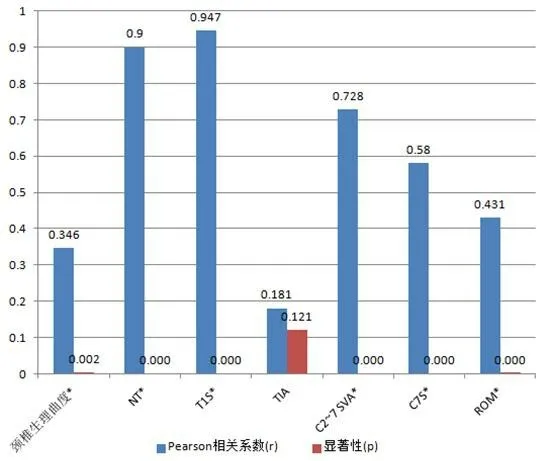
图2 C2-C7 Cobb角与颈椎矢状面参数之间的变量相关性分析

表4 C2-C7 Cobb角与责任椎间隙高度、椎间成角的多元线性回归分析
3.3 颈椎责任椎间隙高度和椎间成角的意义
颈部的肌肉和韧带是维持颈椎正常曲度的关键因素,但是颈椎的姿势不当以及疲劳,会需要椎间盘的代偿来维持颈椎的曲度。然而随着病变的加重以及不良因素的长期刺激作用,造成颈椎间盘退行性改变,椎间隙狭窄以及椎间成角变小。马胜彪等[26]研究表明矢状位X 线片颈椎曲度的变化对颈椎病的诊治具有一定的意义,随着退变加重,椎间隙高度丢失,椎间成角降低,颈椎正常曲度随之消失。乔等[27]研究了539例脊髓型颈椎病患者,发现下颈椎椎间盘受损造成的颈椎曲度改变相对于上颈椎的变化最大。Hussain等[28]运用了有限元模型进行生物力学分析,发现在C5/6 椎间隙的活动范围减少较上颈椎其他的椎间隙更有利于说明椎间盘的病变,更能影响颈椎的屈伸活动。本研究得出颈椎责任椎间隙高度和椎间成角与颈椎曲度改变也有显著的影响关系,与上述文献结果相符。特别是下颈椎在椎间隙高度和椎间成角方面会随着颈椎的C2-C7 Cobb角变小而变小,较上颈椎的椎间隙更有意义。经过多元线性回归分析发现,随着C4/5、C5/6、C6/7节段的椎间隙高度和椎间成角变小,C2-C7 Cobb角也相应变小,且具有统计学意义。模型对于数据的拟合度高达98.4%,拟合效果优,表明模型较稳定。原因或许是下颈椎需要承受更大的受力。
本研究中所有的测量方法都具有很高的科学性,并且通过测量C2-C7 Cobb 角来作为评估脊髓型颈椎病的一个重要参考因素,也是该病预防与诊治的一种有利辅助方法。颈椎矢状面参数以及椎间隙高度、椎间成角等因素的改变也伴随着颈椎曲度C2-C7 Cobb角的变化。鲁新垒等[12]认为脊柱整体平衡有助于分析颈椎的矢状位参数及其在相关诊治中的重要性,并表明C2-C7 Cobb角测量方便且可信性高,很适合用于评估颈椎前凸变化情况[29]。C2-C7 Cobb 角的测量法是临床上用于测量颈椎曲度中最好用最权威的方法之一[30]。在此之前也有学者运用C2-C7 Cobb 角的测量值进行分组分析,Miyazaki 等[13]将C2-C7 Cobb 角的度数分为0、15°、30°、45°为界值分为了5组;Kim等[31]将C2-C7 Cobb角的度数以12.5°为界值分为两组。本研究为了探讨脊髓型颈椎病患者的C2-C7 Cobb角变化以及椎体的责任间隙位置不同与其它的颈椎矢状面参数以及椎间隙高度、椎间成角等因素的相关性,所以也进行了C2-C7 Cobb 角的测量,根据测量值大小分成两组。
然而在本研究中研究对象均为脊髓型颈椎病患者,缺少与正常人群的比较;例数的有限性,应该加大样本资料的纳入,有利于结论的严谨性;胸腰椎、骨盆等参数的纳入,缺乏考虑脊柱的整体性。
综上所述,在颈椎矢状面参数中,TIA 与C2-C7 Cobb 角无相关性,颈椎生理曲度、NT、T1S、C2~7 SVA、C7S、ROM 参数和C2-C7 Cobb 角之间都有一定的相关性,其中T1S 与C2-C7 Cobb 角之间的相关性最强。C4/5、C5/6、C6/7 节段的椎间隙高度和椎间成角会随着C2-C7 Cobb 角增大而增大。对于C3/4 节段,只有椎间成角随着C2-C7 Cobb 角增大而增大。说明下颈椎的椎间高度和椎间成角均影响了颈椎曲度的变化,对于改善椎间成角来恢复颈椎曲度也具有意义。综合使用颈椎矢状面参数以及责任椎间隙高度、椎间成角,有利于脊髓型颈椎病的预防与诊治,提高患者的治愈率。
