新诊断2型糖尿病患者住院期间低血糖发生的危险因素分析
2020-12-15卓烨烨吴逸希蔡德
卓烨烨 吴逸希 蔡德

[摘要] 目的 探討新诊断2型糖尿(NDT2DM)患者住院胰岛素强化治疗,血糖达标后维持胰岛素强化治疗1周中低血糖发生的危险因素,优化血糖管理。方法 方便选择2013年1月—2015年12月在该院内分泌科住院行胰岛素强化治疗的NDT2DM患者508例的临床资料,包括人口统计学资料、合并疾病、入院实验室检查结果和胰岛素治疗方案。根据是否在研究观察期间发生低血糖分为低血糖组和无低血糖组。对两组患者的临床数据进行单因素和多因素Logistic回归分析。结果 低血糖发生率18.5%(94/508)。单因素分析结果显示低血糖发生组与无低血糖组对比,体质指数(BMI)、糖化血红蛋白、空腹C肽和餐后2 h C肽差异有统计学意义(P<0.05)。多因素回归分析显示,BMI<24 kg/m2(OR=1.164, 95%CI=1.074~1.262)和餐后2 h C肽水平低(OR=4.329, 95%CI=1.638~11.441)是低血糖发生的独立危险因素。结论 对NDT2DM患者进行胰岛素强化治疗时,当患者具有低BMI和(或)餐后2 h C肽水平低的低血糖危险因素时,应提前做好低血糖知识宣教,加强血糖监测,减少低血糖的发生。
[关键词] 新诊断2型糖尿病;低血糖;短期强化治疗;危险因素
[中图分类号] R4 [文献标识码] A [文章编号] 1674-0742(2020)10(a)-0017-04
Analysis of Risk Factors for Hypoglycemia in Newly Diagnosed Type 2 Diabetes Patients During Hospitalization
ZHUO Ye-ye1, WU Yi-xi2, CAI De1
1.Department of Pharmacy, the First Affiliated Hospital of Shantou University Medical College, Shantou, Guangdong Province, 515041 China; 2.Department of Endocrinology, the First Affiliated Hospital of Shantou University Medical College, Shantou, Guangdong Province, 515041 China
[Abstract] Objective To explore the risk factors of hypoglycemia in patients with newly diagnosed type 2 diabetes (NDT2DM) in inpatient intensive insulin therapy and maintain the intensive insulin therapy for one week after the blood glucose standard was reached, and optimize blood glucose management. Methods The clinical data of 508 patients with NDT2DM who underwent intensive insulin therapy in the Department of Endocrinology in the hospital from January 2013 to December 2015 were conveniently selected collected, including demographic data, comorbidities, hospitalized laboratory test results and insulin treatment plan. According to whether hypoglycemia occurred during the observation period of the study, they were divided into hypoglycemia group and no hypoglycemia group. The clinical data of the two groups of patients were analyzed by univariate and multivariate logistic regression analysis. Results The incidence of hypoglycemia was 18.5%(94/508). The results of univariate analysis showed that the body mass index (BMI), glycosylated hemoglobin, fasting C-peptide and C-peptide 2 h after a meal were significantly different between the hypoglycemia group and the non-hypoglycemia group, the difference was statistically significant(P<0.05). Multivariate regression analysis showed that BMI<24 kg/m2 (OR=1.164, 95%CI=1.074-1.262) and low C-peptide levels (OR=4.329, 95%CI=1.638-11.441) after a meal are low Independent risk factors for blood glucose. Conclusion When intensive insulin therapy is used for patients with NDT2DM, when the patient has low BMI and/or low 2 h C-peptide level after a meal, the hypoglycemia should be promoted in advance, and blood glucose monitoring should be strengthened to reduce the occurrence of hypoglycemia.
[Key words] Newly diagnosed type 2 diabetes; Hypoglycemia; Short-term intensive treatment; Risk factors
近年来,我国新诊断2型糖尿病(T2DM)患者的发病率显著增加,每年糖尿病新发病率远超过美国同期水平[1]。这些患者HbA1c超过9%的比例达28.8%。目前已有多项临床研究[2]显示T2DM早期短期胰岛素强化治疗能显著缓解病情,改善患者的胰岛β细胞功能。然
而,胰岛素的使用是T2DM患者低血糖发生的重要因素之一[3]。对于从未接受过药物治疗并且需要短期胰岛素强化治疗的新诊断T2DM患者,住院期间低血糖的发生可能增加患者对降糖治疗的恐惧感[4],对血糖的长期控制产生不良影响。该文回顾性分析2013年1月—2015年12月在该院内分泌科住院的508例新诊断T2DM患者的临床资料,了解其住院期间低血糖发生的特征,并对其相关危险因素进行探讨,为加强这些患者低血糖知识的宣教,降低低血糖发生率提供参考,现报道如下。
1 资料与方法
1.1 一般资料
收集符合以下条件的患者资料:①新诊断T2DM,符合1999年WHO糖尿病诊断标准;②年龄≥18周岁;③诊断时糖化血红蛋白(HbA1c)>9%;④初次诊断T2DM后即入院给予短期胰岛素强化治疗,并且在血糖控制达标(空腹血糖:4.4~7.0 mmol/L;非空腹血糖<10 mmol/L)后,继续维持住院胰岛素强化治疗1周,后停止胰岛素强化治疗,并且这一周中都仅服用了常规剂量二甲双胍(国药准字H20023370, 0.5 g,bid,口服,单纯胰岛素强化治疗血糖达标后开始服用直至出院),未服用其他口服降糖药物。排除标准:初次诊断T2DM后采用口服降糖药物治疗,谷氨酸脱羧酶抗体(GAD-Ab)阳性,伴发慢性肾脏疾病、甲状腺功能异常等内分泌系统疾病、严重的恶性肿瘤或其他慢性病、精神疾病者。
所有患者采用床边毛细血管血糖监测,常规监测4 次/d(7:00、10:00、14:00和22:00),其他时间患者出现低血糖临床症状时急查指尖血糖。T2DM低血糖诊断标准和分层根据《中国2型糖尿病防治指南(2017年版)》[5]:接受药物治疗的糖尿病患者只要血糖水平≤3.9 mmol/L就属低血糖范畴;分层:血糖警惕值(≤3.9 mmol/L)、临床显著性低血糖(<3.0 mmol/L)和严重低血糖(伴有严重认知功能障碍且需要其他措施帮助恢复)。
住院期间,按照《中国2型糖尿病防治指南(2017年版)》中饮食和运动的要求给予所有患者正确的指引:每日总能量分配:碳水化合物50%~65%,脂肪20%~30%,蛋白质15%~20%;鼓励患者晚餐后散步1 h。
最后方便选取的患者根据在血糖达标后维持胰岛素强化治疗1周中是否出现低血糖分为两组:低血糖组(94例)和无低血糖组(414例)。
1.2 方法
记录患者性别、年龄、身高、体重、确诊T2DM前出现糖尿病临床症状的病程、吸烟、饮酒、合并其他疾病、入院时测量值(糖化血红蛋白、空腹和餐后2 h C肽、总胆固醇、甘油三酯、高密度脂蛋白和低密度脂蛋白)、胰岛素治疗方案等数据。记录在血糖达标后维持胰岛素强化治疗1周中出现的低血糖值、发生时间和临床症状。内生肌酐清除率采用Cockroft-Gault计算法。
1.3 统计方法
该次研究采用SPSS 23.0统计学软件进行数据分析,计量资料以(x±s)表示,行t检验;计数资料以[n(%)]表示,行χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 低血糖发生的临床特征
共记录低血糖事件123次,其中血糖3.0~3.9 mmol/L 103次(83.74%),<3.0 mmol/L 20次,无严重低血糖发生;有症状41次;夜间27次;餐后2 h低血糖102次(82.93%)。
2.2 低血糖发生相关因素的单因素分析
低血糖组患者的BMI、空腹C肽和餐后2 h C肽水平均显著性低于无低血糖组,差异有统计学意义(P<0.05),而糖化血红蛋白显著性高于无低血糖组,差异有统计学意义(P<0.05),见表1、表2;两组胰岛素治疗方案,见表3。
2.3 低血糖发生相关因素的Logistic 回归分析
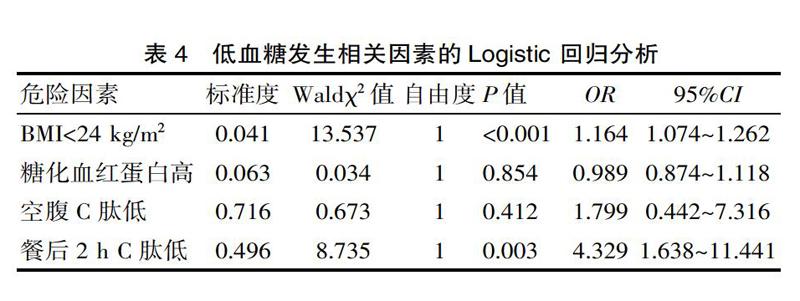
Logistic 回归分析结果显示,BMI<24 kg/m2和餐后2 h C肽水平低是新诊断2型糖尿病患者住院期间在血糖达标后维持胰岛素强化治疗1周中出现低血糖的危险因素。见表4。
3 讨论
低血糖短期和长期并发症包括神经损伤、创伤和心血管事件,并与住院患者病死率增加密切相关[6-7]。在过度积极的血糖控制和对高血糖治疗不足之间找到正确的平衡对于改善患者的预后非常重要。同时,对新诊断T2DM患者进行正确及时的低血糖症状和危险因素教育将有助于预防低血糖发生。
该研究回顾性观察新诊断T2DM患者在血糖达标后维持胰岛素强化治疗1周中低血糖发生情况,可以减少血糖达标前由于可能发生的胰岛素剂量调整不宜或急性期血糖波动对低血糖发生的影响。该研究纳入的新诊断T2DM患者中,18.50%的患者出现低血糖,較近期国内其他胰岛素强化治疗期间低血糖发生率(25.66%~51.50%)低[8-9]。可能的原因之一是观察对象不同。Silbert R等报道[10],低血糖的发生率与糖尿病病程成正相关:糖尿病病程>7年的患者,自述低血糖发生率1%,而糖尿病病程16年的患者,自述低血糖发生率17%。
同样的,对于采用胰岛素治疗的患者来说,伴随胰岛β细胞功能的逐年衰退,病程长的患者低血糖发生率一般高于病程短的患者。另一方面,该研究观察的时间仅为血糖达标后维持胰岛素强化治疗1周这段时间,观察时间较其他研究短。
国内外多项研究显示[11-12],BMI 低的T2DM患者在住院胰岛素强化治疗过程中更易出现低血糖,是糖尿病患者发生低血糖的独立危险因素,与该研究一致。其原因可能是BMI与胰岛β细胞功能正相关,与胰岛素敏感性负相关[13]。BMI 低的T2DM患者,胰岛β细胞功能较差,血糖波动大,因而易发生低血糖。而BMI高或肥胖的T2DM患者往往伴随胰岛素抵抗,胰岛β细胞功能尚可,对于低血糖的发生是一个保护因素[14]。
C肽主要应用于胰岛素治疗患者内源性胰岛分泌功能的评估。该研究中,低血糖组的空腹C肽和餐后2 h C肽水平均显著性低于无低血糖组,但采用Logistic回归分析校正后,餐后2 h C肽水平低是新诊断T2DM患者住院强化治疗后期低血糖发生的独立危险因素之一。尽管C肽测定本身不受外源性胰岛素的影响,但C肽的分泌可受多种因素的影响。影响空腹C肽水平的因素较多[15]。唐祝奇等[16]研究显示,T2DM患者餐后2 h C肽水平比空腹C肽水平与C肽曲线下面积相关程度更强,更适用于评估胰岛β细胞功能。更值得注意的是,Hope SV等[17]的病例對照研究显示,非空腹随机C肽水平是一种实用、稳定和廉价的T2DM患者低血糖风险评估生物标志物。该研究中经过统计学校正,餐后2 h C肽水平低的患者低血糖风险更高,提示我们在临床诊疗中,需多加关注餐后C肽水平,做好低血糖预防工作。
该研究存在以下缺陷:①未采用动态血糖监测,血糖监测次数不足,未监测三餐前血糖,尤其无法监测患者夜间睡眠期间无症状低血糖的发生;②患者入院后采用胰岛素治疗前,未常规测量患者血胰岛素水平,因此无法计算患者的稳态模型胰岛素分泌指数(HOMA-B)和胰岛素抵抗指数(HOMA-IR),以更全面地评估患者的胰岛功能;③该文临床资料的获取来自电子病历系统,部分资料无法全面准确获取,如患者家族史等。
综上所述,该研究通过对新诊断T2DM患者住院胰岛素强化治疗期间,在血糖达标后维持胰岛素强化治疗的1周中低血糖情况的回顾和统计分析,提示低BMI和餐后2 h C肽水平低的患者更容易出血低血糖,为临床诊疗工作中预防和减少低血糖的发生提供参考。
[参考文献]
[1] Jia WP,Pang C,Chen L,et al.Epidemiological chacracteristics of diabetes mellitus and impaired glucose regulation in a Chinese adult population: the Shanghai Diabetes Studies, a cross-sectional 3-year follow-up study in Shanghai urban communities[J].Diabetologia,2007,50:286-292.
[2] Weng J. Short-term intensive insulin therapy could be the preferred option for new onset Type 2 diabetes mellitus patients with HbA1c>9[J].J Diabetes,2017,9(10): 890-893.
[3] Harper R, Bashan E, Bisgaier S,et al. Temporary Reductions in Insulin Requirements Are Associated with Hypoglycemia in Type 2 Diabetes[J].Diabetes Technol Ther,2018,20(12): 817-824.
[4] Standards of Medical Care in Diabetes—2019[J].Diabetes Care, 2019,42(supplement 1):S1-S194.
[5] 中华医学会糖尿病学分会. 中国2型糖尿病防治指南(2017年版)[J].中华糖尿病杂志,2018,10(1):23-24.
[6] Zinman B, Marso SP, Christiansen E,et al. Hypoglycemia, Cardiovascular Outcomes, and Death:The LEADER Exper ience[J].Diabetes Care, 2018,41(8):1783-1791.
[7] Yanase T, Yanagita I, Muta K,et al.Frailty in elderly diabetes patients[J].Endocr J,2018,65 (1):1-11.
[8] 陈叶海,张志伟.胰岛素强化治疗对糖尿病住院患者低血糖发生率的影响及危险因素分析[J].泰山医学院学报,2017, 9(38):1036-1038.
[9] 梁彩虹,熊万军.胰岛素强化治疗糖尿病患者发生低血糖的相关危险因素[J].河北医药,2017,39(10):1461-1467.
[10] Silbert R, Salcido-Montenegro A, Rodriguez-Gutierrez R,et al.Hypoglycemia Among Patients with Type 2 Diabetes: Epidemiology, Risk Factors, and Prevention Strategies[J].Curr Diab Rep,2018,18(8):53.
[11] Zhang Y, Zhao Z, Wang S,et al. Intensive insulin therapy combined with metformin is associated with reduction in both glucose variability and nocturnal hypoglycaemia in patients with type 2 diabetes[J].Diabetes Metab Res Rev,2017,33(7):e2913.
[12] Porcellati F, Lin J, Lucidi P, et al. Impact of patient and treatment characteristics on glycemic control and hypoglyce mia in patients with type 2 diabetes initiated to insulin glargine or NPH: A post hoc, pooled, patient-level analysis of 6 randomized controlled trials[J].Medicine (Baltimore),2017, 96(5):e6022.
[13] CZECH MP. Insulin action and resistance in obesity and type 2 diabetes[J].Nat Med,2017,23(7):804-814.
[14] 郭慶妍,朱翠玲,卜乐,等.不同体质量指数糖尿病患者胰岛素分泌及胰岛功能的特点[J].同济大学学报,2018,39(1):83-88.
[15] Chung JO,Cho DH,Chung DJ, et al.Relationship between serum C-peptide level and diabetic retinopathy according to estimated glomerular filtration rate in patients with type 2 diabetes[J].J Diabetes Complications,2015,29(3):350-355.
[16] 唐祝奇,崔世维,朱晓晖.空腹和餐后2 hC肽在评估2型糖尿病β细胞功能中的作用[J].中国老年学杂志,2014, 34(12):3251-3252.
[17] Hope SV, Knight BA, Shields BM, et al. Random non-fasting C-peptide testing can identify patients with insulin-treated type 2 diabetes at high risk of hypoglycaemia[J].Diabetologia,2018,61(1):66-74.
(收稿日期:2020-07-05)
