全关节镜下Latarjet手术技术改良及短期疗效分析
2020-12-04刘德鼎方学奇周冬冬王珂朱以明
刘德鼎 方学奇 周冬冬 王珂 朱以明
1 郑州大学附属郑州中心医院(郑州454000)
2 中国人民解放军联勤保障部队第988医院
3 北京积水潭医院(北京100035)
肩关节脱位是临床上常见的关节脱位,约占全身关节脱位的40%,以前脱位多见[1]。肩关节前脱位除了常导致盂肱韧带及关节囊等软组织结构损伤,还可伴发关节盂撕脱骨折及肱骨头压缩性骨折等骨性结构损伤。肩关节初次前脱位后如果上述结构发生畸形愈合,即可发生反复脱位,称为复发性肩关节前脱位。目前,肩关节镜下关节囊盂唇修复术(Bankart 修复术)仍是复发性肩关节前脱位的最常用手术方式,但有文献报道其复发率达67%,尤其对于存在肩关节盂前方严重骨缺损的患者[2]。Latarjet手术、髂骨移植术为这类患者提供了良好的解决方案。Latarjet首先描述了采用开放手术进行喙突移位的方法治疗复发性肩关节前脱位,取得良好的疗效。Lafosse 于2007年将该技术改为全关节镜下手术,术中不保留关节囊[3]。姜春岩等于2012年在关节镜下加入关节囊修复等手术步骤,进一步完善关节镜下Latarjet手术[4]。
然而,关节镜下Latarjet 在如何更准确地放置移植物及如何减少骨吸收问题上仍面临难题,这些可能与手术技术有关[5、6]:(1)劈开肩胛下肌时视野有限,易出现肩胛下肌劈开位置较高,导致移植物位置不良;(2)在喙突移植物转位时需要依靠主观经验同时调整移植物的内外侧及远近端位置,失误率高、可重复性较差;(3)喙突移植物在关节内往往需要二次打磨成形,以保证移植物和关节盂边缘平齐,导致喙突骨量额外丢失。作者自2018年1月,以姜春岩等人的手术方法为基础,开始了全关节镜下Latarjet 手术的改良。本研究目的是探索一种关节镜下Latarjet 手术的改良方法,并评估应用该术式治疗复发性肩关节前脱位的术后疗效。研究假设该改良术式能获得良好的移植物定位结果和临床疗效。
1 资料与方法
1.1 病例入选标准及排除标准
入选标准:(1)根据病史、查体、影像学资料明确诊断为复发性肩关节前脱位的患者;(2)术前CT 评估存在肩关节盂前方骨缺损,缺损≥20%;(3)随访病例影像学资料完整。
排除标准:(1)肩关节多向不稳定;(2)术中发现前方关节囊损伤严重难以修复;(3)患者合并癫痫或其他重要全身性疾病影响治疗;(4)合并同侧上肢其他需要手术治疗的损伤。
1.2 一般资料
2018年1月至2019年1月,11 例患者符合入选标准,接受改良Latarjet 手术。11 例患者均为男性军人;年龄19~25 岁,平均21.64 岁;左肩6 例,右肩5 例;平均脱位15.73(6~50)次。术前、术后第1天及术后1年时均行双侧肩关节CT 扫描及三维重建,所有病例均记录术前与随访时肩关节活动范围及恐惧试验结果。
1.3 改良Latarjet手术方法
手术均采用全身麻醉,沙滩椅体位。术中需控制性降压,收缩压控制在90~100 mmHg。
1.3.1 入路选择
与Lafosse 的手术入路相似,但无需建立J入路,分别以A、D、E、H、I、M表示(图1、2)。

图1 手术切口示意
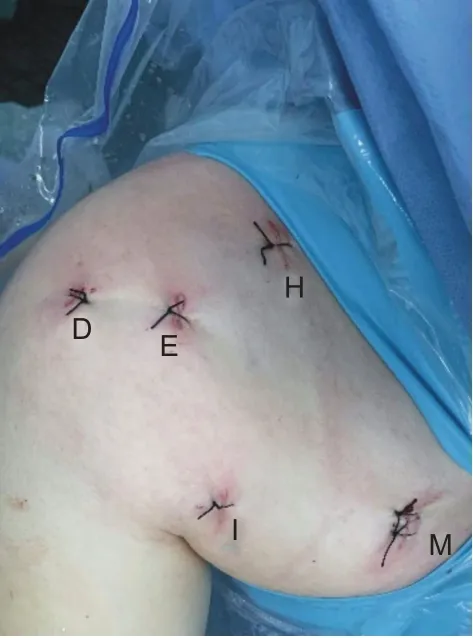
图2 术中切口照片,未显示后方A入路(右肩)
1.3.2 改良Latarjet手术步骤
1.3.2.1 关节内评估及显露
首先建立肩关节后方A入路及前方E入路。关节镜进入盂肱关节后需充分评估关节盂、肱骨头的骨缺损及关节囊、盂唇质量,注意观察是否合并盂肱韧带肱骨侧撕脱(humeral avulsion of glenohumeral ligaments,HAGL)等复杂软组织损伤。
通过上述入路可完成以下3项工作:(1)使用滑膜刨刀及射频沿肩胛下肌上缘打开肩袖间隙(图3),显露喙突基底部及联合腱,清理位于联合腱和肩胛下肌之间的滑膜,进而可进入胸大肌-肩峰下间隙,并在喙突的外侧缘切断喙肩韧带(图4);(2)使用射频清理关节盂2:00~5:00 的残留盂唇及盂肱中韧带,取出可能存在的游离体,标记关节盂中点(3:00),并使用磨钻打磨新鲜化肩盂颈部骨床。最后在肩胛下肌表面分离出关节囊,保留关节囊及盂肱下韧带前束(图5、6);(3)修复关节内的其他病损,如上盂唇损伤(superior labrum anterior and posterior,SLAP)、后方盂唇损伤等。
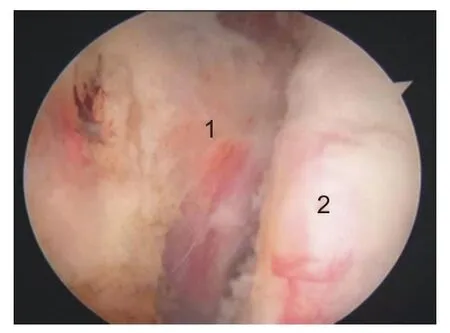
图3 A入路观察,E入路放置器械,打开肩袖间隙(右肩)。1:联合腱;2:肩胛下肌
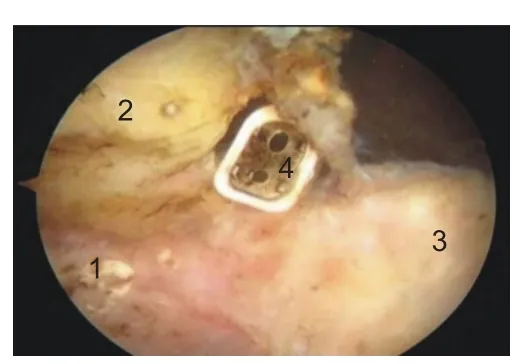
图4 关节内切断喙肩韧带(右肩)。1:喙突基底部;2:喙肩韧带;3:联合腱;4:射频

图5 取出关节内游离体(右肩)。1:游离体;2:残留盂唇;3:关节盂;4:肱骨头;5:关节囊
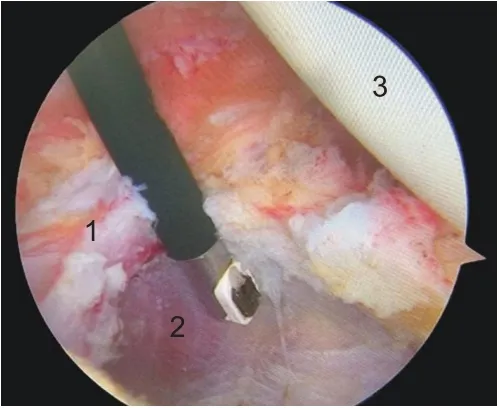
图6 分离关节囊予以保留(右肩)。1:关节囊;2:肩胛下肌肌纤维;3:肱骨头
所有步骤完成后,在A入路监视下,由外向内建立D入路(图7),D入路放置交换棒,自打开的前上方肩袖间隙内进入盂肱关节。
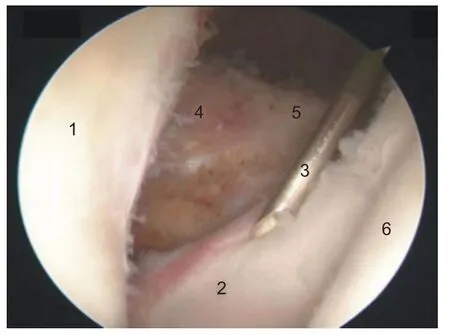
图7 A入路监视下使用硬膜外穿刺针建立D入路(右肩)。1:关节盂;2:肩胛下肌;3:硬膜外针头;4:喙突;5:联合腱;6:肱骨头
1.3.2.2 喙突软组织准备,腋神经、肌皮神经探查
由D入路进入肩峰下间隙,E入路放置刨刀、射频,清理联合腱前方及胸大肌和胸小肌之间的滑膜组织,随后建立I、M 入路。I 入路在应用硬膜外针头定位时需和喙突表面的纤维平行,略高于喙突尖;M入路建立时需将针头指向肩胛下肌的下1/3,尽量平行于关节盂的内侧面,以便喙突转位时获得良好的植入角度(图8)。观察入路转换至I,射频转换至M 入路,紧贴喙突内侧面切断胸小肌(图9)。至此,喙突已完成360度显露,喙突骨床的清理范围应控制在喙锁韧带前方,勿伤及喙锁韧带。

图8 建立M入路(右肩)。该入路需将硬膜外针头指向肩胛下肌中下1/3处。1:联合腱;2:硬膜外针头;3:肩胛下肌上缘;4:肩胛下肌中下1/3

图9 自联合腱和胸小肌间隙,紧贴喙突骨面切断胸小肌(右肩)。1:联合腱;2:胸小肌;3:喙突
探查腋神经:D 入路为观察通道,E 入路放置操作器械,沿肩胛下肌上缘打开联合腱后方的滑囊组织,定位腋神经,使用滑膜刨刀清除腋神经前方滑膜,在腋神经进入四边孔的位置可观察到旋肱前动、静脉,注意保护该血管(图10、11)。
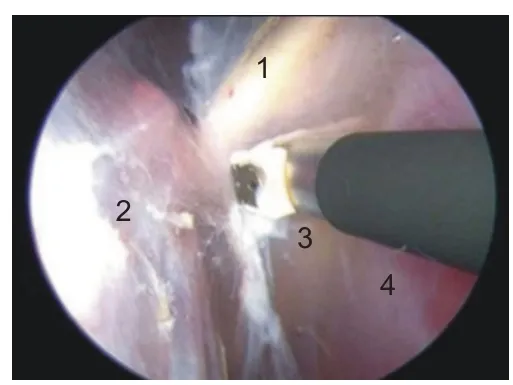
图10 沿肩胛下肌上缘打开联合腱后方的滑囊组织即可显露腋神经及后方的桡神经(右肩)。1:腋神经;2:肩胛下肌;3:桡神经;4:联合腱
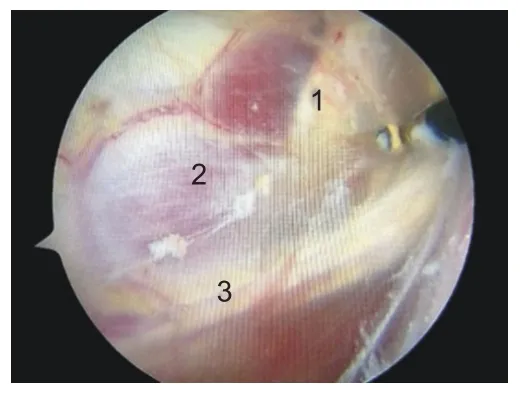
图11 显露腋神经及旋肱前动、静脉(右肩)。1:腋神经;2:肩胛下肌;3:旋肱前动、静脉
探查肌皮神经:I 入路放置镜头,M 入路放置操作器械,打开联合腱和胸小肌之间的筋膜,使用交换棒向内轻柔拨开胸小肌,可见黄色脂肪组织,进一步向后方钝性分离即可观察到肌皮神经,将肌皮神经和联合腱之间的锁定筋膜清除,防止喙突转位时牵拉神经导致损伤(图12)。

图12 胸小肌后方和联合腱之间显露肌皮神经(右肩)。1:联合腱;2:肌皮神经;3:胸小肌
1.3.2.3 截取喙突移植物
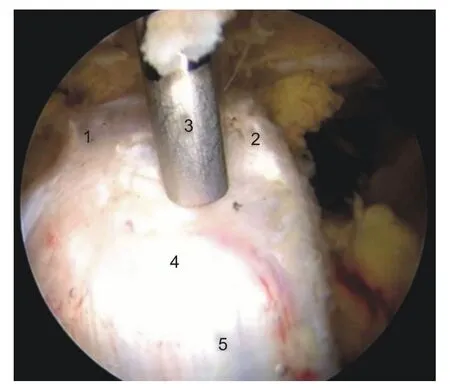
垂直于喙突表面建立H入路。使用Mitek Latarjet专用喙突瞄准框在喙突上打入两根1.2 mm 导针,α位于喙突远端,距离喙突尖端2 mm 以上,。两隧道均定位于喙突的内侧1/3。由于喙突外侧缘高,因此克氏针的走行方向为针头指向外下,针尾斜向内上(图13)。而后使用Mietk Latarjet专用进阶钻头沿克氏针钻取骨隧道,并拧入空心螺帽。最后应用弯形骨刀在近端骨隧道(B骨道)和喙锁韧带之间截断喙突。
1.3.2.4 劈开肩胛下肌
将截取的喙突留置于肩峰下间隙暂不处理。由I入路放置关节镜,可观察到旋肱前动、静脉恰位于肩胛下肌中下1/3 区域,在此平面由M 入路放置射频,平行于肌肉纤维,由内向外劈开肩胛下肌至关节盂,前方止于腱腹交界处,不伤及腱性部分及肌腱止点,操作中始终注意保护腋神经(图11、14)。
1.3.2.5 改良方法预置导针,定位喙突移植物位置
喙突的放置位置是手术成功的关键。经典的Latarjet 手术要求喙突放置于关节盂的2:00~5:00(右肩近远端评估),同时尽量确保移植物与关节盂高度一致(内外侧评估)。
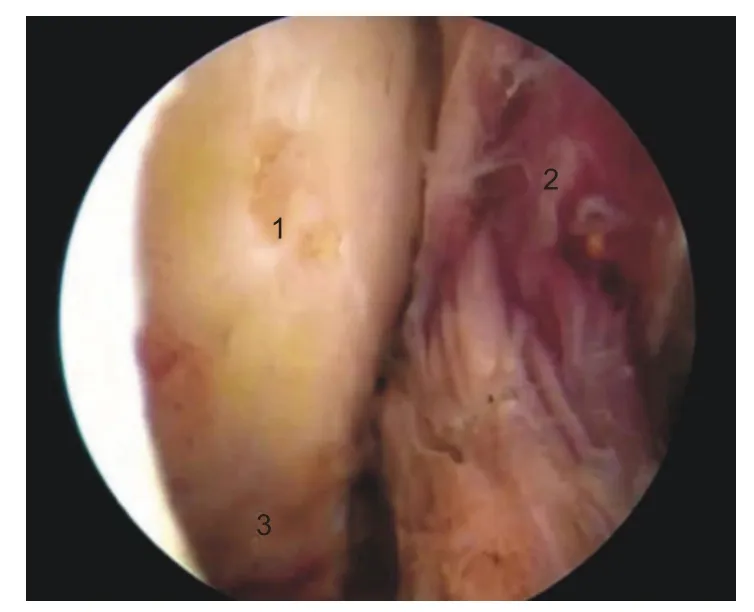
图14 劈开肩胛下肌至关节盂(右肩)。1:关节盂;2:肩胛下肌
作者通过I入路进行喙突移植物的内外侧、近远侧预定位。内外侧定位方法:M 入路插入Mietk Latarjet双腔套筒,穿过肩胛下肌抵达关节盂内侧缘并定位在关节盂边缘向内7 mm附近(图15),因Mietk P90射频刀头(DPY201 V001)的直径为4.5 mm,将射频刀头由关节盂边缘向内移1.5 个射频刀头的距离并做标记即可实现该定位;近远侧定位方法:在双腔套筒内放置导向器及导针,而后向关节盂远端(6:00 方向)逐渐移动双腔套筒,每次移动时均使用导针触碰关节盂骨质,直至刚好有落空感,此时再向近端(2:00方向)移动5 mm左右,确保导针触及关节盂骨质,即可打入α导针,随后打入β导针。再将观察入路更换至D入路,在关节内观察导针的近远端位置。确保两根导针位于关节盂2:00-5:00 区域(右肩)。同时满足上述条件后将α、β两枚长导针经肩关节后方穿出皮肤(图16),导针尾部退至肩胛下肌滑囊侧,注意β导针尾部放置于腋神经前方。
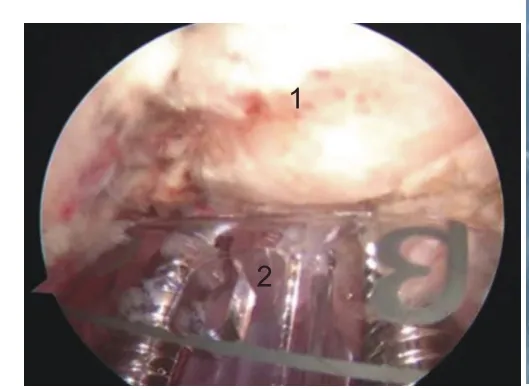
图15 双腔套筒在关节盂定位并打入导针(右肩)。1:关节盂;2:双腔套筒

图16 双枪套筒打入α、β两枚长导针,经肩关节后方穿出皮肤。1:α导针;2:β导针;3:后方交换棒(用于挑起前方的肩胛下肌上2/3);4:H入路放置尿管(用以提拉肩胛下肌上2/3)
1.3.2.6 修整、“、“旋转法”调整、固定喙突
I入路观察,M入路放置双腔套筒,D入路首先用弯钳夹住喙突,调整位置,使双腔套筒内的拧棒与喙突上表面的空心螺帽对接,拧紧后即可把持喙突(图17),而后D 入路更换为磨钻,去除喙突底面的皮质,修整成形。观察入路不变,将之前打入的α、β长导针从后方依次逆行穿过喙突骨道进入双腔套筒,而后将喙突移植物沿导针推入盂肱关节。
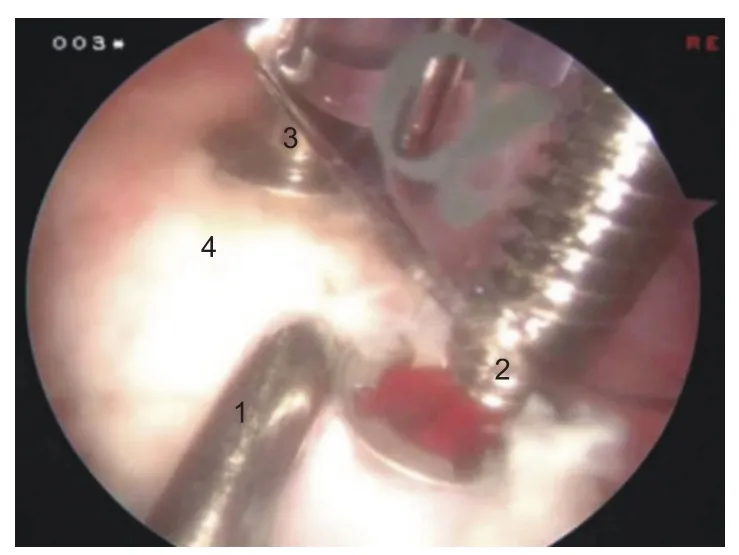
图17 肩峰下间隙找到喙突,弯钳夹住喙突,使用拧棒将喙突固定于双腔套筒(右肩)。1:弯钳;2:拧棒对接α空心螺帽;3:拧棒已衔接于β空心螺帽;4:喙突
作者为尽量保留移植物骨量,避免关节内再次打磨喙突以获得与关节盂高度一致的效果,采用“旋转法”再次于关节内调整喙突位置。D或I入路作为观察通道,拔出α导针,以β导针为轴旋转喙突移植物,A 入路紧贴关节盂放置交换棒,压住喙突,避免旋转时移植物偏外放置,直至喙突移植物远端与关节盂高度一致,再次打入α导针;若移植物近端位置不佳,可再以α导针为轴,旋转调整移植物近端内、外侧位置。喙突与关节盂高度大致平齐后,钻头沿导针制备关节盂骨道,植入3.5 mm空心螺钉固定骨块(图18)。

图18 空心螺钉加压固定喙突,喙突未进行再次修整,于关节盂平齐(右肩)。1:喙突移植物近端;2:喙突移植物远端;3:关节盂;4:肩胛下肌
1.3.2.7 关节囊及韧带结构修复
A 入路观察,D 入路放置2 枚缝合锚钉,手术方式同Bankart修复。4:00~5:00处的锚钉用以修复前期保留的盂肱下韧带前束及下方关节囊,3:00 处的锚钉用以修复前方关节囊,将喙突移植物阻挡于关节外,避免肱骨头与移植物发生撞击。
1.4 术后康复
术后使用肩关节外展包将患肢固定于外展30°位。术后第2 天可进行患肢肘、腕关节及手部的活动训练;术后4 周开始患肩被动前屈、上举、外旋功能锻炼,避免抗阻屈肘训练;术后6 周拆除肢具,开始全范围主动和被动活动练习。
1.5 疗效评估
患者术后第1 天、术后1年时门诊复查并进行CT检查。门诊复查时对患者进行美国肩肘外科医师评分(rating scale of the American Shoulder and Elbow Surgeons,ASES)、疼痛视觉模拟评分(Visual Analogue Scale,VAS)及Rowe 评分(Rowes’rating system for Bankart repair,Rowe)。
影像学评估基于CT 横断位骨块位置与关节盂是否平齐及朱以明、姜春岩提出的骨块吸收分级系统[5,7]。由于作者使用的空心螺帽高于喙突表面,因此评估骨吸收程度时主要与术后第1 天CT 对比,定义如下:0级,喙突骨块无吸收,空心螺帽所在断面的喙突骨块前后径无明显变化,减小<1 mm;Ⅰ级,喙突骨块稍有吸收,表现为空心螺帽所在断面的螺钉裸露部分较前内移,裸露部分前后径较术后第1 天增加1~2 mm(含2 mm);Ⅱ级,喙突骨块明显吸收,表现为空心螺帽所在断面的螺钉裸露部分较术后第1 天增加2~4 mm(含4 mm);Ⅲ级,喙突骨块完全吸收,空心螺帽所在断面的螺钉裸露部分较术后第1天增加>4 mm。
1.6 统计学分析
术前和术后1年随访时患者的ASES 评分、VAS评分和Rowe 评分分别采用配对t检验,P<0.05为差异有统计学意义。
2 结果
2.1 肩关节功能评分结果
所有患者均获得1年以上随访,平均随访时间13.18个月(12~16个月),随访期间无复发脱位及半脱位,恐惧试验均为阴性。术后一年随访时疼痛不适感均明显减轻或消失,肩关节功能满意,可恢复至伤前运动水平。术后ASES、Rowe、VAS评分与术前比较,差异均有统计学意义(表1)。
表1 患者ASES、Rowe、VAS评分( ± s)
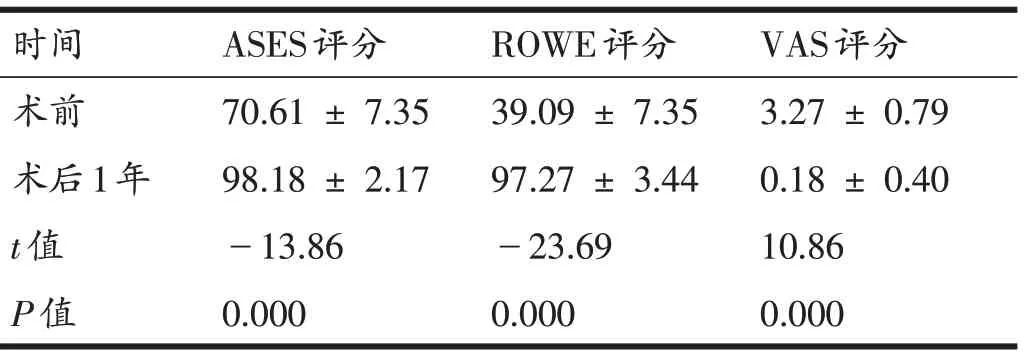
表1 患者ASES、Rowe、VAS评分( ± s)
时间术前术后1年t值P值ASES评分70.61 ± 7.35 98.18 ± 2.17-13.86 0.000 ROWE评分39.09 ± 7.35 97.27 ± 3.44-23.69 0.000 VAS评分3.27 ± 0.79 0.18 ± 0.40 10.86 0.000
2.2 预置导针后采用“旋转法”调整喙突高度的结果
采用改良方法预置导针定位喙突移植物位置后,5例患者移植物进入关节时远近端均与关节盂平齐,无需再次旋转调整。5 例需要旋转调整1 次以获得最佳喙突位置:其中3 例因喙突移植物远端偏内,将α导针拔出,以β导针为轴将喙突内外侧位置调整妥当;2例因喙突近端外凸,将β导针拔出,以α导针为轴完成喙突内外侧位置调整。1 例旋转调整2 次完成喙突移植物定位:此例患者喙突移植物进入关节盂后远端外凸,首先以β导针为轴调整喙突远端与关节面平齐后,因喙突近端高于关节面高度,遂再次以α导针为轴,调整喙突近端与关节盂高度一致(表2)。

表2 改良旋转法调整喙突(例数)
2.3 术后CT评估结果
术后第1天CT结果:11例患者均无移植物外凸发生。9例患者的喙突骨块与关节盂完全平齐,2例患者喙突偏内侧,均<2 mm。10 例患者的喙突骨块位于2:00~5:00 位置(图19),1 例因喙突移植物直径较大,下缘超过5:00(图20)。
术后1年CT 结果:所有移位喙突均骨性愈合,未出现移植物不愈合或内固定失效等并发症。喙突骨吸收率,其中0级5例(图21、22),Ⅰ级6例(图23、24),未见Ⅱ、Ⅲ级病例。6例患者骨吸收均发生于β螺钉附近(表3)。
3 讨论
Taylor 等[8]研究发现在肩关节脱位的患者中,肩关节盂骨缺损的发生率为22%,而在复发性脱位的患者中高达46%~86%[9]。因此,对于倒梨型肩关节盂应实施Latarjet为代表的骨性手术[10,11]。Latarjet手术除了增加关节盂的宽度,恢复肩关节静态稳定结构,其Sling机制还可在肩关节外展超过90°并外旋时发挥动态稳定作用,从目前的文献报道来看,Latarjet是应用最为广泛的骨性手术方式。
本组病例未见血管、神经损伤导致的相关并发症,术后一年随访时均无再次脱位且恐惧试验转为阴性,疼痛不适感明显减轻或消失,肩关节功能满意,可恢复至伤前运动水平,术后一年的肩关节ASES、Rowe、VAS评分较术前均有明显改善且具有统计学意义,证明全关节镜下Latarjet 手术安全可靠,这与其他研究结果一致[6、12、13]。与切开Latarjet手术相比,全关节镜下Latarjet手术具有手术后恢复快,患者痛苦小、移植物骨吸收率低等优势。
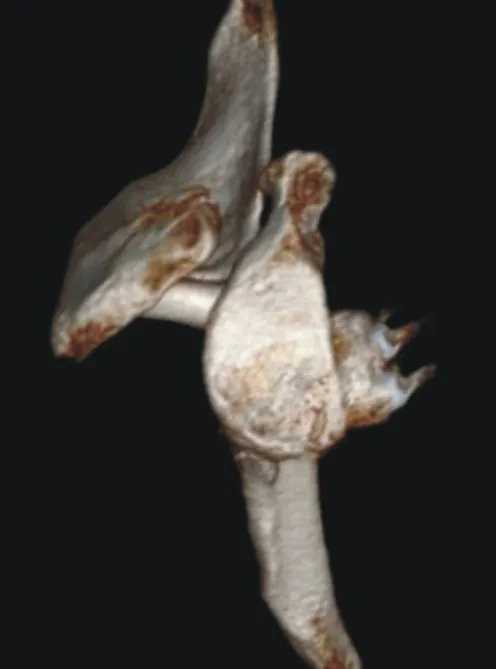
图19 喙突移植物位于2:00~5:00

图20 喙突移植物下缘超过5:00
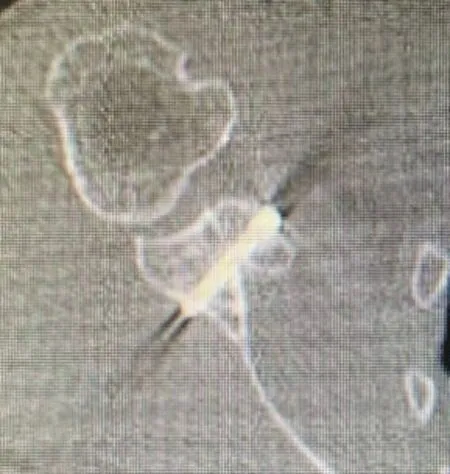
图21 0级骨吸收患者术后第1天CT

图22 0级骨吸收患者术后1年CT,可见喙突骨块无吸收,空心螺帽所在断面的喙突骨块前后径无明显变化。
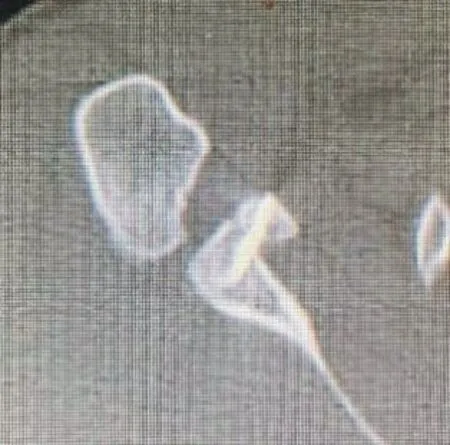
图23 Ⅰ级骨吸收患者术后第1天CT

图24 Ⅰ级骨吸收患者术后1年CT,可见喙突骨块稍有吸收,空心螺帽所在断面的螺钉裸露部分较术后第1天增加1 mm。

表3 患者CT影像学评估
Latarjet手术成功的关键是准确放置喙突骨块及良好的喙突-关节盂骨性愈合[14、15、16]。全关节镜下Latarjet手术自Lafosse于2007年提出以来,仍有不少失败的病例报道,因此如何降低失败率依然是临床研究的重点[17]。作者在姜春岩等报道的保留前关节囊的镜下Latarjet手术技术的基础上,改良手术流程,对手术操作进一步细化,取得了优良的早期结果。姜春岩等[6]报道β螺钉附近骨吸收Ⅱ级发生率约26.9%,喙突近远端位置不良发生率11.54%(4 例位置偏高,2 例位置偏低);本组无Ⅱ、Ⅲ级骨吸收发生,其中0 级5 例,Ⅰ级6 例。6 例患者骨吸收均发生于β螺钉附近,1 例因喙突移植物直径较长,下缘超过5:00,无位置偏高病例,总体位置不良率9.09%。本组Ⅰ级骨吸收病例多发生于脱位次数大于10次的患者,脱位次数和骨吸收的关系未见有文献报道,是否存在关联性尚无结论,作者认为反复脱位可能导致关节盂前下方部分骨硬化及囊性变,干扰骨愈合,对于多次脱位的患者应当进行更好的关节盂侧新鲜化处理。因本组病例数较少,不良事件发生率可能存在偏倚,尚待增加病例数量及随访时间,并开展前瞻性对比研究,但从手术方法出发,早期结果初步支持改良方法可靠这一结论。本组11 例患者中,5 例患者在移植物进入关节时远近端恰好与关节盂平齐,5 例患者仅需要1 次旋转调整,1 例患者需要2 次旋转调整。以往喙突移植物在关节内需要二次打磨成形,因喙突边缘距离螺钉仅5 mm左右,打磨成形丢失的骨量可能在2 mm甚至更多,可能导致螺钉外露风险增加以及骨吸收程度增加,采用“旋转法”相对简单,且可以避免喙突骨量丢失。本组病例的骨吸收结果初步显示,本研究所采用的改良Latarjet 手术可降低骨吸收率,但仍需要进一步生物力学论证。
作者将手术关键点及改良情况总结如下:(1)体位摆放:在沙滩椅体位摆放过程中,应注意肩胛骨内收,在患侧肩胛骨内侧放置圆枕,以使术中肩胛骨后伸。(2)控制性降压,及时止血:良好的视野是快速完成手术的基础。术中收缩压应维持于90~100 mmHg,在喙突截骨及劈开肩胛下肌等关键操作中可将收缩压短时间控制在85~90 mmHg。喙突基底部、关节盂内侧、喙肩韧带前方、关节镜入路周围往往易发生出血,可在临近入路同时放置刨刀和射频,遇到出血点及时利用射频止血,减少同一入路反复更换器械而丢失清晰的视野。(3)神经探查:肩关节反复前脱位的患者在腋神经周围存在大量增生纤维,可用交换棒挑起联合腱,利用滑膜刨刀将增生纤维去除以显露腋神经。肌皮神经探查时需要松解联合腱和肌皮神经之间的筋膜,防止喙突转位时牵拉该神经导致损伤。(4)喙突螺钉位置:螺钉外露与肱骨头撞击是Latarjet 术后肩关节骨关节炎发生的重要原因。因此喙突螺钉应放置于喙突内侧。根据国人喙突特点,喙突尖宽度为13.61 ± 2.00mm,喙突中点宽度为15.29 ± 1.7 mm,喙突尖到喙锁韧带的距离为23.93 ± 2.32 mm[18],打入α、β导针后首先使用进阶钻头预评估,保证螺钉骨道和喙突内侧缘存在2~3 mm间距即可。(5)喙突截骨后的手术改良:①与Lafosse和姜春岩等的处置流程不同[6],作者截取喙突后暂不应用导丝和双腔套筒固定喙突,将喙突旷置于肩峰下间隙,留出M 入路作为劈开肩胛下肌的通道。②I入路可提供更好的肩胛下肌观察视野,清晰观察到肩胛下肌并确保劈开位置位于肩胛下肌的中下1/3。③由M 入路放置射频进行肩胛下肌劈开,更平行于肩胛下肌肌肉纤维,并可在I入路监视下逐层通过肌肉纤维进入关节盂,减少肩胛下肌腱性部分的损伤及腋神经损伤发生率。④劈开肩胛下肌后,先利用双腔套筒定位关节盂的移植物放置位置,因国人喙突宽度平均为15 mm[18],减去喙突内侧保留的骨质及骨道直径,喙突外侧残留宽度为7 mm左右,因此将关节盂导针定位于关节盂内侧缘7 mm、2点~5点区域,D入路和I入路交替监视,可确保后续喙突骨块的精确放置。⑤α螺钉的位置决定了Sling 的作用位点及喙突移植物下极的位置,手术中常出现α螺钉落空,或移植骨块位置较高的情况,因此作者建议首先确定α导针的位置。对于内外侧定位,将射频刀头由关节盂边缘向内侧下移1.5个射频刀头的距离并做标记;对于远近端定位,可先利用导针触及关节盂骨质并逐步向关节盂下极滑动,有落空感后向近端反向移动5 mm 置入α导针即可实现。⑥在关节盂上置入长导针后,修整并完成喙突去皮质,沿导针将骨块推入关节内,若发现喙突骨块外凸或内偏,只需拔出α导针,沿β导针旋转骨块,调整喙突骨块远端与关节盂平齐,而后拔出β导针,以α导针为轴,旋转调整喙突近端与关节盂平齐。⑦3.2 mm空心钻头钻取关节盂骨道,测深并拧入3.5 mm空心钉,α、β螺钉应交替拧紧加压,注意清除喙突骨块和关节盂间崁顿的软组织。(6)修复关节囊:手术方法与Bankart修复相同,但本质上是将喙突骨块遮挡成为关节外结构,减少肱骨头和移植物的撞击。Latarjet 手术是否行Bankart修复仍存在争议,有报道认为增加Bankart修复会导致肩关节外旋活动丢失[19]。随访本组患者发现,体侧外旋主动活动度较术前下降,但患者均无明显主观感受,生活及运动未受到明显影响。
本研究通过对关节镜下改良Latarjet 手术的技术探索,结合短期临床随访,初步证实改良关节镜下Latarjet手术治疗复发性肩关节前脱位是一种可靠且有效的术式,具有喙突移植物位置优良及骨吸收率低的优点。本研究还存在诸多不足。第一,未设置对照组证明改良术式的优势。第二,样本量小,不足以充分论证改良术式的有效性及可靠性。第三,入组患者均为男性军人,样本来源单一。鉴于此,尚需开展前瞻性对照研究,进一步观察本改良技术的疗效。
