基于临床、血清学及CT 特征列线图预测甲状腺乳头状癌中央区淋巴结转移的价值
2020-11-23刘文华耿兴东任国强唐志洋
刘文华,施 洋,李 敏,耿兴东,任国强,张 衡,唐志洋,蒋 敏
(江苏大学附属人民医院影像科,江苏 镇江 212001)
甲状腺癌是内分泌系统一种常见的恶性肿瘤,而乳头状癌(Papillary thyroid carcinoma,PTC)是其中最常见的原发甲状腺癌病理类型,约占所有甲状腺癌病理类型中的84%。PTC 生长缓慢,恶性程度较低,但发生颈部淋巴结转移较早,其预后良好[1-2],10 年生存率达80%以上。虽然早期及时的手术切除并不能影响患者的生存时间,但甲状腺PTC 术后复发率约10.9%,其复发最主要的原因为残留的颈部转移淋巴结[3]。如早期预测早期发现并清除颈部转移淋巴结,能够显著降低患者术后复发率、改善患者的生存质量。当然清除中央区淋巴结过程会增加损伤喉返神经和甲状旁腺等并发症的风险,因此是否行预防性中央区淋巴结清扫成为当前争论的焦点。因为中央区淋巴结转移(Central lymph nodemetastasis,CLNM) 是PTC 颈部淋巴结转移的第一站;CT为颈部CLNM 重要影像学检查方法,但其敏感性低,而且转移性淋巴结较小;超声具有高分辨率、无辐射、操作简便、价格适宜,但受操作者主观因素影响大,而且受胸骨及气道气体影响大;MRI 软组织分辨率高、无辐射,但检查时间长,钙化检出不敏感。因此探讨PTC 淋巴结转移的预测因素很有必要。影响甲状腺PTC 颈部淋巴结转移的因素较多,目前关于PTC 发生CLNM 相关因素的研究结果多样[4-7],主要由于样本量及分析特征相对较少,且样本纳入标准不统一。本研究纳入较全面的临床、血清学及CT特征,所有病例均行预防性中央区淋巴结清扫,目的在于找出CLNM 的独立因素,建立模型预测术前CLNM 的独立风险因素。
1 资料与方法
1.1 研究对象
选取2017 年1 月—2019 年5 月于甲乳外科手术的患者329 例。纳入标准:①术前已行甲状腺CT平扫及增强检查(且图像无伪影)、甲状腺激素血清学全套检查;②甲状腺PTC 病灶在CT 图像上直径≥5 mm;③首次发现甲状腺PTC 且未经过任何治疗;④免疫组织化学结果为PTC;各项临床资料完整。329 例中最终126 例入选,其中CLNM 阳性组65 例,其中男18 例,女47 例,平均年龄(43.2±12.1)岁,肿瘤最大径5~68(12(10,18)) mm;CLNM 阴性组61 例,其中男11 例,女50 例,平均年龄(50.0±11.6)岁,肿瘤最大径5~30(10(8,15))mm。所有患者手术过程中均常规行颈部中央区的淋巴结清扫,淋巴结转移均经术后病理证实。
1.2 仪器与方法
采用Siemens sensation 64 排螺旋CT 机扫描。扫描参数:120 kV,200~250 mA,矩阵512×512,螺距1.0,层厚及层距均为3 mm;增强扫描经肘静脉注射非离子型对比剂碘海醇60~80 mL,流率3.0 mL/s,2~4 mL/kg,注射对比剂后45~55 s 行单期扫描。检查过程患者取仰卧位,头尽量后仰,双肩尽量向足侧拉伸,充分暴露颈部。扫描范围从颅底至主胸廓入口水平,扫描过程不要做吞咽动作。
由2 名具有10 年以上经验医师盲法阅片及资料整理,记录患者年龄、性别、肿瘤最大径(冠状位和横断面最大层面中的最大径见图1)、位置、病灶数目、包膜侵犯(“咬饼征”,图2)、钙化、平扫CT 值(测量方法见图1)、静脉期CT 值、术前血清促甲状腺激素(TSH)、甲状腺球蛋白(Tg)、甲状腺过氧化物酶抗体(TPOAb)、甲状腺球蛋白抗体(TGAb)及是否合并桥本甲状腺炎。病灶数目最终按病理结果为准,最大径、平扫CT 值及静脉期CT 值最终结果取两名医师平均值。
1.3 统计学分析
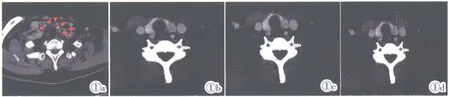
图1 男,60 岁,甲状腺左叶下极乳头状癌伴颈部中央区多发淋巴结(箭头所示),一淋巴结周边见钙化。Figure 1.Male,60 years old,multiple lymph nodes in the central cervical region of left lobe papilla thyroid carcinoma (shown by arrow),calcification around lymph node.
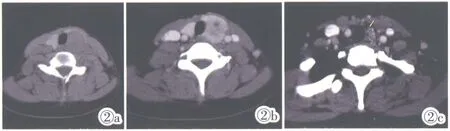
图2 女,11 岁,甲状腺左叶乳头状癌,平扫左叶中下极不规则结节“咬饼征”,增强后病灶范围缩小/模糊,内见囊变;颈部中央区淋巴结(箭头所示)。Figure 2.Female,11 years old,papillary carcinoma of the left lobe of the thyroid,the “bite sign” of the middle and lower most irregular nodes in the left lobe of the plain scan,the reduction/blurring of the focal extent after the enhancement,cyst change.Lymph nodes in the central area of the neck(shown by arrows).
数据采用R 语言(版本R3.5.1)进行统计学分析,用Bootstrap1000 次重采样的方法来进行校正,并使用Bootstrap 重采样程序进一步内部校准列线图。校正曲线显示列线图与实际临床观察的CLNM预测具有较好的一致性。两组之间比较时,若变量是数值变量,满足正态分布或近似正态分布时用t 检验,为非正态分布时用秩和检验;若变量为分类变量用χ2检验。采用Logistic 逐步回归模型分析甲状腺PTC 淋巴转移的影响因素,根据赤池信息准则(Akaike information criterion,AIC) 纳入影响因素,经模型优化,将独立危险因素纳入到预测模型。采用列线图对预测模型结果进行可视化展示,并采用ROC 曲线对预测模型进行评估。以P<0.05 为差异有统计学意义。
2 结果
纳入研究的126 例患者中156 个PTC 病灶(测量病灶选择中央区淋巴结转移侧最大病灶进行测量)。CLNM 阳性组术前Tg 0.1~239.71 ng/mL,TPOAb 0.2~741.7 Iu/mL,TGAb 0~263.5 Iu/mL,TSH 0.36~44.12 uIU/mL。CLNM 阴性组术前Tg 0.01~496 ng/mL,TPOAb 0.1~1 013 Iu/mL,TGAb 0~1 738.3 Iu/mL,TSH 0.02~6.89 uIU/mL。
把临床、血清学及CT 影像特征经统计学方法分析后,根据赤池信息准则(AIC)纳入年龄、肿瘤最大径、肿瘤部位、CT 值(静脉期)、多病灶、微钙化、包膜侵犯、Tg 和TSH 为CLNM 的相关危险因素 (P<0.05)(表1)。经模型优化,即剔除无意义的变量Tg、TSH 和肿瘤最大径后,最终将年龄OR(95% CI)值0.951 (0.914~0.986)、肿瘤部位OR (95% CI)值4.353(1.328~15.548)、CT 值(静脉期)OR(95% CI)值0.971 (0.945~0.996)、多病灶OR (95% CI)值3.172(1.202~9.023)、微钙化OR(95% CI)值3.112(1.346~7.513) 和包膜侵犯OR (95% CI) 值3.616(1.206~12.049)纳入到预测模型(表2)。
采用列线图对预测模型结果进行可视化展示,并采用ROC 曲线对预测模型进行评估。每个研究对象都可根据危险因素首先在每条分值轴上(第2~7)从上到下读取所得评分,然后把所有单项得分汇总在一起,得出总分,根据最后一条风险轴预测CLNM的风险。该模型预测价值为AUC 0.806,准确性0.738,特异性0.705,敏感性0.769。
3 讨论
甲状腺PTC 的生物习性生长缓慢,恶性程度较低,但发生淋巴结转移较早,转移率约为30%~80%[8],其预后良好。在影像检查方法中[9],超声、CT 及MRI因自身原因及条件限制,对于早期转移淋巴结的发现率均较低;因此建立一项PTC 发生CLNM 的预测模型为临床术前淋巴结清扫评估提供客观依据具有重要的临床实用价值。多数文献在研究预测模型过程中纳入的相关参数特征相对较少,而且临床、血清学及CT 影像特征相结合进行列线图统计分析的文献也较少。列线图的优势在于可以直接利用图形读取研究变量的取值,常用的有百分位列线图和概率列线图等。概率列线图是确定研究对象特定事件的发生概率,特定事件可以是疾病的发生、复发以及预后(如死亡)等。故本研究纳入将甲状腺PTC CLNM这一特定事件的CT 平扫及增强影像特征、实验室血清指标、临床特征多个参数采用Logistic 逐步回归模型分析,并用列线图对预测模型结果进行可视化展示,并采用ROC 曲线对预测模型进行评估,为临床甲状腺术前评估颈部淋巴结转移提供借鉴帮助。
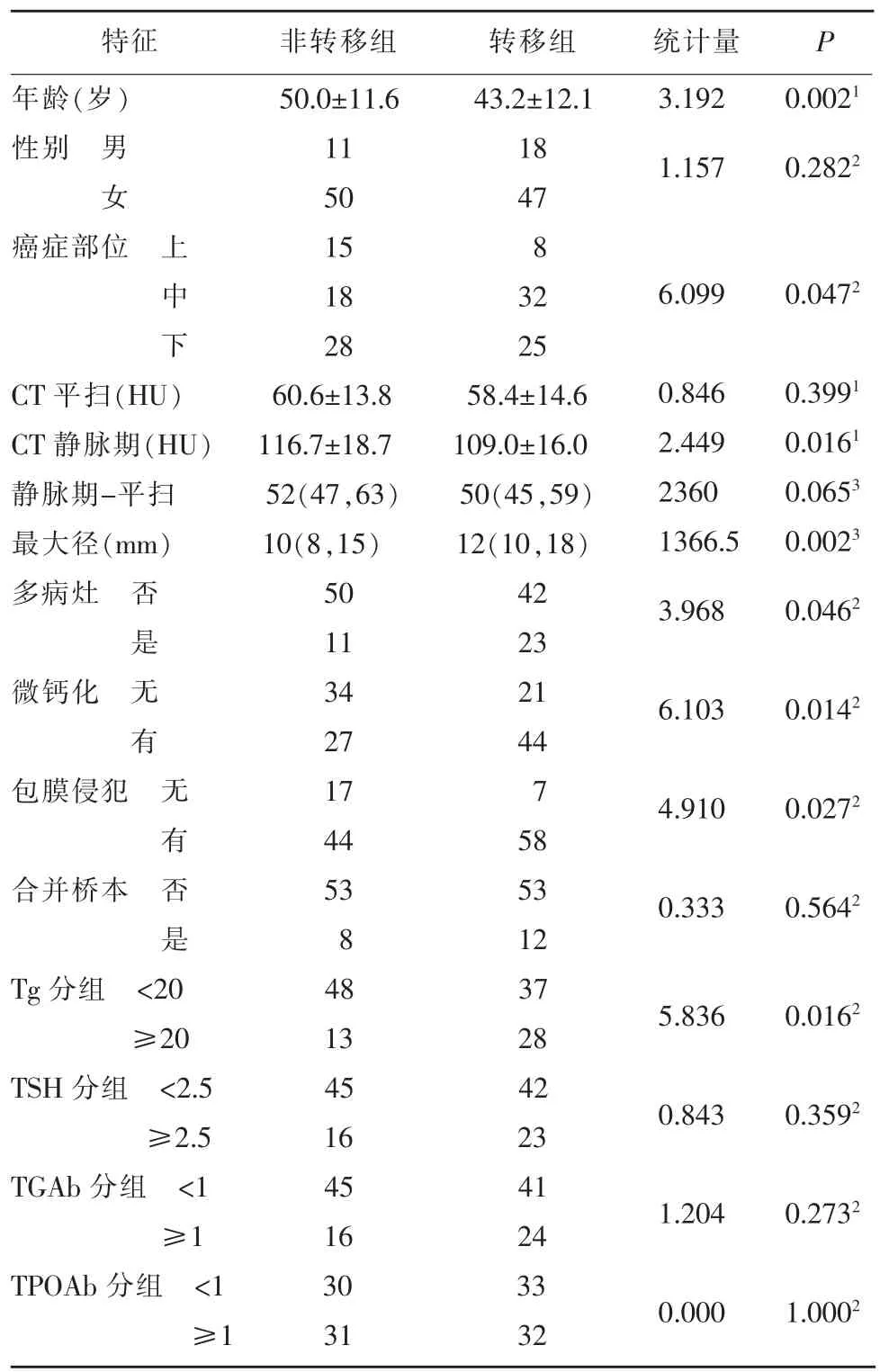
表1 患者的临床特征分析
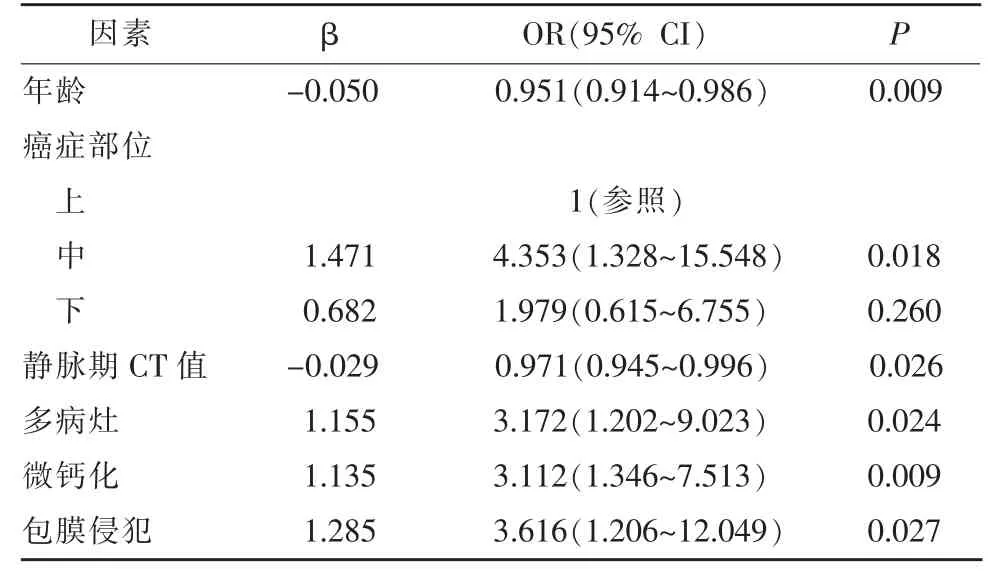
表2 淋巴结转移的Logistic 逐步回归分析
本次研究所纳入研究因素包括年龄、性别、肿瘤最大径、位置、病灶数目、包膜侵犯、钙化、平扫CT 值、静脉期CT 值、术前TSH、Tg、TPOAb、TGAb及是否合并桥本甲状腺炎。文献报道[7,10-11]年龄<40岁、年龄<55 岁或<45 岁是PTC 颈部CLNM 的独立危险因素,本次研究没有对年龄进行二分类统计分析,但结果年龄也是其中的独立危险因素,而且年龄越小列线图分值越高,预测颈部淋巴结概率越大。甲状腺PTC 一般好发于女性,部分文献报道男性是预测CLNM 阳性的独立危险风险因素存在争议[4-5]。本研究结果综合分析显示性别不是CLNM 的独立危险因素,造成这一结果的原因可能是资料选择偏倚造成的。众所周知,肿瘤最大径越大,其CLNM 概率越大,文献报道[6-7,10]肿瘤最大径在二分类前提下(最大径>5 或>10 或>20 mm) 也是一项独立危险因素,本文研究过程中肿瘤的最大径在单因素分析中是一项危险因素,但经过Logistic 逐步回归模型分析过程中综合分析将其剔除独立危险因素。笔者认为随着检查技术的发展及人们平时健康体检的普及病灶早期就被发现可能是影响其成为独立危险因素的原因,本组126 例患者中103 例是在平时无症状的体检中发现的;而且本组样本数量少容易对统计结果造成偏倚。甲状腺癌灶位置对淋巴结转移的影响也存在争议。研究[10]认为肿瘤位于甲状腺中部或下极时CLNM 的风险增加。本研究得出癌灶位于中部是独立危险因素与其报道相符合。肿瘤多灶性也是甲状腺PTC CLNM 的独立危险因素因素,有研究阐明多灶性病变其实是多个独立病灶特征的综合表现;2015 美国甲状腺协会指南[8]多个>10 mm 与只有单个且>10 mm 的结节,其中独立具备恶性风险;因此,多灶性肿瘤CLNM 有可能与单个肿瘤病灶特征更加相关。
CT 特征分析[12-16],选择肿瘤病灶最大径≥5 mm的纳入研究对象,主要是对于病灶观察更清楚,CT值测量更准确,最大径<5 mm 容易对结果造成更大的误差;微钙化在恶性结节诊断中的重要价值已得到很多学者的认同,超声和CT 上多认同≤2 mm 的为微钙化,其病理基础是砂粒体,淋巴结转移也是微钙化,与原发病灶同源;包膜侵犯在CT 图像上表现形态不规则、“咬饼征”及增强后病灶范围缩小/模糊(图2);平扫CT 值两组间无统计学意义;增强后两组间CT 值有统计学意义并且是独立危险因素,从病理学分析正常甲状腺组织是由大量的甲状腺滤泡组成,CT 平扫两者之间CT 值差别无统计学意义,CT 增强后滤泡间有丰富的毛细血管是其明显强化的基础,而甲状腺PTC 乳头内含纤维血管间质,间质内包含同心圆样的砂粒体,占据滤泡间的毛细血管,增强后强化程度减低,与之相对应本组预测模型显示静脉期CT 值越低分值越高。2015 美国甲状腺协会指南[8]甲状腺结节患者强烈建议进行TSH 检查,Tg 不是甲状腺癌的特异、敏感性指标,不推荐常规检查。本研究认为TSH 及Tg 与甲状腺癌淋巴结转移有一定的相关性,但不是独立危险因素。众所周知,在桥本甲状腺炎基础上发生的结节,其恶变率较一般结节高,本研究将桥本纳入研究对象经过统计其不在独立危险因素中,可能是因为样本选择原因。
本研究采用Logistic 逐步回归模型得出的独立危险因素制作列线图模型来预测CLNM 的概率,以此帮助影像科医生在图像观察中对淋巴结的关注度提高,为临床术前决策是否进行中央区淋巴结清扫提供客观依据。将每位PTC 患者独立危险因素的值定位在相关的数值轴得出分值,最后将所有的评分相加得到总分,然后定位于风险轴得出对应分的CLNM 概率。采用ROC 曲线对预测模型进行评估得AUC 值为0.806,说明诊断效能高,可以用于临床。
本研究局限性:①本研究为作为回顾性研究,在纳入标准的制定上可能会造成选择偏倚;②列线图模型仍需要前瞻性、影像组学、多中心研究以进一步验证这些指标。
