改良PPH手术联合悬吊固定术治疗重度痔合并直肠黏膜内脱垂的临床效果观察*
2020-11-12袁可雷银福陈丽娜裴熹余乐来刘欢沈庆波黄琪
袁可,雷银福,陈丽娜,裴熹,余乐来,刘欢,沈庆波,黄琪
乐山市人民医院肛肠科 四川乐山 614000
重度痔是痔病进展的严重阶段,主要表现为便血、肿胀、坠胀感、疼痛、痔核反复脱出等,严重影响患者的生活质量[1]。直肠黏膜内脱垂是便秘形成的重要因素,又称直肠内套叠,临床表现为肛门坠胀、排粪困难、便后不尽感、排粪梗阻感,重度痔合并直肠黏膜内脱垂在临床较常见,这可能与便秘、痔核反复脱出的发生有关。对于重度痔合并直肠黏膜内脱垂的手术方法较多,传统混合痔外剥内扎+直肠黏膜套扎术、PPH和STARR是临床上常用的手术治疗方法,但各手术方法都有一定局限性[2-5]。笔者团队对PPH手术进行改良,并对直肠黏膜内脱垂采用悬吊固定术进行治疗,取得较好疗效,现报告如下。
1 资料与方法
1.1 一般资料
选取2017年2月至2019年2月本院收治的120例重度痔合并直肠黏膜内脱垂患者为研究对象,以随机数字表法将患者分为对照组和联合组,每组各60例患者。对照组采用传统PPH手术,联合组采用改良PPH手术联合悬吊固定术。两组性别、年龄和病程比较差异均无统计学意义(均P>0.05),见表1。所有患者了解手术方式和研究目的,愿意加入研究并且签字同意,研究经过医院伦理委员会同意。
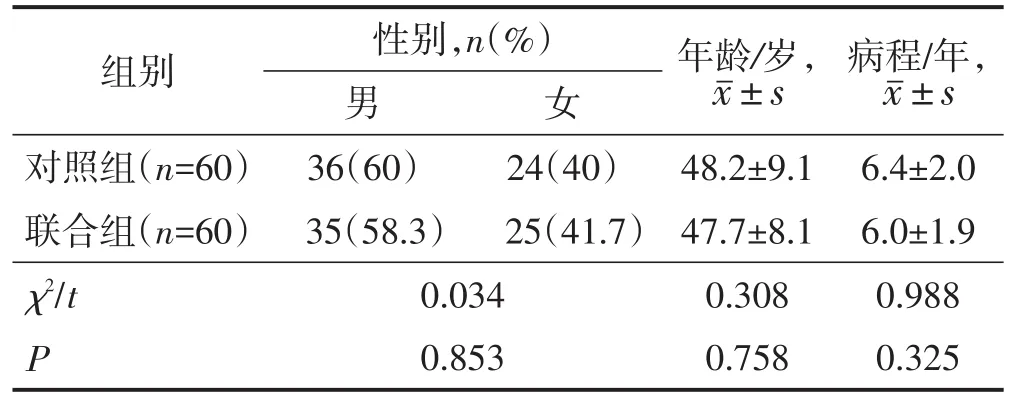
表1 两组一般资料比较
1.2 纳入与排除标准
纳入标准:符合《中医肛肠科常见病诊疗指南》[6]中关于重度痔和直肠黏膜内脱垂的相关诊断标准,具有手术指征,无手术禁忌证。排除标准:(1)合并严重的重要脏器功能不全、感染性疾病或者凝血功能障碍;(2)合并恶性肿瘤;(3)日常言语交流存在障碍;(4)合并溃疡性结肠炎、肛裂或者肛周脓肿;(5)合并精神疾病;(6)妊娠期和哺乳期妇女。
1.3 手术方法
术前完善相关检查,排除手术禁忌。采用腰腧穴麻醉,体位取截石位。
(1)联合组采用改良PPH术联合悬吊固定术(吻合器型号规格:QYZ-34;苏食药监械生产许20080022号)。手术经过:
1)悬吊固定:在肛门镜引导下于截石位3点位方向黏膜脱垂顶点距离肛缘约8 cm位置,用中弯血管钳钳夹脱垂黏膜半月环,向外适当均匀用力拖出,用小弯血管钳背向钳夹松弛黏膜顶端,中弯血管钳钳夹基底部,7号丝线结扎固定,并顺延结扎顶点,从近心端向远端在距离齿状线约4 cm处相邻结扎点间隔1 cm做点状结扎固定,所有结扎点形成柱状悬吊支撑。同法处理右侧脱垂黏膜,两侧结扎点不在同一平面,避免黏膜狭窄带形成。
2)改良PPH术:①用两把无创伤钳在肛管左右两侧夹住肛缘皮肤,置入并固定支撑套;②于齿状线上1.5~2 cm痔核上缘处行双荷包缝合,相邻荷包间隔0.5 cm;③将肛缘外痔核及脱出的肛管组织尽量向直肠内还纳,置入吻合器,收紧双荷包线打结固定在定位杆上;④用带线棒将荷包线分别从两侧孔拉出固定,可视下确保切除痔上黏膜及部分痔组织成伞状均匀向外拖出;⑤若在荷包缝合过程中出现较大黏膜下血肿,可先迅速收紧荷包线和旋紧吻合器至安全刻度下缘,进行血肿组织压榨达到止血和减少容积的目的,再松开吻合器进行环周牵引和旋紧吻合器至安全刻度上缘(对于女性患者要检查阴道后壁平整性,防止阴道后壁被拉入吻合器内);⑥打开保险击发,维持吻合器闭合状态30 s,松开调节螺母四分之三圈至一圈,取出吻合器;⑦仔细检查吻合口,若发现有活动性出血或明显吻合口渗血,用3-0可吸收缝合线跨越吻合口行“8”字缝合止血;⑧查无出血,退出支撑套,针对未回缩的外痔和曲张静脉丛,做小“V”形切口,行外剥内扎处理,缝合切口。
(2)对照组:参照传统PPH手术操作[7],具体操作步骤如下:置入并固定支撑套,齿状线上4~5 cm处行黏膜下潜行单荷包缝合,收紧荷包线,伞状均匀向外拖出松弛黏膜进入钉仓激发吻合器,彻底吻合口止血。针对未回纳的痔组织进行外剥内扎处理,游离并结扎痔核的高度在齿状线上0.5 cm处。
1.4 观察指标
(1)临床疗效:参考《痔诊断和治疗指南(2010修订版)》[8],评价方法如下:治愈,指患者的临床症状消失、痔核消失或者全部萎缩,创面愈合,坠胀感及排粪困难相关症状消失;好转,指患者的临床症状明显缓解,痔核变小,创面基本愈合,坠胀感及排粪困难相关症状好转;无效,指临床症状缓解不明显,创面未愈合,坠胀感及排粪困难相关症状无改善。计算总有效率,总有效率=(治愈例数+好转例数)/总例数×100%。
(2)手术相关指标:手术时间、术中出血量、切口愈合时间,以及住院时间。
(3)术后疼痛:采用视觉模拟评分(visual analogue scale,VAS)评价术后12 h、24 h以及术后首次排粪时的疼痛程度。最高分为10分,得分越高表示疼痛越剧烈。
(4)肛门坠胀及排粪情况:肛门坠胀评分标准(自拟):无坠胀,0分;肛门下坠感不明显,可以忍受,不影响日常生活,2分;肛门坠胀感明显,便意感强烈,经休息或者提肛运动锻炼后可缓解,无需药物治疗,4分;坠胀感强烈,需用药物或者手术干预才能缓解,6分。排粪情况评分标准(自拟):排粪1次/日,粪便质软,排粪通畅,0分;排粪轻度困难,1~2次/日,需要努挣,饮食和运动调理后可缓解,2分;排粪困难,便时用力,排粪次数2~3次/日,排粪量少,通便药物可缓解,4分;排粪困难,伴梗阻感,排粪超过4次/日,需要灌肠或手术干预才能缓解,6分。术前以及术后1个月各记录一次评分。
(5)术后30天内并发症发生率:指定专门记录人员与研究对象建立微信和电话联系,详细告知并适时通知术后第15、30天门诊随访,记录住院期间和门诊随访期间并发症情况:尿潴留、创缘水肿、术后出血(出血量大于50 mL)、肛门直肠狭窄、精细控便障碍发生率(有液体或稀便污染衣裤现象)[9]。
(6)随访6~24个月,记录复发情况及肛门功能。通过电话、微信及门诊随访,每6个月随访1次。复发表现包括:痔核复发脱出,或便血,或肛门坠胀、排粪困难,影响日常生活,需要药物或手术干预。肛门功能情况:记录有无漏干便、稀便、液体及气体。
1.5 统计学方法
采用SPSS 20.0进行统计分析。计数资料以[n(%)]表示,采用χ2检验或校正χ2检验进行组间比较,等级资料采用秩和检验进行组间比较。计量资料符合正态分布的采用()表示,组间比较采用独立样本t检验;符合偏态分布的采用M(QL,QU)表示,组间比较采用Mann-WhitneyU检验,组内比较采用Wilcoxon符号秩和检验。累计复发率采用Kaplan-Meier法绘制生存曲线,组间比较采用Log-rank检验。以P<0.05为差异有统计学意义。
2 结果
2.1 临床疗效
联合组疗效优于对照组,总有效率高于对照组,差异均有统计学意义(均P<0.05)。见表2。
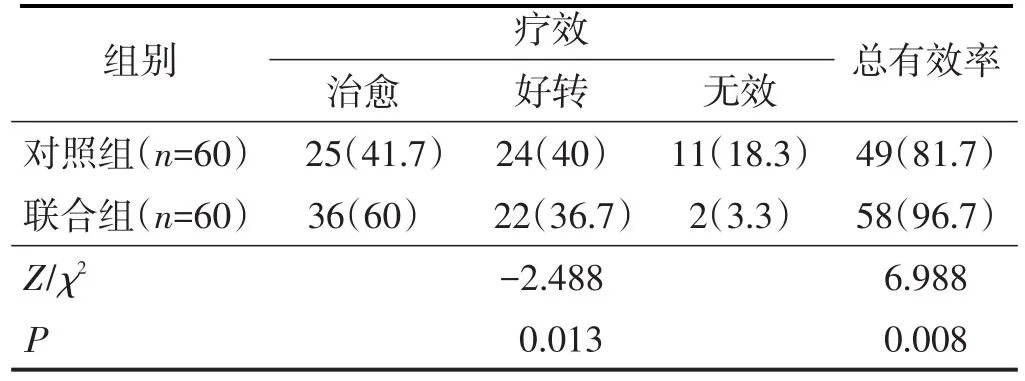
表2 两组临床疗效比较 n(%)
2.2 术后疼痛
术后12 h,两组VAS评分比较差异无统计学意义(P>0.05);联合组术后24 h及术后首次排粪的VAS评分低于对照组,差异均有统计学意义(均P<0.05)。见表3。
表3 两组VAS评分比较 分, ±s
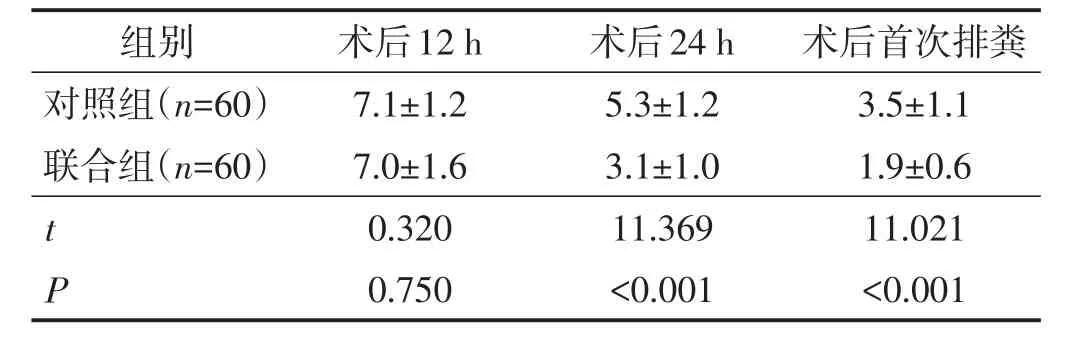
表3 两组VAS评分比较 分, ±s
组别 术后12 h术后24 h术后首次排粪对照组(n=60)联合组(n=60)t P 7.1±1.2 7.0±1.6 0.320 0.750 5.3±1.2 3.1±1.0 11.369<0.001 3.5±1.1 1.9±0.6 11.021<0.001
2.3 手术相关指标
联合组手术时间长于对照组,术中出血量少于对照组,切口愈合时间、住院时间短于对照组,差异均有统计学意义(均P<0.05)。见表4。
表4 两组手术相关指标比较 ±s
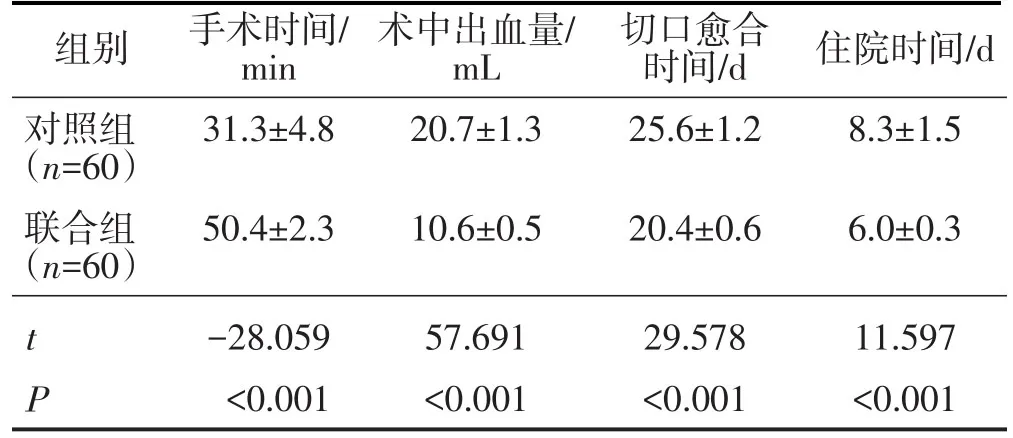
表4 两组手术相关指标比较 ±s
组别对照组(n=60)联合组(n=60)手术时间/min 31.3±4.8 50.4±2.3术中出血量/mL 20.7±1.3 10.6±0.5切口愈合时间/d 25.6±1.2 20.4±0.6住院时间/d 8.3±1.5 6.0±0.3 t P-28.059<0.001 57.691<0.001 29.578<0.001 11.597<0.001
2.4 肛门坠胀及排粪情况
术前,两组肛门坠胀及排粪情况评分比较差异均无统计学意义(均P>0.05);术后,两组肛门坠胀及排粪情况评分低于组内术前,联合组评分低于对照组,差异均有统计学意义(均P<0.05)。见表5。
2.5 并发症
联合组肛缘水肿发生率、并发症总发生率低于对照组,差异均有统计学意义(均P<0.05);两组术后出血、尿潴留、肛门直肠狭窄及精细控便障碍发生率比较差异均无统计学意义(均P>0.05)。见表6。
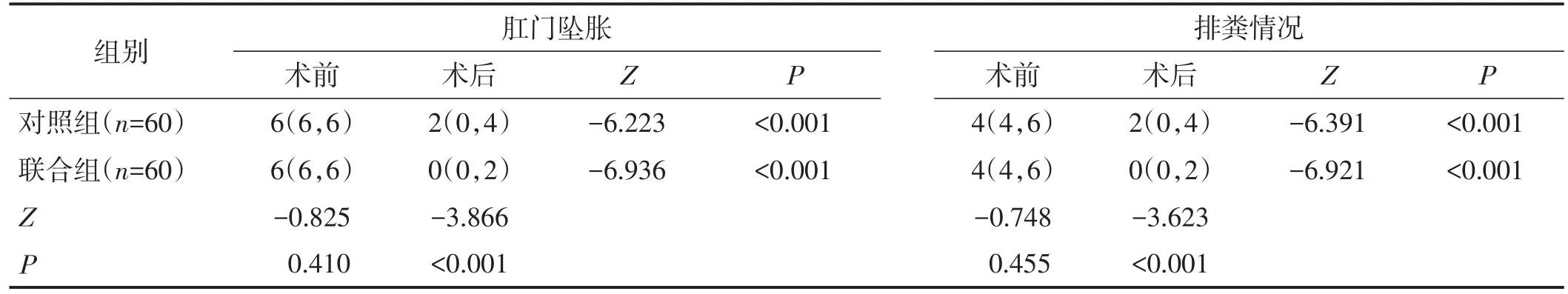
表5 两组肛门坠胀及排粪情况评分比较 分,M(QL,QU)

表6 两组并发症发生率比较 n(%)
2.6 随访情况
随访6~24个月,对照组1年复发率为6.7%、2年为14.1%,联合组1年复发率为0%、2年为3.2%。联合组累计复发率低于对照组,差异有统计学意义(Log-rankχ2=4.675,P=0.031),见图1。完成随访的病例无干便、稀便、气体、液体控制障碍,肛门功能正常。
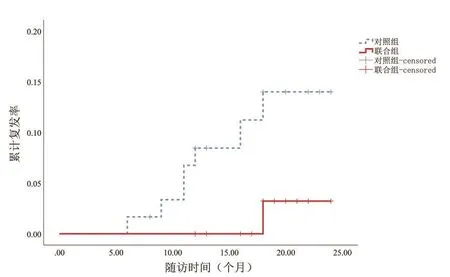
图1 两组复发情况
3 讨论
PPH是治疗重度痔的首选术式,通过“悬吊”及“断流”能较好解决脱垂、出血等症状,近年来临床应用广泛[10]。传统的PPH手术于齿状线上4~5 cm处荷包缝合后切除部分直肠下段黏膜,也用于治疗直肠黏膜内脱垂[11]。直肠黏膜内脱垂由Turtle于1903年首先提出,发病率占肛肠疾病的0.58%[12-13],是引起出口梗阻型便秘和肛门坠胀感的最常见原因[14],手术是治疗直肠黏膜内脱垂的重要方法,临床较常用的手术方式包括黏膜套扎或结扎术[15]。近年来,自动弹力线套扎技术因其操作简单,在治疗痔病、直肠黏膜内脱垂方面较常应用[16-18],但手术操作中视野空间小,套扎位置高度不够,套扎组织的量较难把握,脱落期易出血,远期疗效欠佳。
在重度痔治疗方面,联合组通过在齿状线上1.5~2 cm处做荷包缝合,将病变痔核部分切除,在保证肛垫充分悬吊的同时,避免损伤齿状线附近肛管移行区(anal transitional zone,ATZ)上皮,术中做外剥内扎处理的范围较对照组小,切口相对更小,更好保护了肛门的完整形态和肛门功能,减轻了术后疼痛。研究结果显示,联合组术后24 h及术后首次排粪的VAS评分低于对照组,考虑术后疼痛程度主要取决于对未回纳痔组织追加外剥内扎处理的范围,并与结扎区域的高低、术后创面水肿、排粪的通畅性相关。联合组改良PPH通过低位吻合,术中追加外剥内扎处理未回纳痔核切除范围小,结扎点低,创缘水肿发生率低,减轻对创面神经末梢的刺激,减轻术后疼痛,并且可避免对痔核高位多点结扎而容易导致内括约肌痉挛出现的收缩痛,通过悬吊固定,改善直肠的通畅性和传导的顺应性,避免便时怒挣导致的切口撕裂痛。此外,本研究中联合组的术后出血、肛门精细控便功能障碍发生率与对照组相近,且前者并发症总发生率更低,提示降低吻合高度并未见增加术后出血及肛门失禁等并发症的发生,安全性良好。
在直肠黏膜内脱垂患者中,直肠黏膜下层与肌层分离,直肠黏膜冗长和堆积。本研究联合组针对直肠黏膜内脱垂予以高位悬吊固定,通过在直肠左右两侧点状结扎松弛黏膜顶端及基底部,黏膜层与肌层粘连固定在直肠两侧形成瘢痕柱状支撑,联合痔上黏膜的环形切除,有效纠正黏膜脱垂引起的黏膜堆积和冗长的解剖异常,改善了直肠通畅性和传导的顺应性,从而有助于改善因黏膜内脱垂导致的肛门坠胀、排粪困难等相关症状,弥补了单纯PPH因受限于钉仓容积而未能完全切除脱垂黏膜的不足。有报道称,单纯行PPH术治疗黏膜脱垂后随访发现直肠下段黏膜仍然松弛,并在齿状线附近堆积引起肛门闷胀感、便意感甚至引起顽固性便秘[19]。贺平等[20]认为直肠黏膜切除量不足与患者术后复发有关。本研究中联合组的随访累计复发率低于对照组,考虑与直肠黏膜切除处理得更为彻底有关。
本研究结果还显示联合组的手术时间长于对照组,但临床疗效优于对照组,切口愈合时间、住院时间更短,术中出血量也更少,体现了联合组术式的应用优势。但在联合手术中,黏膜悬吊固定操作过程应注意:因内脱垂黏膜松弛明显,高位结扎黏膜的起点选择尽量选在直肠两侧松弛黏膜的顶点,且尽量避免牵拉前侧黏膜而导致直肠穿孔,从结扎顶点纵形向外结扎时,顺延向下结扎松弛黏膜时要保持上段有支撑感,间隔0.5~1 cm点状结扎,形成柱状支撑,结扎的柱状高度根据黏膜松弛情况决定,结扎时避开肌层和直肠瓣纤维环,防止术后直肠狭窄和穿孔发生,对于高位悬吊起点较高、黏膜结扎有穿孔风险者,可采用可吸收线柱状缝合结扎区域。
综上所述,改良PPH手术联合悬吊固定术治疗重度痔合并直肠黏膜内脱垂疗效确切,安全性良好,可为临床治疗提供新的术式选择。
