激光周边虹膜切除术后的原发性房角关闭进展为青光眼的相关因素
2020-11-02宋艳梅
邱 丽,张 敏,张 虎,王 青,宋艳梅
0 引言
原发性房角关闭(primary angle-closure,PAC)是存在房角关闭、眼压(IOP)升高或小梁网表面色素增加,但无青光眼性视神经损伤和视野缺损。当PAC患者出现青光眼性视神经损害和视野缺损时则进展为原发性闭角型青光眼(primary angle-closure glaucoma,PACG)。PACG为不可逆性致盲眼病。PAC 和PACG在亚洲患病率高[1-2],尤其在中国[3],中国农村人群PAC患病率为1.5%[4],高于印度[5],中国北方地区40岁及以上人群PACG患病率高达1%,双眼致盲率为14.3%[6],高于印度、日本[7-8],已经成为我国公众健康问题。激光周边虹膜切除术(laser peripheral iridomtomy,LPI)可解除了瞳孔阻滞,使膨隆虹膜变平,从而加宽了房角。目前认为,LPI是PAC的首选治疗[9-10]。但LPI不能很好地控制眼压或阻止进展成PACG,接受LPI治疗后部分患者仍可能进展成PACG[11-13]。由于PACG可造成不可逆性视觉损害,如果早期发现LPI后PAC进展为PACG的相关因素,早期进行干预,可以降低进展成PACG风险。目前,关于PAC患者LPI术后进展成PACG相关因素的研究国内尚无相关报道,国外报道与眼轴长、中央角膜厚度、中央前房深度等生物测量因素无关[14]。因此我们对LPI后PAC患者进行了随访2a以上,记录进展为PACG的情况,并对其影响因素进行分析。
1 对象和方法
1.1 对象前瞻性研究。选取2017-01/12在保定市第一医院连续在眼科门诊就诊的PAC患者共86例86眼。纳入标准:PAC的诊断标准[15]:(1)窄房角(后部小梁网≥270°不可见)同时出现周边虹膜阻塞小梁网[出现周边前粘连(peripheral anterior synechia,PAS)、眼压升高或小梁网表面色素增加等特征];(2)视盘无青光眼性视神经损害。(3)视野检查结果正常。PACG诊断标准[15]:同时存在房角关闭、眼压升高、视盘改变[由青光眼导致的垂直杯盘比(vertical cup-to-disc ratio,VCDR)>0.7,同时伴有盘沿丢失和/或盘沿切迹相对应的神经纤维层缺损)以及相应的视野缺损的青光眼性视神经损害]。排除标准:LPI术后PAC患者首次复查的排除标准:(1)继发性房角关闭的情况,如虹膜新生血管、葡萄膜炎、外伤、肿瘤、晶状体膨胀期或半脱位;(2)内眼手术史;(3)不能耐受或不适合于房角镜检查和超声生物显微镜(ultrasound biomicroscopy,UBM),如角膜病;(4)根据我国原发性青光眼诊断和治疗专家共识(2014年)[16]PAS超过两个象限患眼需要滤过手术;(5)由于瞳孔变形或虹膜外翻而影响UBM判读的患者;(6)轻度白内障以外其他眼部疾病患者;(7)由于个人经济等原因无法完成相关检查患者。随访排除标准:(1)由于个人经济或身体原因无法按时完成随访患者;(2)随访时间少于2a,可靠的视野检查结果少于5次。随访期间失访患者21例,最终纳入研究的PAC患者为65例65眼,其中男28眼,女37眼,平均年龄62.89±8.19岁,随访时间平均为2.65±0.27a。本研究符合《赫尔辛基宣言》并获得保定市第一医院伦理委员会批准,入组患者均对本研究知情同意并签署知情同意书。
1.2 方法所有入选患者均进行眼科基本检查,包括视力、眼压、裂隙灯、房角镜及眼底照相,然后接受LPI治疗,在停用缩瞳剂1.3±0.2wk后进行除上述检查以外再行电脑验光、最佳矫正视力、视野、暗室下UBM、光学生物测量仪(IOL Master 500)检查。平均3~6mo随访一次。随访时行最佳矫正视力、裂隙灯、眼压、眼底照相及视野检查。
1.2.1 眼压检查所有入选病例均采用非接触眼压计测量,LPI后眼压是接受LPI治疗后首次眼压。随访眼压波动是接受LPI后随访期间内最高与最低眼压差值。随访眼压测量时间为上午8∶00~11∶00。
1.2.2 房角镜检查采用Goldmann前房角镜检查,静态观察四个象限前房角(检查时避免对眼球加压):上方、下方、鼻侧、颞侧。根据Scheie分类系统对四个象限的房角宽度进行分级。动态观察以此来确定PAS的范围。记录LPI后的房角镜检查的PAS范围。PAS阳性是指房角镜检查显示存在PAS,PAS阴性是指4个象限均没有PAS。
1.2.3 UBM检查与图像判读所有患者在LPI后进行了暗室下(<1Lx)UBM检查。取上方(12∶00)、下方(6∶00)、鼻侧(3∶00或9∶00)和颞侧(9∶00或3∶00)象限的角膜缘区图像进行分析。在房角镜下的无PAS部位,而UBM显示小梁网和虹膜贴附则判定为贴附性房角关闭。UBM中央前房深度测量为角膜中心后表面强回声带到晶状体前表面强回声带切线的距离。
1.2.4 视野判断采用Octopus视野计(Octopus 900)标准模式检查,至少得到2次可靠视野。为了减少学习曲线的影响,本研究采用了第二次可靠的视野结果。检查前行屈光矫正。正常视野定义为在比较数值图上≤2个相邻点光灵敏度丢失<5dB,或者任何1点丢失<10dB;异常视野定义为在比较数值图上出现≥3相邻点光灵敏度丢失≥5dB,或者≥1点丢失≥10dB,或跨鼻侧水平线两个相邻点≥10dB[17]。需要连续2次视野异常。视野平均缺损(MD)为LPI术后PAC患者复查首次可靠视野MD,最终MD在进展组为进展成青光眼时视野MD,在未进展组为末次随访的视野MD。
1.2.5 眼底检查若VCDR>0.7,盘沿丢失和/或盘沿切迹和相应的青光眼神经纤维层缺损则判定为青光眼视神经损害。并排除由其他眼底病变及全身疾病等引起的继发性视神经损害。
1.2.6 眼轴长度采用IOL Master 500检查并记录患者LPI后患者首次就诊的眼轴长度。
1.2.7 屈光状态行电脑验光的屈光度记录LPI后患者首次就诊时等效球镜的数值。
1.2.8 PAC进展成PACG的判断标准按照视野判断及眼底检查标准出现视野缺损(连续两次异常视野),同时存在相应的青光眼性视神经损害作为判定标准[15]。患者进展为PACG的时间以第一次出现异常视野为准[18]。由3名医生独立判断。若两位医生的意见一致则诊断。如果3名医生的意见不同,讨论后诊断。各项指标进展率=该指标在进展组眼数/该指标总眼数×100%。
统计学分析:采用SPSS 12统计软件进行分析。符合正态分布的计量资料用均数±标准差表示,采用两独立样本t检验,符合近似正态分布的计量资料采用两独立样本t’检验,计数资料进行二分类后采用Fisher确切概率法,采用Spearman相关分析法分析PAC进展与LPI后PAC患者首次检查指标之间的相关性,以P<0.05 为差异有统计学意义。
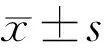
表1 LPI后PAC患者进展与未进展组的基本特征比较

表2 LPI后PAC患者房角关闭象限范围的比较眼(%)
2 结果
2.1 LPI后PAC患者进展成PACG的基本信息入组的PAC患者65眼在接受LPI治疗后有9眼进展成PACG,进展率为14%。进展组与非进展组患者性别、随访时间、LPI后中央前房深度、LPI后眼压、等效球镜、眼轴均无统计学意义(P>0.05)。而年龄、随访眼压波动比较差异有统计学意义(均P<0.05),见表1。
2.2 LPI后PAC患者首次复查房角关闭范围的比较LPI后PAC患者PAS≥1象限17眼进展为PACG患者5眼(29%),明显高于PAS<1个象限的PAC患者的进展率8%(4/48),两组间差异有统计学意义(P<0.05);PAS范围合并贴附性房角关闭范围>2个象限的PAC患者15眼进展为PACG患者5眼(33%),明显高于PAS范围合并贴附性房角关闭范围≤2个象限的PAC患者的进展率8%(4/50),两组间差异有统计学意义(P<0.05),见表2。
2.3 LPI术后PAC患者首次复查的VCDR的比较在LPI术后PAC患者首次复查的VCDR≥0.6组进展率为44%(7/16)明显高于VCDR<0.6组进展率4%(2/49),两组间差异有统计学意义(P<0.01)。
2.4 LPI后PAC患者进展因素相关分析PAC进展与年龄、随访眼压呈正相关(rs=0.304,P=0.014,rs=0.396,P=0.001)。PAC进展与PAS≥1个象限和PAS范围合并贴附性房角关闭>2个象限呈正相关(rs=0.268,P=0.031;rs=0.309,P=0.012)。PAC进展与VCDR≥0.6呈正相关(rs=0.495,P<0.01)。
3 讨论
LPI可缓解瞳孔阻滞,加宽房角[19]。但PAC患者接受LPI治疗后部分患者病情仍会进展成PACG,本临床研究发现PAC患者行LPI后平均随访2.65±0.27a,PAC进展率为14%,有关LPI后PAC进展的研究文献报道,随访时间2~5a,进展率为9.3%~11%[14, 20-22]。我们研究LPI后PAC进展成PACG率略高于上述研究,可能与以下因素有关:(1)我们的研究显示进展组平均年龄(68.67±7.03岁)明显高于未进展组的平均年龄(61.95±8.03岁),由此可知年龄大,进展率高,而既往文献[21]报道的平均年龄53.1±10.4岁,小于我们研究的年龄组。(2)我们的研究样本量较既往文献[14,20]样本量大。(3)中国和印度存在种族差异。有研究显示房角关闭范围[19]及眼压[3,23]、年龄[21]等因素与青光眼视神经损害和视野缺损有关,导致PAC最终发展成PACG。由于PACG有可能造成严重的不可逆转的视觉损害,为了降低进展成PACG风险,我们对PAC患者在接受LPI治疗后首次复查指标进行了进一步研究。
文献报道在中国40岁以上人群年龄越大,PACG的患病率越高[6]。一项对398例快速视野进展的PACG患者的研究[23]发现56~65岁组与>65岁组比≤55岁组的风险增加,OR值分别为7.93和17.97。本研究中发现PAC进展组平均年龄明显高于PAC未进展组,高龄的PAC患者LPI治疗后进展相关。我们研究结果与文献的基本一致。
本研究发现LPI后眼压在PAC进展组与未进展组间无明显差异,而进展组随访眼压波动显著高于未进展组。文献报道最终随访眼压、日间眼压波动与PAC进展没有显著差别,而随访期间的眼压波动,PAC进展组眼压波动幅度明显高于未进展组[21]。这与我们的研究结果相一致。
有研究报道PAC患者LPI后进行43.4±12.7mo随访发现周边前房深度仅为暂时加深,但周边前房深度约在3a时恢复到LPI前的水平,且PAS范围越大,视野缺损越大,预后越差[24]。由此推测LPI后3a内较大范围的PAS可能与PAC进展有关,但此研究没有对PAS范围进行明确的划分。本研究对PAC象限进行明确划分,发现PAS≥1个象限和PAS范围合并贴附性房角关闭>2个象限PAC进展率高。而PAS<1个象限和PAS范围合并贴附性房角关闭≤2个象限的患眼进展率不高。
本研究发现VCDR≥0.6 LPI后PAC进展率显著高于VCDR<0.6,一项以中国人群为主的前瞻性研究[20]认为VCDR大是PACG快速进展的独立危险因素。这与我们的研究结果相一致。
综上所述,随访2a以上的LPI后PAC患者,有14%患者的出现视盘改变和青光眼性视野损害,进展成PACG。其中PAS≥1个象限和PAS范围合并贴附性房角关闭>2个象限、VCDR≥0.6、高龄、随访眼压波动大等因素与进展成PACG相关。
