初产妇产前抑郁与分娩方式、产时并发症及胎儿结局的关系
2020-10-27郭橄榄郭宇雯
郭橄榄,汪 银,郭宇雯
安徽医科大学附属妇幼保健院,安徽合肥 230001
孕产妇作为特殊群体,其心理健康受到家庭及社会的广泛关注。研究发现,产前抑郁是孕产妇孕期最常见的心理问题,其患病率受其文化水平、工作环境、妊娠合并症及对分娩认知等方面的影响[1]。产前抑郁对孕产妇及胎儿可造成多方面的负性影响[2]。目前国内对产前抑郁发病率的研究较多,而对分娩方式、产时并发症及胎儿结局等方面的影响研究较少且存在争议。因此为了更好地保障孕产妇的顺利分娩及新生儿的良好结局,本研究采用横断面研究,通过爱丁堡抑郁量表(Edinburgh Postnatal Depression Scale,EPDS)进行评分,分析初产妇产前抑郁与分娩方式、并发症及胎儿结局的相关性,以期为临床咨询提供依据。
对象与方法
1 研究对象 选取2019 年3 月1 日- 2019 年9月30 日本院待产初产妇为研究对象。1)纳入标准:①年龄在18 ~ 36 岁,自愿参与本次研究,能正常沟通交流;②无内外科疾病及妊娠并发症;③初产单胎妊娠,孕周在34 ~ 41 周;④入院时签署阴道分娩知情同意书。2)排除标准:①拒绝参与本次研究;②患有严重器质性疾病,既往患有精神病史、不能正常沟通;③多胎妊娠;④流产次数大于4;⑤辅助生殖。
2 产前抑郁测量工具 EPDS 常被用于测量产后抑郁,经证实也可用于测量产前抑郁[3]。EPDS 量表不仅具有良好的信度和效度,而且依从性高、适用性强。EPDS 量表包含了10 个条目,每个条目包含四个选择项,采用Likert 4 级评分法计分,分数0 ~ 3 分。0 表示“从未”,1 表示“偶尔”,2 表示“经常”,3 表示“总是”。总分得分范围为0 ~30 分,得分越高说明个体抑郁症风险越高。通过查阅国内外相关文献[4-5],本文以10 分为临界值,量表总分≥10 分为存在产前抑郁症状。
3 研究方法 本研究采用横断面研究选取符合入选标准的入院待产单胎初产妇763 例,向其阐述研究目的和意义后采取自愿参与的方法进行问卷调查。问卷调查包括基本资料和EPDS 量表。本研究基本资料由课题组编写,包含孕妇的年龄、身高、妊娠前体质量指数、学历、收入、孕次、孕周、吸烟、饮酒。所有问卷均由符合入组的初产妇独立自答,研究对象在现场调查员的指导下完成。问卷完成后当场收回并核对是否完整,EPDS量表由调查员收回医生组人员协助评估。研究组产妇分娩结束后调取其病历进行汇总。抑郁组产妇出院时,如EPDS ≥10 建议去我院心理咨询门诊或合作专科医院进行诊疗。
4 观察指标 比较两组产妇一般资料,观察两组产妇分娩方式(剖宫产、产钳助产、自然分娩)、产时并发症(胎盘早剥、产后出血、产时感染)、胎儿的结局(体质量、身长、胸围、1 min APgar、5 min APgar、转新生儿科、早产、胎儿窘迫)等情况。
5 统计学方法 使用SPSS23.0 进行研究资料分析。观测资料中的计量数据,均通过正态性检验,以±s 描述。两组间的比较为成组t 检验或校正t 检验(统计量为t)。计数资料以例数及率描述。两组间比较为χ2检验或校正χ2检验(统计量为χ2)。此外,影响因素的综合分析为多因素非条件logistic 回归,采用逐步后退法进行变量的选择和剔除。统计推断的检验水准α=0.05。
结 果
1 两组初产妇临床一般资料比较 符合入选标准的763 例研究对象中,191 例得分≥10 为抑郁组,572 例得分<10 为非抑郁组。抑郁组与非抑郁组孕妇的年龄、身高、妊娠前体质量指数、学历、收入、孕次、孕周、吸烟、饮酒等方面比较,差异均无统计学意义(P >0.05),具有可比性。见表1。
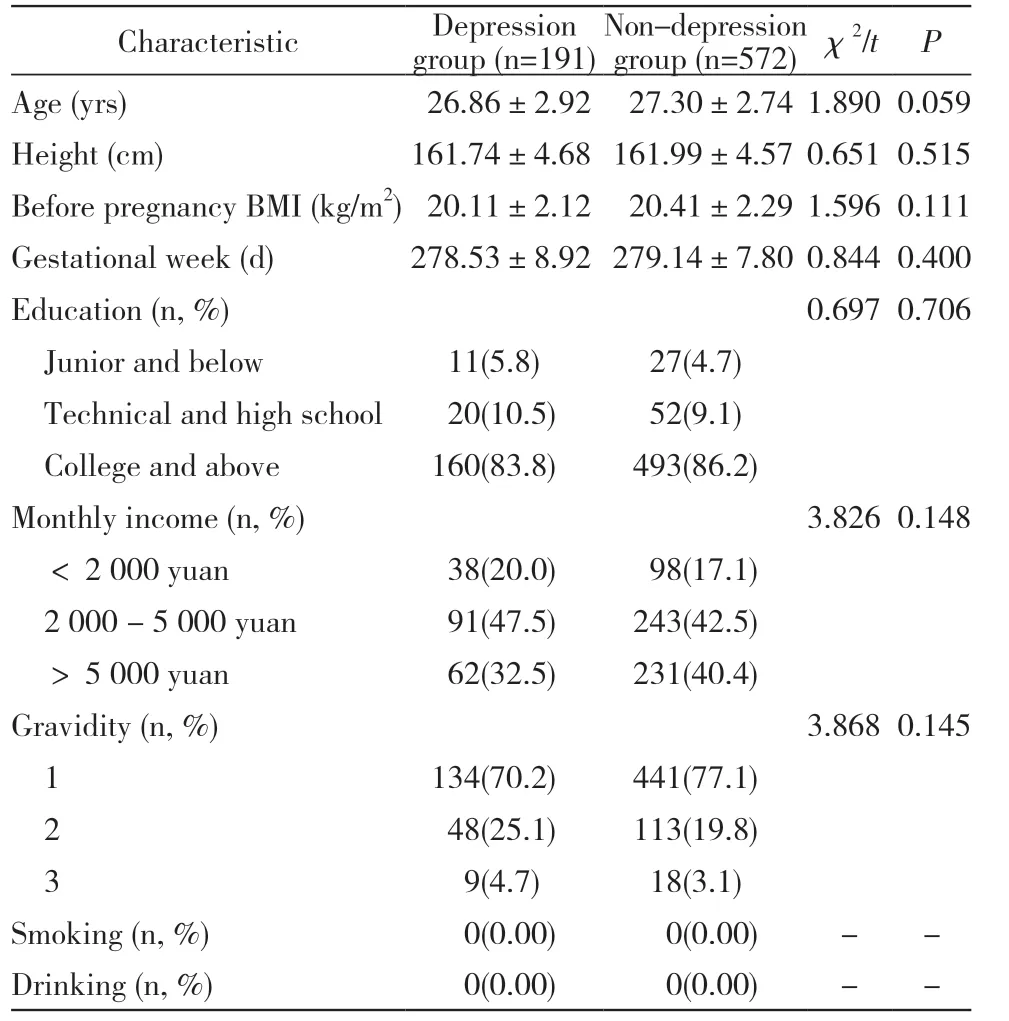
表1 抑郁组与非抑郁组初产妇一般资料比较Tab. 1 Comparison of general clinical data between the depression group and the non-depression group
2 两组初产妇分娩方式比较 抑郁组191 例中,25 例行剖宫产术(13.1%),4 例行产钳助产术(2.2%),162 例自然分娩(84.8%);非抑郁组572 例中,44例行剖宫产术(7.7%),4 例行产钳助产术(0.7%),524 例自然分娩(91.6%)。抑郁组剖宫产率明显高于非抑郁组(P=0.024),自然分娩率低于非抑郁组(P=0.007)。产钳助产率两组差异无统计学意义(P=0.219)。见表2。
3 两组初产妇产时并发症发生率比较 抑郁组产妇胎盘早剥(3 例均为自然分娩后检查胎盘时发现)、产后出血发生率高于非抑郁组(P <0.05);两组产时感染发生率差异无统计学意义(P >0.05)。见表3。

表2 抑郁组与非抑郁组初产妇分娩方式的比较(n, %)Tab. 2 Comparison of delivery types of primiparas in the depression and the non-depression groups (n, %)

表3 抑郁组与非抑郁组初产妇并发症发生率比较(n, %)Tab. 3 Comparison of incidence of complication among primiparas in the depression and the non-depression groups(n, %)
4 两组初产妇胎儿结局比较 抑郁组产妇新生儿转儿科、早产、胎儿窘迫率均高于非抑郁组(P <0.05);两组胎儿状况(体质量、身长、胸围、新生儿1 min Apgar、5 min Apgar 评分等)差异均无统计学意义(P >0.05)。见表4。
5 初产妇产前抑郁与分娩方式、产时并发症及胎儿结局相关性的多因素综合回归 建立非条件logistic 回归模型,以本研究资料为样本,以初产妇产前抑郁状况为应变量,赋值1=抑郁,0=非抑郁。以分娩方式、产时并发症及胎儿结局三个因素为自变量(关联关系变量)。回归策略:考虑到3 个自变量均有较复杂的分项/分层,经同临床和统计专家会商后进行适当合并/省略或简化,转化成两分类变量。各变量简化后赋值见表5。回归过程采用逐步后退法,以进行自变量的选择和剔除,设定α剔除=0.10,α入选=0.05。回归结果:三个变量均被保留入回归方程(P <0.05,OR >1)。提示分娩方式、产时并发症及胎儿结局确实与初产妇产前抑郁密切相关。见表5。
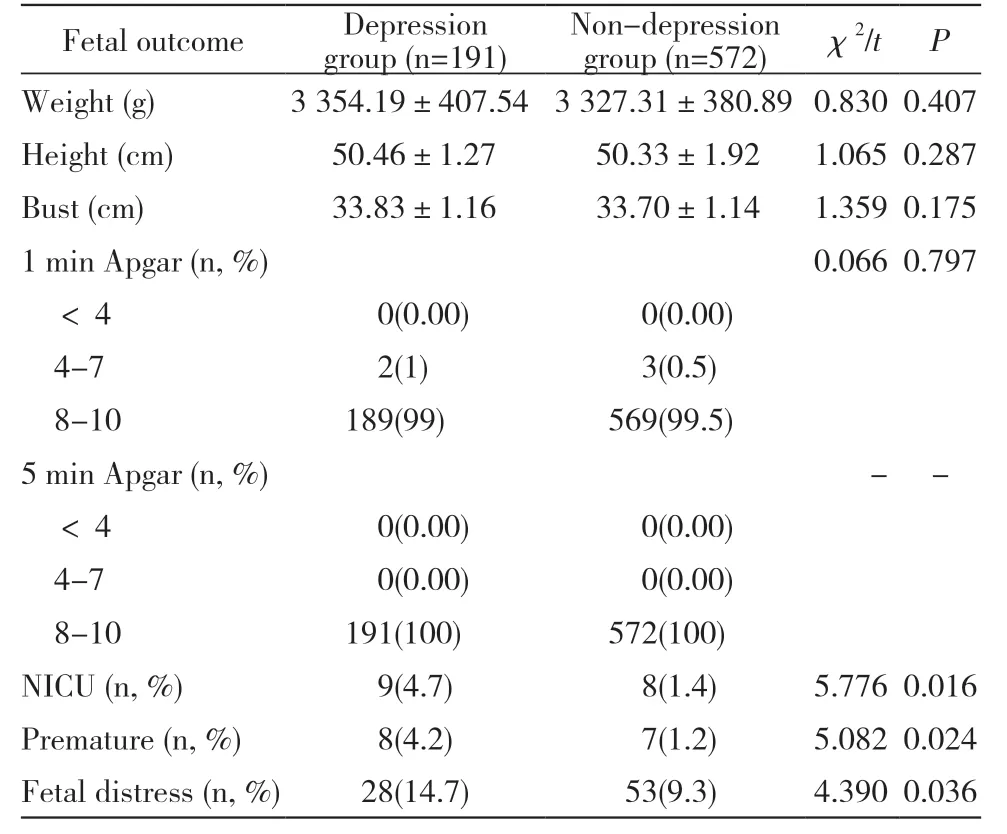
表4 抑郁组与非抑郁组初产妇胎儿妊娠结局比较Tab. 4 Comparison of fetal pregnancy outcomes between the depression and the non-depression groups
讨 论
近年来15% ~ 20%的孕妇受产前抑郁的影响。Bisetegn 等[6]发现,孕妇在孕早、中、晚期产前抑郁患病率分别为9.2%、7.4%、15.5%。约旦的一项研究显示,孕晚期的孕妇产前抑郁的患病率可高达57%[7]。因此,产前抑郁受到家庭、临床医生及社会越来越多的关注。
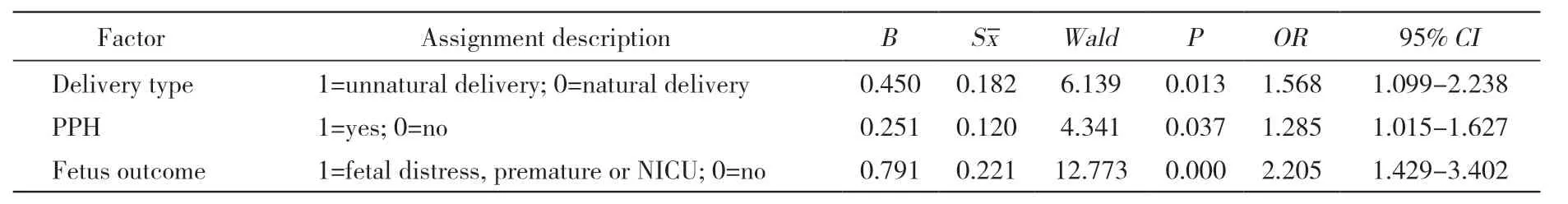
表5 抑郁与分娩方式、产时并发症及胎儿结局的关联关系的多因素logistic 回归Tab. 5 Multivariate logistic regression results for correlation between depression, type of dilivery, complication,and fetus outcome
多项研究表明,产前抑郁与分娩方式、多种产时并发症和胎儿不良结局的发病风险有关,严重危及母儿的健康[8-10]。产前抑郁对孕妇产时的主要影响包括非自然分娩、产后出血、胎盘早剥、感染等风险增加,对胎儿的主要影响包括早产、胎儿窘迫、转新生儿科、低出生体质量等风险增加[11-14]。目前国内外对产前抑郁使孕妇非自然分娩、产时并发症及胎儿不良结局风险增加的结论仍存在争议。本研究纳入的763 例产妇中,抑郁组产妇与非抑郁组产妇剖宫产率有明显差异,而产钳助产率相近。多因素logistic 回归结果提示分娩方式与产前抑郁密切相关。Ogunyemi 等[8]分析也显示,孕期未接受治疗的抑郁症患者其剖宫产的风险为接受治疗者的1.69 倍。虽然我国卫生行政部门出台剖宫产指征进行产科质量控制,但由于各种因素的影响剖宫产率高于发达国家水平[15]。对于产妇心理问题所导致的剖宫产的增加,在一定程度上是可控的。因此,对于孕产妇的心理健康问题临床医生也要高度重视,以期降低非自然分娩率,减少对母儿的损害。
本研究中,3 例胎盘早剥均为自然分娩后检查胎盘时发现。结合临床实际,以产后出血为最重要的并发症,使用多因素logistic 回归,结果提示产前抑郁与产时并发症相关(P=0.037,OR=1.285),这一结果与以往研究一致[8-9]。产前抑郁导致分娩并发症风险增加可能的原因,一是妊娠晚期孕妇体内激素水平相对妊娠早、中期高,导致孕妇的神经系统调节发生变化,此期孕妇更易发生焦虑、抑郁等情绪;二是不良的情绪会造成孕妇神经内分泌发生变化如去甲肾上腺素分泌增加[16],去甲肾上腺素的增加引起子宫动脉强烈的收缩,强烈的血管收缩引起远端毛细血管损伤出血甚至变形坏死,并可能导致胎盘早剥[17]。产后出血一直是我国乃至全世界孕产妇死亡的主要原因,多年来产后出血一直位居孕产妇死亡原因首位[18]。不良的精神心理因素可能会导致机体失衡,最终造成产妇子宫收缩乏力[19]。而子宫收缩乏力又是产后出血的主要原因[20]。本研究说明了产前抑郁与这类并发症相关。产前抑郁是其潜在危险因素,及早识别产前抑郁,及时进行干预,有利于预防胎盘早剥、产后出血的发生。当然,抑郁组产妇产时感染率是否升高国内外存在争议,部分国外研究表明抑郁组与非抑郁组无明显差异[8],而我国相关研究显示,两组之间有统计学差异[21]。本研究显示两者之间无明显差异,可能是由于本研究样本量小、孕妇自身情况及地域差异等原因,关于这一问题还需对较大样本进行多中心研究。
以往研究表明,抑郁组产妇胎儿不良结局的风险增加[11-13]。本研究中,单因素分析中抑郁组产妇新生儿转儿科、早产、胎儿窘迫发生率高于非抑郁组(P <0.05),多因素logistic 回归也提示胎儿不良结局与产前抑郁密切相关(P=0.000,OR=2.205),进一步表明产妇精神心理因素会增加胎儿不良结局的发生风险。2001 年我国发表的一项研究表明产前抑郁与早产无关(OR=0.23)[22],2016 年国外的一项研究表示,产前抑郁患者早产的风险比非抑郁患者高[23]。究其原因,妊娠期不良的情绪引起孕妇机体失衡,紧张、焦虑、抑郁的情绪会引起孕产妇体内激素的紊乱,如去甲肾上腺素的增加,此激素的增加会引起子宫动脉的强烈收缩,从而限制了胎儿的氧气和营养供应,进而可能引起早产、胎儿窘迫、新生儿转儿科的风险增加。
相关研究表示,胎儿生长情况与母亲产前情绪无关,而早产与母亲孕前的心情有关[11],本研究与其看法一致。然而也有研究显示,孕期存在焦虑、抑郁情绪的产妇胎儿低出生体质量的风险增加[9]。造成结果不一致的原因,一是本研究未覆盖研究组孕妇的整个孕期,孕晚期短期发展的抑郁情绪并不能导致胎儿的生长状况发生改变;二是可能与使用量表不统一、产妇的民族和分布地区有关。目前,我国孕期保健中对于孕产妇心理卫生保健不够重视,通过近年来国内外的研究发现,对孕产妇的心理保驾护航非常重要,良好的身心健康才能使母胎安全度过整个妊娠期。
综上所述,产前抑郁是女性妊娠期常见的心理疾病,往往会引起多种分娩并发症且使非自然分娩风险增加,同时对新生儿结局造成不良影响。因此,孕妇是否患有产前抑郁应引起广泛关注,力争通过早筛查、早发现、早干预,使孕产妇心理保持健康,以确保分娩顺利进行,保障孕产妇及胎儿的健康发展。
