妊娠合并肝脏疾病237例临床分析
2020-10-19陈艳红李凯铭张乐鸿陈子恩刘养奇张春芳
陈艳红,李凯铭,张乐鸿,陈子恩,闻 琦,刘养奇,张春芳
(1.广州医科大学附属第三医院,广东 广州 510150;2.广州医科大学第三临床学院,广东 广州 510182)
妊娠期间出现肝功能损害的发生率约为3%[1]。常见的妊娠合并肝脏疾病有妊娠期肝内胆汁淤积症(intrahepatic cholestasis of pregnancy,ICP)、妊娠期急性脂肪肝(acute fatty liver of pregnancy,AFLP)、妊娠合并病毒性肝炎[常见合并乙肝病毒(hepatitis B,HBV)感染者]、妊娠合并自身免疫性肝炎(autoimmune hepatitis,AIH)等。ICP常发生于妊娠中晚期,其发病有明显的地域与种族差异,对孕妇是一种良性疾病,其危害主要是导致围产儿死亡率增加。AFLP起病急,病情重,容易导致急性肝功能衰竭,其发病率虽低但严重危及母儿安全。我国是乙肝大国,2018年一项基于免疫覆盖率和乙肝免疫的有效性的研究估计,我国孕妇乙型肝炎表面抗原(HBsAg)阳性率为6.3%[2]。HBV可通过母婴垂直传播使新生儿感染。AIH是一种病因不明的慢性进展性肝脏疾病,亚太地区发病率为(4~24.5)/10万[3],近年AIH发病率也逐渐升高。早期识别并诊治各种妊娠合并肝脏疾病,可明显改善孕产妇与围产儿的结局。本研究回顾性分析在广州医科大学附属第三医院住院并分娩的237例妊娠合并肝脏疾病孕产妇的临床资料,探讨其临床特点及妊娠结局情况,旨在提高对妊娠合并肝脏疾病的认识,为改善母儿预后提供参考。
1研究对象与方法
1.1研究对象
选取广州医科大学附属第三医院、广州市重症孕产妇救治中心2017年1月1日至2018年12月31日间收治的妊娠合并肝脏疾病孕产妇237例为研究对象。本研究经过医院伦理委员会讨论通过,患者知情同意。
1.2纳入标准
在我院住院并分娩且诊断为妊娠合并肝脏疾病的孕妇。纳入标准主要参考人民卫生出版社第9版《妇产科学》[4]和产科指南。
1.2.1 ICP诊断标准
临床表现:孕晚期出现皮肤瘙痒,少数人有黄疸等不适,分娩后瘙痒症状迅速消失。辅助检查:①空腹血清总胆汁酸(total bile acid,TBA)≥10μmol/L伴皮肤瘙痒是ICP诊断的主要依据;②血清谷丙转氨酶(alanine aminotransferase,ALT)和谷草转氨酶(aspartate aminotransferase,AST)轻至中度升高,是正常的2~10倍,一般不超过1 000IU/L,ALT较AST更敏感;③排除肝炎病毒、EB病毒及巨细胞病毒感染等及血清病毒学检测阳性;④肝脏超声检查:肝脏无特异性改变,超声检查排除有肝脏及胆囊病变的基础疾病者[4-5]。
1.2.2 AFLP诊断标准
①妊娠晚期无诱因出现恶心呕吐、厌食、乏力等消化道症状或上腹不适、进行性黄疽等;②孕妇无肝病史及肝炎接触史,各种肝炎标志物阴性;③转氨酶轻至中度升高,碱性磷酸酶和胆红素升高,以直接胆红素为主,尿胆红素阴性,尿素氮、肌酐及尿酸均升高;④持续重度低血糖;⑤白细胞升高,>15×109/L,高者可达(50~60)×109/L,血小板下降,<100×109/L;⑥凝血功能异常;⑦超声提示脂肪肝改变;⑧肝穿刺活检是确诊AFLP的金标准,但因为是有创性操作而少用[4,6]。
1.2.3 HBV诊断标准
①有与病毒性肝炎患者密切接触史,半年内曾接受输血、注射血液制品史。②出现不能用其他原因解释的消化系统症状,如食欲减退、恶心、呕吐、腹胀、肝区疼痛,继而出现乏力、畏寒、发热,部分患者有皮肤巩膜黄染、尿色深黄。可触及肝大,肝区有叩击痛。③肝炎病毒血清学抗原抗体检测呈阳性。④ALT和AST升高,胆红素升高。当胆红素持续上升而转氨酶下降,称为“胆酶分离”,提示重型肝炎的肝细胞坏死严重,预后不良。⑤凝血功能异常,凝血酶原时间百分活动度(prothrombin time activity percentage,PTA)<40%是诊断重型肝炎的重要指标之一。⑥影像学检查主要是超声检查,必要时可行磁共振检查,观察肝脾大小,有无出现肝硬化、腹腔积液、肝脏脂肪变性等表现[4,7]。本研究不包含HBV携带者。
1.2.4 AIH诊断标准
需符合本病特点的肝组织学检查结果:界面型肝炎、汇管区和小叶淋巴浆细胞浸润、肝细胞玫瑰样花环。并符合以下特征:①血清转氨酶水平升高;②血清IgG升高和/或一种或多种自身抗体阳性,如抗核抗体(ANA)、抗平滑肌抗体(SMA)、抗肝肾微粒体抗体(抗-LKM1)、抗可溶性肝抗原抗体(抗SLA)及抗1型肝细胞溶质抗原抗体(抗-LC1);③排除其他可导致慢性肝炎的病因,如病毒性肝炎、遗传性血色素沉着病、威尔逊氏病、肝内胆汁淤积症,以及药物可能诱发类似AIH的疾病等[4,8]。
1.3研究方法
对237例孕产妇的临床资料进行回顾性分析,内容包括:年龄、孕产次、产科检查次数、妊娠终止孕周、分娩方式、入住重症监护病房(ICU)率、住院治疗天数、新生儿结局等。
1.4统计学方法

2结果
2.1妊娠合并肝脏疾病孕产妇的临床资料分析
237例妊娠合并肝脏疾孕妇中,ICP 150例(63.29%)、AFLP 56例(23.63%)、妊娠期合并乙型肝炎23例(9.70%)、妊娠合并AIH 2例(0.84%),其他肝病共6例,其中药物性肝炎1例(0.42%)、肝豆状核2例(0.84%)、肝损害查因3例(1.27%)。ICP患者中籍贯广东125人、湖南9人、四川4人、广西4人、湖北3人、福建2人、河南1人、重庆1人、江西1人、海南1人,各省(直辖市)的发病人数差异无统计学意义(P>0.05)。
ICP、AFLP、妊娠合并乙型肝炎、妊娠合并AIH、妊娠合并其他肝脏疾病孕产妇产检情况比较差异有统计学意义(χ2=11.496,P<0.05),AFLP的不定期产检比例最高(23.21%),其次为妊娠合并乙型肝炎(13.04%)。孕妇年龄18~51岁,平均年龄(31.16±5.11)岁,妊娠合并不同肝脏疾病的孕产妇年龄、产次比较差异均无统计学意义(均P>0.05),见表1。
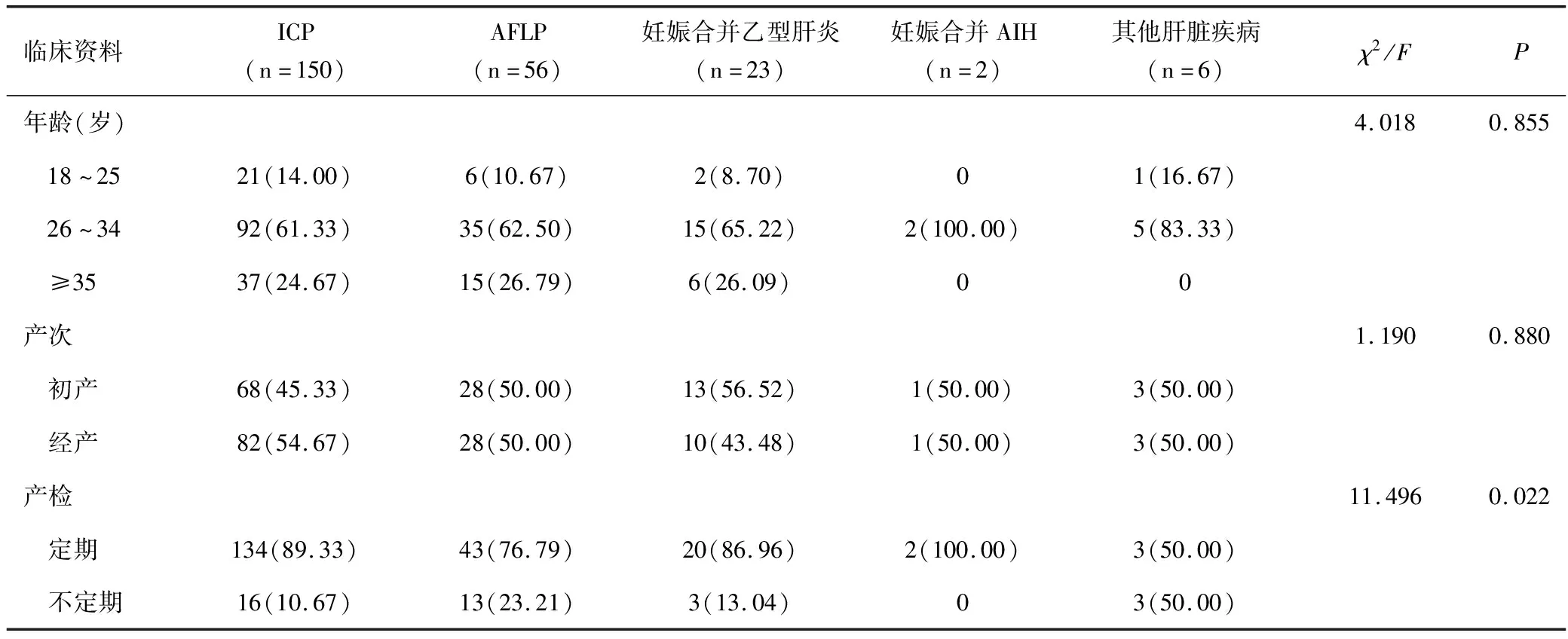
表1 237例妊娠合并肝脏疾病孕产妇的临床资料分析[n(%)]
2.2妊娠合并肝脏疾病孕产妇的妊娠结局
妊娠合并不同肝脏疾病孕产妇剖宫产率比较差异有统计学意义(χ2=14.624,P<0.05),其中AFLP的剖宫产率(80.36%)最高,其次为妊娠合并乙型肝炎(78.26%)。ICP与AFLP、妊娠合并乙型肝炎孕产妇剖宫产率比较差异均无统计学意义(均P>0.05)。妊娠合并不同肝脏疾病孕产妇转ICU率比较差异有统计学意义(χ2=45.549,P<0.05),其中AFLP的转ICU率(37.50%)最高,其次为妊娠合并乙型肝炎(17.39%),AFLP与ICP孕产妇转ICU率比较差异有统计学意义(χ2=49.925,P<0.05),与妊娠合并乙型肝炎孕产妇比较差异无统计学意义(P>0.05)。妊娠合并不同肝脏疾病孕产妇的分娩孕周、在ICU天数、住院总天数比较差异均无统计学意义(均P>0.05),见表2。

表2 妊娠合并肝脏疾病孕产妇的妊娠结局比较
2.3新生儿结局
妊娠合并不同肝脏疾病孕产妇所分娩新生儿的出生体重、1min Apgar评分、是否抢救与围产儿结局比较差异均有统计学意义(均P<0.05)。AFLP与ICP孕妇的新生儿抢救率、转新生儿重症监护病房(NICU)率比较差异均有统计学意义(χ2值分别为14.173、22.260,均P<0.05)。AFLP的新生儿抢救率较高,为26.56%,其次是妊娠合并乙型肝炎,为22.22%。妊娠合并乙型肝炎转NICU率为44.44%,其次是AFLP为43.75%,见表3。

表3 妊娠合并肝脏疾病孕产妇的新生儿临床结局比较
3讨论
3.1妊娠合并肝脏疾病的一般临床特征
妊娠合并肝脏疾病常见的是ICP、AFLP、妊娠合并病毒性肝炎等。肝脏是人体最大的实质性器官,承担着分泌胆汁、代谢、凝血、解毒等重要而复杂的生理功能,因此,当孕产妇的肝功能出现异常时将影响母婴健康。
本研究结果显示妊娠期合并肝脏疾病以ICP最多见,占63.29%;其次是AFLP,占23.63%。ICP孕产妇中有37例(24.67%)年龄大于35岁,提示高龄可能是ICP的高危因素之一。ICP属于常见的妊娠特发性疾病,目前确切的致病机制尚不清楚,有研究表明可能与遗传因素、免疫功能减弱、雌孕激素升高、地域与种族等因素有关系,而高龄、多胎妊娠、既往ICP病史则是发生ICP的高危因素[9]。近年来的研究发现ICP在南美洲和北欧最为常见,智利、瑞典等地发病率较高,欧洲的发病率较低[10-11]。我国长江流域的四川、重庆、上海等地是该病发病率较高的地区[12-13]。本研究ICP患者中各省(直辖市)发病率差异无统计学意义。考虑广东省是流动人口大省,来自各地的流动人口不一,可能使本研究中实验数据的采集产生偏倚,不足以说明地区差异。
本研究中,AFLP、妊娠合并乙型肝炎、ICP孕产妇的不定期产检率分别为23.21%、13.04%、10.60%,这3种疾病不良妊娠结局的发生率较高,提示目前仍有一部分孕产妇对定期产检的重视程度还不够。孕妇若未进行妊娠期规律产检,不能及时发现妊娠期间的异常情况,不能及时给予治疗会增加不良妊娠结局的发生率[14]。因此需要酌情增加妊娠合并乙型肝炎、AFLP、ICP孕产妇的产检次数,及时识别危险因素,尽早给予恰当的干预措施,防止疾病的进展,改善孕产妇及围产儿的结局。
3.2妊娠合并肝脏疾病的孕产妇结局
Dwivedi等[15]在对126例AFLP患者回顾分析中发现109例(86.5%)以剖宫产终止妊娠,17例(13.4%)自然分娩。Zhang等[16]研究发现AFLP的剖宫产率高达80%,经剖宫产分娩的新生儿死亡率明显低于经阴道分娩。本研究中AFLP剖宫产率为80.36%,与上述文献报道相近。Samik等[17]研究显示近年ICP孕产妇的手术分娩的发生率(66%)明显高于自然分娩的发生率(34%),手术分娩包含择期剖宫产(32%)、急诊剖宫产(30%)和钳位分娩(4%)。本研究中ICP孕产妇剖宫产106例(70.67%),明显高于自然分娩(29.33%),孕产妇预后较好,并没有出现死亡病例,与Samik等[17]的研究结果相近。国内较多研究者认为剖宫产有可能降低HBV的垂直传播,减少新生儿感染HBV的几率[18-19]。一项回顾性研究显示妊娠期间HBsAg阳性的妇女剖宫产风险略高,HBsAg阳性组剖宫产比例(38.4%)高于HBsAg阴性组(35.5%,P=0.002)[20]。张怡慧等[21]的研究显示HBsAg阳性组的剖宫产率为34.88%。本研究中妊娠合并乙型肝炎患者的剖宫产率高达78.26%,可能是由于我院为重症孕产妇救治中心,接受外院转诊过来的重症孕产妇较多,因此,其剖宫产率相对较高。
AFLP发病率虽低,但起病急、病情重,容易发生多器官功能障碍综合征(multiple organ dysfunction syndrome,MODS),进而迅速进展为重症病例,严重危及母儿安全[22-24]。Zhang等[16]研究结果显示AFLP中约有57.14%的患者因低蛋白血症、弥散性血管内凝血(disseminated intravascular coagulation,DIC)、多器官衰竭等并发症而需转入ICU救治。本研究中AFLP患者转ICU率为37.50%,占妊娠合并肝脏疾病的首位。对于AFLP患者,需要早发现、早诊断、早治疗,严密监测产程,及时终止妊娠,给予对症治疗并采取多学科综合治疗,加强孕产妇的护理,降低不良妊娠结局的发生率。既往研究发现AFLP多发生于初产妇、高龄妊娠及孕育男胎的患者[25-27]。本研究中AFLP初产妇28例(50.00%),男胎35例(54.69%),高龄15例(26.79%),与既往研究相似。近年的研究显示妊娠合并乙型肝炎对妊娠结局有显著影响,极容易发展为重型肝炎,甚至出现MODS,严重影响母婴健康[28-29]。本研究中妊娠合并乙型肝炎有4例(17.39%)孕产妇转入ICU救治。因此当孕产妇合并乙型肝炎时,应该加强肝功能检测,尽早控制病情,给予多器官功能支持治疗,改善妊娠结局。
3.3妊娠合并肝脏疾病的围产儿结局
既往国外有研究发现AFLP患者的早产和胎儿死亡率较高[30],孕妇感染HBV可增加流产、早产的风险,以及死胎和新生儿死亡的发生率[31-33]。彭华等于2017年研究显示ICP患者的早产儿、低出生体重儿及新生儿窒息发生率均较高,1min Apgar评分较低。本研究结果显示AFLP、妊娠合并乙型肝炎及ICP患者的早产发生率、低出生体重儿及新生儿转NICU率均高,1min Apgar评分较低,与上述研究结果相似。
AFLP对胎儿可造成严重危害,患者因肝肾衰竭产生的代谢性酸中毒、氮质血症及多种毒性物质,可直接危害胎儿导致早产、死胎及死产,围产儿发病率及死亡率极高。妊娠合并乙型肝炎的孕妇恶心、呕吐等胃肠道反应常加重,导致营养物质无法满足胎儿生长需要,同时还容易发生胆汁淤积,降低胎盘血循环,使胎儿生长迟缓、早产、低出生体重、死胎及新生儿窒息率增加。ICP引起的胎儿不良结局主要是早产、胎儿窘迫和不可预测的突然胎死宫内。其机制目前尚未明确,可能是胆汁酸通过胎盘在胎儿体内聚集增多诱导胎盘发生氧化应激,同时损伤胎儿心肌细胞功能,从而导致胎儿心律失常和突然胎死宫内[34]。临床上应该加强妊娠合并肝脏疾病的母胎监护,发现异常及时采取必要的抢救措施。
综上所述,妊娠合并肝脏疾病对母儿健康影响较大,尤其是AFLP、妊娠合并重症肝炎,一旦发生进展较快,容易发生多器官衰竭,危及母儿生命,应及时诊治。妊娠前应做好相关危险因素的筛查,明确是否为肝炎患者或病毒携带者,评估是否适合妊娠。确认为病毒携带者需到高危产科门诊产检,每月检查肝功能及病毒载量,以评估是否可以继续妊娠。如为病毒性肝炎,需积极控制病情,密切监护母胎情况,适时终止妊娠。一旦确诊为AFLP或重症肝炎,应提供正确的产科处理,及时终止分娩,改善母儿结局。ICP的高危人群在产检时需定期筛查肝功能,以便早期发现、诊断和治疗,减少重度ICP的发生,减少新生儿不良结局的发生。
