早产儿自发性肠穿孔5例临床特征分析
2020-10-19李亮亮李苗苗王雯雯卞春晖李向红
李亮亮,李苗苗,王雯雯,卞春晖,姜 红,李向红
(青岛大学附属医院新生儿科,山东 青岛 266000)
新生儿自发性肠穿孔(spontaneous intestinal perforation,SIP)又称为新生儿单纯肠穿孔(isolated intestinal perforation),是新生儿期无明显诱因的胃肠道单个穿孔,常发生在回肠末端。SIP是新生儿时期的常见胃肠道急症,发病率仅次于坏死性小肠结肠炎(necrotizing enterocolitis,NEC),曾被认为是NEC的一类良性病变,但现在趋于认为SIP是一种单独的疾病[1]。有关SIP的报道多集中在极低出生体重儿(extremely low birth weight,ELBW)[2]。国内文献对这种疾病报道较少,本文就青岛大学附属医院收治的5例SIP病例进行资料整理,现总结如下。
1病例基本资料与穿孔情况
1.1病例基本资料
收集2013年6月至2019年6月青岛大学附属医院收治的SIP早产儿,纳入标准:①孕周小于37周;②手术证实存在肠穿孔。排除标准:①合并消化道畸形;②足月儿;③手术证实为多发肠管坏死病变。共收集SIP病例5例。
2013年6月至2019年6月这6年间我院新生儿科共收治出生体重1 000~1 499g的极低出生体重儿(very low birth weight infant,VLBWI)435人,出生体重小于1 000g的超低出生体重儿(extreme low birth weight infant,ELBWI)183人。共有5例患儿发生SIP,男3例,女2例;出生体重为880~1 350g,平均体重为(1 030±183)g;其中4例为ELBWI,SIP发生率为2.2%(4/183),1例为VLBWI,其发生率为0.2%(1/435);胎龄为25~29周,平均胎龄为(27.1±1.7)周;分娩方式:2例为顺产,3例为剖宫产;1分钟Apgar评分4~10分;喂养方式:1例为母乳喂养,2例为配方奶,2例未开始喂养;肠穿孔发生时日龄2~12天,平均(7.4±3.6)天,见表1。

表1 5例患儿的基本情况
1.2穿孔情况
病例1生后7天显著腹胀,腹壁颜色呈蓝黑色,腹壁静脉显露,触诊软,肠鸣音消失,见图1。腹部立位片可见膈下大量游离气体,见图2。5例患儿均在全身麻醉下行剖腹探查术,术中发现3例患儿穿孔部位在回肠位置,距离回盲部约10、20、40cm处,穿孔直径分别为1、0.6、0.2cm;1例患儿在距离Treiz韧带15、20cm处出现2个穿孔,穿孔直径分别为0.4、0.8cm;1例患儿在距离Treiz韧带40cm处出现1个穿孔,穿孔直径为0.7cm。病例1穿孔部位在距离回盲部40cm回肠位置,为单一穿孔,直径约0.2cm,穿孔周围肠管紫黑色,其余肠段正常,见图3。给予全程缝合破裂处,浆肌层包埋缝合。另4例患儿行切除穿孔病变肠管进行肠管吻合术。5例患儿均给予生理盐水冲洗腹腔,留置引流管。术后给予辅助呼吸治疗,禁食减压,抗感染治疗,全静脉营养治疗,见表2。
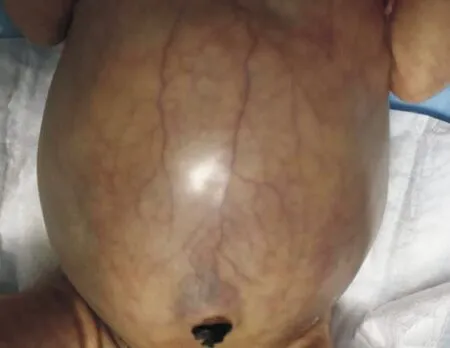
注:病例1生后7天显著腹胀,腹壁颜色呈蓝黑色,腹壁静脉显露,触诊软,肠鸣音消失。
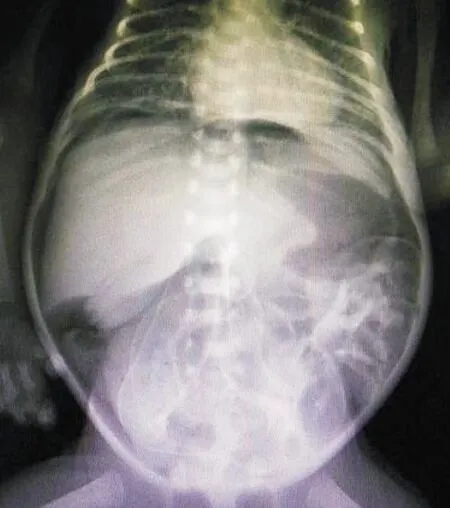
注:可见膈下大量游离气体,消化道穿孔。

注:术中可见距回盲部约40cm处回肠穿孔,直径大约0.2cm,穿孔局限在回肠一处,周围肠管紫黑色,其余肠段正常。

表2 5例SIP病例术中发现及手术方式
2预后结局
1例患儿肠修补术后出现反复腹胀,给予灌肠、推拿按摩等治疗后恢复良好;2例患儿并发脑室旁白质软化;1例患儿在术后6小时内并发肺出血并严重呼吸衰竭,抢救无效死亡;余1例患儿经一期手术均顺利康复出院,见表2。存活的4例早产儿随访时间大于6个月,生长发育良好,未发现肠狭窄、肠梗阻等症状。
3讨论
3.1 SIP病例的特点
SIP是新生儿期无明显诱因发生的胃肠道的局灶性穿孔,多为单个穿孔,常发生在回肠末端。SIP主要发生在VLBWI和ELBWI[3]。有研究表明,新生儿期SIP发生率为0.02%,早产儿发生率为7%[2],其中VLBWI发生率为2%~3%[4],Attridge等于2006年报道ELBWI发生率为3%~8%。SIP患儿出生体重中位数为812.9g[5];在男婴中更为常见[5-6]。本组患儿孕周在25~29周,男女比例为3∶2,平均胎龄为(27.1±1.7)周,新生儿体重在880~1 350g之间,4例为ELBWI,发生率为2.2%,1例为VLBWI,发生率为0.2%,低于既往文献报道。
SIP临床上可分为早期SIP和晚期SIP两种类型[2]。早期SIP多发生在早产儿生后0~3天,患儿出生体重相对较大,发育较成熟,易出现气腹征,常不伴有危险因素。晚期SIP多发生在早产儿生后4~14天,患儿出生体重相对较小,发育较不成熟,腹腔常无气体。除了早产和极低出生体重外,目前关于其发病机制和潜在危险因素的证据仍存在争议[7]。早产儿皮质醇和吲哚美辛的使用、早产儿全身感染、孕母绒毛膜羊膜炎和抗生素使用、硫酸镁的使用、子痫前期、肌力、延迟喂养等是新生儿发生SIP的高危因素[8-9]。本组病例肠穿孔发生时的日龄为2~12天不等,平均(7.4±3.6)天,应该归于第二种类型,但本组部分病例无发生SIP的高危因素,对ELBWI的研究亦报道有50%的SIP患儿并无上述危险因素,说明这些危险因素并非形成SIP的必要因素,更可能扮演二次打击的角色,增加了因肌层发育先天不足导致本已脆弱的肠壁发生穿孔的风险[10]。穿孔部位常发生在回肠末端,也可发生在横结肠和降结肠等部位[11]。本组患儿中3例患儿病变部位在回肠末端,2例患儿肠穿孔位于空肠,与以上结论相符。术中发现,肠管病变范围比较局限,病变部位主要位于穿孔处及临近穿孔处的1~2cm段肠管。我们发现即使出现2个穿孔部位,但肠管大体形态并不如NEC节段性样病变,仍然局限。这些临床特征表明SIP病变有别于NEC。SIP曾被认为是NEC的一种特殊类型,现已逐渐认识到SIP是一种单独的、不同于NEC的临床疾病[12]。这提示我们在治疗SIP时不能照搬NEC的治疗方法。
3.2 SIP治疗方式的选择
国内对于消化道穿孔患儿一般采取急症手术的治疗方式,而Rao等[13]认为早产儿发生SIP时,当患儿出现代谢紊乱症状时,如血小板减少症、代谢性酸中毒、中性粒细胞减少、中性粒细胞核左移、低钠血症、败血症和低血压时,可选择开腹手术或者腹腔引流。回顾性研究了79例因SIP行手术的ELBWI,比较了腹腔引流或开腹手术后15例SIP患儿的结局,发现二者在治疗效果、存活率及住院时间方面并无差异[14],类似研究亦发现单纯腹腔引流和开腹手术在短期(>30天)存活率上并无区别[15]。本组5例患儿均采用了开腹手术进行肠修补、肠管切除吻合术。4例患儿术后恢复良好,治愈出院。1例患儿因合并严重肺出血而导致死亡。
3.3预后
任何肠穿孔都可导致预后结局不良,但相对于NEC所并发的肠穿孔,SIP出现预后不良结局的危险性要低[7]。研究发现需要外科手术的NEC入院前的病死率和远期神经系统并发症为53.5%和82.3%,而SIP分别为39.1%和79.3%[16]。SIP的预后因素是低出生体重儿的并发症,如神经系统疾病(颅内出血)、呼吸窘迫(支气管肺发育不良)和心脏疾患(先天性心脏病)。有研究发现超过一半患有NEC或SIP的早产儿在剖腹手术中表现出脑血管自动调节机能受损的迹象[17]。本组患儿中,2例患儿出现了脑室旁白质软化,提示发生SIP后的早产儿神经系统损伤的相关并发症仍然较高。
综上,我们目前认为SIP在早产儿特别是ELBWI散发可见,体重越小发病率越高,是独立于NEC外的一种单独病变,病变肠管多局限在末端回肠,胎儿和孕母的一些高危因素可能会诱发SIP。对于腹腔污染轻、一般状况良好的患儿,可施行一期手术,早产儿SIP多数预后较NEC好,但要密切关注其神经系统并发症等,预防不良结局。
