颅内脑膜瘤不典型MRI表现分析
2020-09-14邓惠婷周伟平
姜 卉,王 娟,邓惠婷,周伟平,张 伟
(1.湖南省脑科医院放射科,长沙 410007;2.湖南省脑科医院病理科,长沙 410007)
脑膜瘤占颅内原发性肿瘤的36%,女性发病率为10.5/100,000,男性发病率为4.8/100,000[1]。MRI对典型脑膜瘤诊断有较高的敏感性及特异性,但部分脑膜瘤MRI表现不典型,术前易误诊。本研究回顾性分析14例经手术病理证实为脑膜瘤的不典型影像表现及临床资料,以提高对不典型脑膜瘤的诊断水平。
1 材料与方法
1.1 一般资料收集我院2016年1月~2020年1月14例术前误诊为其他肿瘤后经手术病理证实为脑膜瘤患者的临床资料及MRI图像。其中男5例,女9例,年龄7~58岁,平均年龄42岁,临床症状包括头痛、头晕、恶心、呕吐、癫痫、意识障碍、肢体乏力、行走不稳、视力障碍、听力下降等,病程6小时~8年。12例行常规MR平扫、增强及DWI检查,1例行MR平扫、增强检查,1例仅行MR平扫检查,14例中7例行1H-MRS检查,1例行PWI检查。
1.2 检查方法采用Philips Ingenia 3.0 T超导型磁共振扫描仪及16通道头线圈,扫描序列及参数:轴位T2WI(TSE序列,TR2744ms,TE54ms,FOV230mm×185mm),冠状位 T2FLAIR(TR9000ms,TE118ms,TI2500ms,FOV210mm×182mm),轴位及矢状位T1WI(FFE序列,TR323ms,TE2.1ms,FOV230mm×187mm),轴位DWI成像(EPI序列,TR1912ms,TE78ms,FOV230mm×230mm,b值为0和1000 s/mm2),层厚均为6mm,层间距1mm。按0.1 mmol/kg体重及2.0ml/s速度静脉注射钆喷葡胺(Gd-DTPA)后行矢、冠、轴T1WI增强扫描(FFE序列,TR319ms,TE2.3ms,FOV230mm×182mm)。1H-MRS参数为 TE 144ms,TR 2000ms。PWI参数为TE 16ms,TR 4500ms。
1.3 病理分型及图像分析依据2016版WHO中枢神经系统肿瘤病理分类标准[2],经病理学教授会诊明确诊断。所有患者的MRI图像分析均由两名高年资中枢神经系统放射科医师独立进行,意见不一时共同商讨决定。根据瘤周水肿宽度,<5mm为轻度水肿,5~15mm为中度水肿,>15mm为明显水肿[3]。
2 结果
2.1 病理结果14例脑膜瘤中WHOI级11例(79%),其中混合型脑膜瘤5例,血管瘤型脑膜瘤3例,纤维型脑膜瘤2例,1例部分为典型混合型脑膜瘤,部分为多激素型垂体腺瘤;WHOII级1例为透明细胞型脑膜瘤,WHOIII级2例均为恶性脑膜瘤。术前误诊分别为:听神经瘤3例,胶质瘤3例,转移瘤、中枢神经细胞瘤、淋巴瘤、血管外皮细胞瘤、松果体细胞瘤、室管膜瘤、垂体腺瘤、单纯血肿各1例。
2.2 肿瘤影像表现14例肿瘤中4例位于脑实质、左侧脑室三角区、右侧脑室体部、松果体区少见部位,3例桥小脑角区脑膜瘤1例位于内听道内,MRI平扫呈等T1长T2信号,2例肿瘤延伸至内听道,平扫呈长T1长T2信号,DWI为高信号。4例瘤内可见囊变,3例瘤内可见出血,MRI增强扫描6例呈明显不均匀强化,3例瘤内及瘤周可见血管流空影。7例1H-MRS示NAA峰明显降低或无NAA峰,2例Cho峰轻度升高,5例Cho峰明显升高,3例可见Lip峰,详细见表1、图1~5。
3 讨论
2016版WHO中枢神经系统肿瘤病理分型将脑膜瘤分为3级共15种亚型。WHOⅠ级为良性,共9种亚型;WHOⅡ级为低度恶性,共3种亚型,生物学行为介于良性与恶性之间;WHO Ⅲ级为恶性,共3种亚型。80%脑膜瘤属于良性,其典型MRI表现为肿瘤多呈类圆形,与硬脑膜宽基底相连,T1WI为等或稍低信号,T2WI为等或稍高信号,DWI为稍高信号,增强扫描明显均匀强化,部分可见脑膜尾征,瘤周无水肿,PWI为高灌注,MRS通常无NAA峰,Cho峰明显升高,典型脑外征象有脑白质塌陷征、脑脊液相隔征。同时约15%的脑膜瘤因影像表现不典型,易造成误诊。
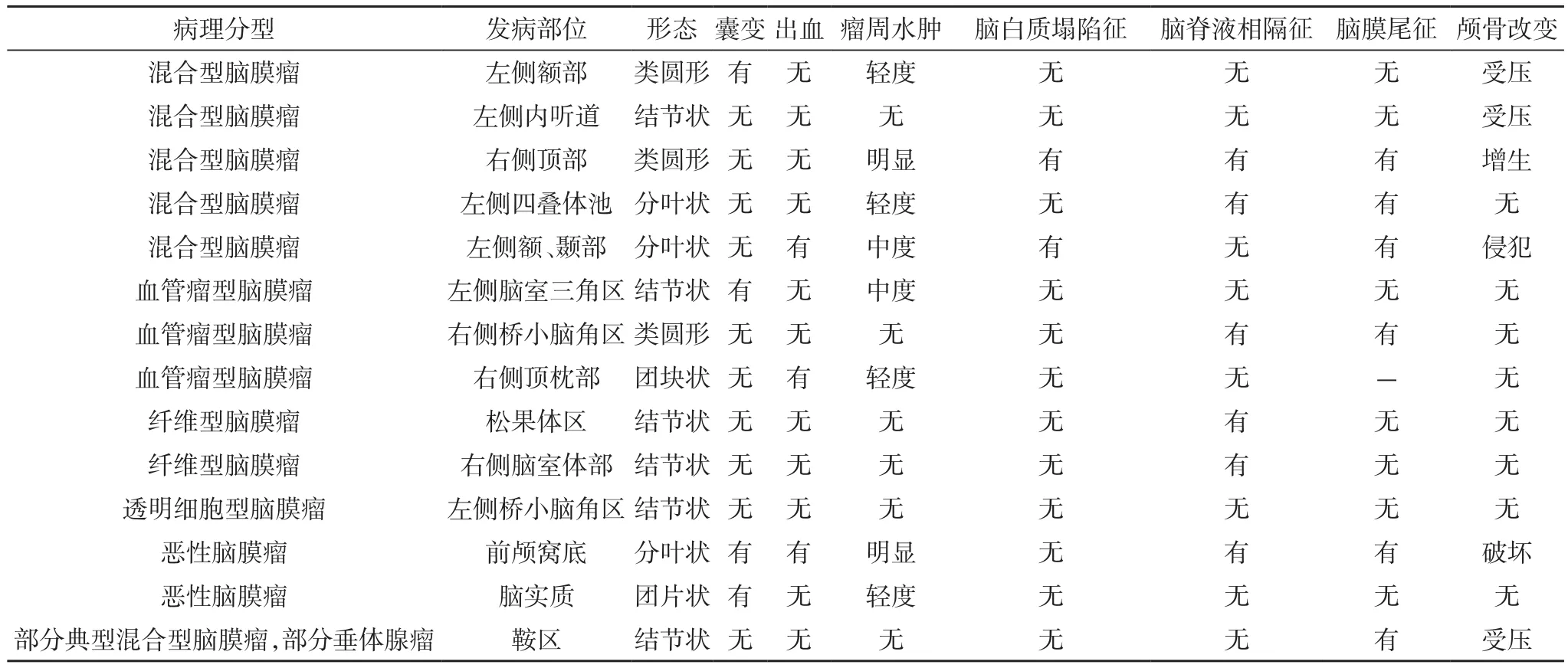
表1 14例脑膜瘤不典型影像表现
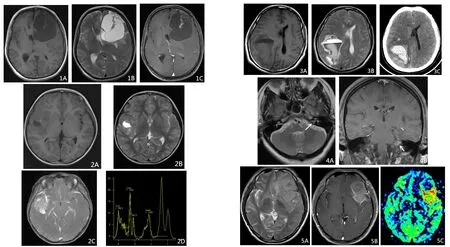
图1 患者男,50岁,混合型脑膜瘤 1A~1C:T1WI、T2WI示病灶以囊性为主,瘤周轻度水肿,T1WI增强实性部分小片状明显强化,部分囊壁强化,邻近颅骨受压,无脑膜尾征。图2 患者女,7岁,脑实质恶性脑膜瘤 2A~2D:右侧颞叶囊实性肿块,实性部分呈稍长T1、稍长T2信号,T1WI增强病灶明显不均匀强化,邻近脑膜可见多发强化,MRS示NAA明显降低,Cho明显升高,可见高大Lip峰。图3 患者男,50岁,血管瘤型脑膜瘤伴出血3A~3C:T1WI、T2WI示病灶信号混杂,内可见分层,CT为高密度。图4 患者女,54岁,混合型脑膜瘤 4A~4B:箭头所示病灶位于内听道,T1WI增强明显均匀强化。图5 患者男,43岁,混合型脑膜瘤 5A~5C:左侧额、颞部实性肿块,T2WI呈等、稍高信号,T1WI增强明显不均匀强化,有脑膜尾征,瘤周中度水肿,PWI为高灌注。
3.1 颅内脑膜瘤不典型影像表现分析
3.1.1 脑外征象不明确典型脑膜瘤多与硬脑膜呈宽基底相连,推压邻近脑组织形成脑白质塌陷征、脑脊液相隔征,邻近颅骨受压变薄。当肿瘤体积较大,信号欠均匀时,脑外征象不明显或易被忽略,导致定位错误,本组病例中11例(79%)无脑白质塌陷征,8例(57%)无脑脊液相隔征,2例(14%)颅骨侵犯,5例因定位错误被误诊为脑内肿瘤。
3.1.2 发病部位不典型脑膜瘤通常好发于大脑凸面、大脑镰旁、天幕及蝶骨嵴等部位,当肿瘤位于脑实质、脑室内等罕见部位时易误诊。本组1例儿童脑实质恶性脑膜瘤误诊为淋巴瘤。脑实质脑膜瘤可能起源于血管周围间质细胞、脑裂内蛛网膜细胞、异位蛛网膜细胞及脉络膜组织,好发于青年男性,额叶最常受累,临床症状以癫痫发作为主[4]。脑实质脑膜瘤的主要影像表现包括肿瘤体积较大,易囊变、坏死及出血,增强明显不均匀强化及偏侧性瘤周水肿[5-7],本例临床及影像表现均与文献报道相符。本组3例桥小脑角区脑膜瘤误诊为听神经瘤,1例因肿瘤完全位于内听道内,2例肿瘤延伸至内听道导致内听道扩大而误认为听神经增粗。但与典型听神经瘤相比,本组3例肿瘤信号均匀,无囊变,DWI为稍高、高信号,增强扫描明显均匀强化。
3.1.3 MRI表现不典型脑膜瘤囊变占颅内脑膜瘤的2%~4%,文献报道脑膜瘤瘤内囊变可能与肿瘤缺血性坏死、瘤内微囊退行性变、出血和肿瘤细胞分泌液体有关,而瘤周囊变可能与肿瘤周围反应性胶质细胞增生、蛛网膜下腔扩大等多种因素有关[8]。本组病例中4例肿瘤可见囊变(2例瘤内囊变,1例瘤周囊变,1例瘤内及瘤周囊变),其中2例为恶性脑膜瘤。脑膜瘤自发性出血发生率约为1.3%~2.4%,与未出血脑膜瘤相比,其死亡率和复发率更高,目前研究表明脑膜瘤自发性出血可能与肿瘤引起的血管破坏/扭曲,静脉高压等有关[9、10]。本组病例中3例肿瘤合并出血,其中1例急性出血,信号欠均匀,可见液平,易被误诊为单纯血肿。脑膜瘤增强通常呈明显均匀强化,而不典型脑膜瘤由于坏死、囊变、出血多呈明显不均匀强化。其它的不典型征象还包括脑膜瘤瘤周水肿,其可能的发病机制有4种假说:①脑实质受压导致的细胞毒性水肿;②某些组织学亚型脑膜瘤分泌物导致血管通透性改变;③肿瘤压迫邻近血管导致静脉回流障碍;④肿瘤代偿性生成未成熟的高渗透性新血管[11]。脑膜瘤为脑外肿瘤,瘤周一般无水肿,而本组病例中有8例(57%)不同程度的瘤周水肿。
3.2 鉴别诊断不典型脑膜瘤脑外定位征象不明确时,易误诊为脑内肿瘤,需与高级别胶质瘤、转移瘤、淋巴瘤,神经鞘瘤鉴别。高级别胶质瘤为脑内肿瘤,通常肿瘤边界不清,出血、坏死常见,增强扫描多呈明显不规则环形强化,与恶性脑膜瘤不易鉴别。转移瘤患者发病年龄较大,肿瘤易坏死,瘤周水肿明显,增强常呈明显环形强化。淋巴瘤坏死、囊变、出血少见,DWI为高信号,PWI相对于脑皮层通常为低灌注。颅内神经源性肿瘤以听神经瘤最常见,临床上常有听力下降,听神经瘤以内听道为中心,合并内听道扩大与听神经增粗,肿瘤囊变常见,增强扫描明显强化,PWI为低灌注。不典型脑膜瘤还需与非脑膜上皮来源的脑外肿瘤性病变鉴别,比如和血管外皮细胞瘤鉴别,血管外皮细胞瘤一般没有钙化,DWI以等或低信号为主,颅骨改变主要为骨质破坏,不会像脑膜瘤合并颅骨增生,MRS可见明显升高肌醇(MI)峰也有利于鉴别诊断[12、13]。
部分脑膜瘤影像表现不典型时,与其他肿瘤影像表现类似,容易误诊,在日常工作中需加深对这些不典型征象的认识,结合临床实践提高对不典型脑膜瘤的诊断能力。
