体质量指数与接受成人脂肪肝供体的肝移植术后糖尿病关系探讨
2020-08-17郝明月喻文立盛明薇孙琳琳张馨月乌曼杜洪印
郝明月,喻文立,盛明薇,孙琳琳,张馨月,乌曼,杜洪印△
近年来,随着生活质量提高,体质量指数(BMI)增加亦成为一种趋势[1]。研究表明,体质量超标者和肥胖患者心脏移植术后相关并发症发生率明显增高[2]。另有研究认为,肥胖患者因其具有良好的营养储备可能存在更好的预后[3]。因此,BMI 对于患者术后相关并发症的影响存在争议,仍待进一步验证。目前供肝短缺问题制约着全球临床肝移植的发展。为了扩大供肝来源,脂肪肝已成为肝移植“边缘供体”的重要类型[4]。术后新发糖尿病(new-onset diabetes after transplantation,NODAT)是肝移植术后常见并发症,严重影响患者生活质量及其远期生存率。目前,尚鲜见有关成人脂肪肝供体肝移植NODAT 发生情况及预后影响因素的研究报道。本研究对成人脂肪肝供体肝移植受者的临床资料进行回顾性分析,探究脂肪肝供体肝移植NODAT的发生率及影响因素,以期为今后临床治疗提供参考。
1 对象与方法
1.1 研究对象 2003 年 5 月—2010 年 12 月共有 316 例成年患者在我院接受脂肪肝供体肝移植。排除术后3个月内死亡(7 例)、二次肝移植(17 例)、供肝脂肪化比例≥30%(21 例)、术前有糖尿病史(10例)以及病史资料不全的患者(80例)后,最终181例患者入选本研究。其中男163例,女18例,平均年龄(49.71±8.75)岁。供、受者ABO血型相符,且均为Rh阳性。受体基础疾病包括肝炎后肝硬化160例、原发性胆汁淤积性肝硬化10例、酒精性肝硬化6例、药物性肝硬化1例、暴发性肝衰竭2例以及Wilson’s病2例。根据中国成年人判断体质量超标和肥胖程度的界值,将其分为4组:消瘦组5例(BMI<18.5 kg/m2),正常组 82 例(18.5 kg/m2≤BMI<24 kg/m2),超重组65例(24 kg/m2≤BMI<28 kg/m2),肥胖组29例(BMI≥28 kg/m2)。根据患者 有 无 NODAT,分为 NODAT 组 57 例和非NODAT 组124 例。本研究获得我院医学伦理委员会批准。所有患者均签署知情同意书。
1.2 肝移植术后免疫抑制剂使用情况 肝移植术后受体常规应用泼尼松+他克莫司(FK506)+吗替麦考酚酯(MMF)三联免疫抑制治疗,根据血药浓度调整FK506用量。部分使用FK506出现较重精神症状的患者改用环孢素A(CsA)。22例患者使用MMF 后因白细胞下降(中性粒细胞绝对值低于1.3×109/L)而停用MMF。泼尼松一般于3 个月内逐渐撤除。术后常规口服恩替卡韦0.5 mg/d和(或)替诺福韦300 mg/d预防乙型肝炎复发。术后3 个月内隔周复查,3 个月至半年每月复查1次,半年后复查间期延长至3个月1次,此后视情况3~6个月复查1次。
1.3 临床资料收集 术前收集患者基本资料(年龄、性别、身高、体质量),记录白蛋白、血清肌酐、总胆红素、国际标准化比值(INR)等实验室指标。收集手术时间、冷缺血时间、术中失血量、液体输注量(浓缩红细胞、新鲜冰冻血浆)。术后记录患者重症监护病房(ICU)停留时间、住院时间,记录术后3 d 内血清丙氨酸转氨酶(ALT)、天冬氨酸转氨酶(AST)、总胆红素(TBIL)以及术后出现肝动脉栓塞、NODAT、胆道相关并发症、肺部感染、伤口感染、移植物功能不良的病例数,根据复查记录随访患者生存情况。
1.4 肝脏情况评估 主要有肝脏脂类代谢异常,三酰甘油过多沉积,肝细胞脂肪浸润或者脂类蓄积量/肝湿质量≥5%。其中轻度脂肪肝为脂肪浸润<30%,中度脂肪肝为30%≤脂肪浸润<60%,≥60%为重度脂肪肝,本组181例患者移植肝均为轻度脂肪肝。术中对供肝常规活检,由本院病理科同一医师经苏木精-伊红染色确定脂肪变程度。
1.5 并发症的诊断 (1)肝动脉栓塞。出现急性肝坏死脓毒血症、转氨酶升高、移植肝功能衰竭和胆汁分泌减少者,怀疑肝动脉血栓形成。行彩色多普勒超声检查明确诊断。肝动脉造影检查是确诊肝动脉栓塞的金标准[5],但由于介入诊断及治疗的风险高,本研究未用此方法。(2)NODAT。移植前无糖尿病史;术后规律使用免疫抑制剂,2 次空腹血糖>7.0 mmol/L或随机血糖>11.1 mmol/L伴随临床症状,或者口服葡萄糖后2 h 血糖≥11.1 mmol/L。(3)胆道相关并发症。术后出现引流液异常,超声提示胆道异常,临床怀疑胆道病变。参照文献[6]以胆道造影诊断胆道并发症。(4)肺部感染。①发热、咳嗽,肺部有湿啰音;②白细胞总数和(或)嗜中性粒细胞比例增高;③X 线片示肺部有炎性浸润性病变;④取样合格的痰液,连续2 次分离到相同病原体。(5)伤口感染。参考2001年中华人民共和国卫生部医院感染诊断标准(试行)[7]。(6)移植物功能不良。在肝移植术后2~7 d,患者至少有下列3项中的1项:血清TBIL>100 μmol/L;INR>2;肝性脑病3级或4级。同时排除排斥反应和胆道阻塞等其他疾病。
1.6 统计学方法 采用SPSS 22.0 统计软件进行分析处理。正态分布的计量资料以均数±标准差()表示,多组间比较采用单因素方差分析,组间多重比较采用LSD-t检验。偏态分布的计量资料以M(P25,P75)描述,多组间比较使用Kruskal-WallisH检验,2 组间比较使用 Mann-WhitneyU检验。计数资料以例或例(%)表示,组间比较使用行列χ2检验。Kaplan-Meier曲线统计患者累积生存率,二元Logistic回归分析影响脂肪肝供体肝移植NODAT的危险因素,P<0.05为差异有统计学意义。
2 结果
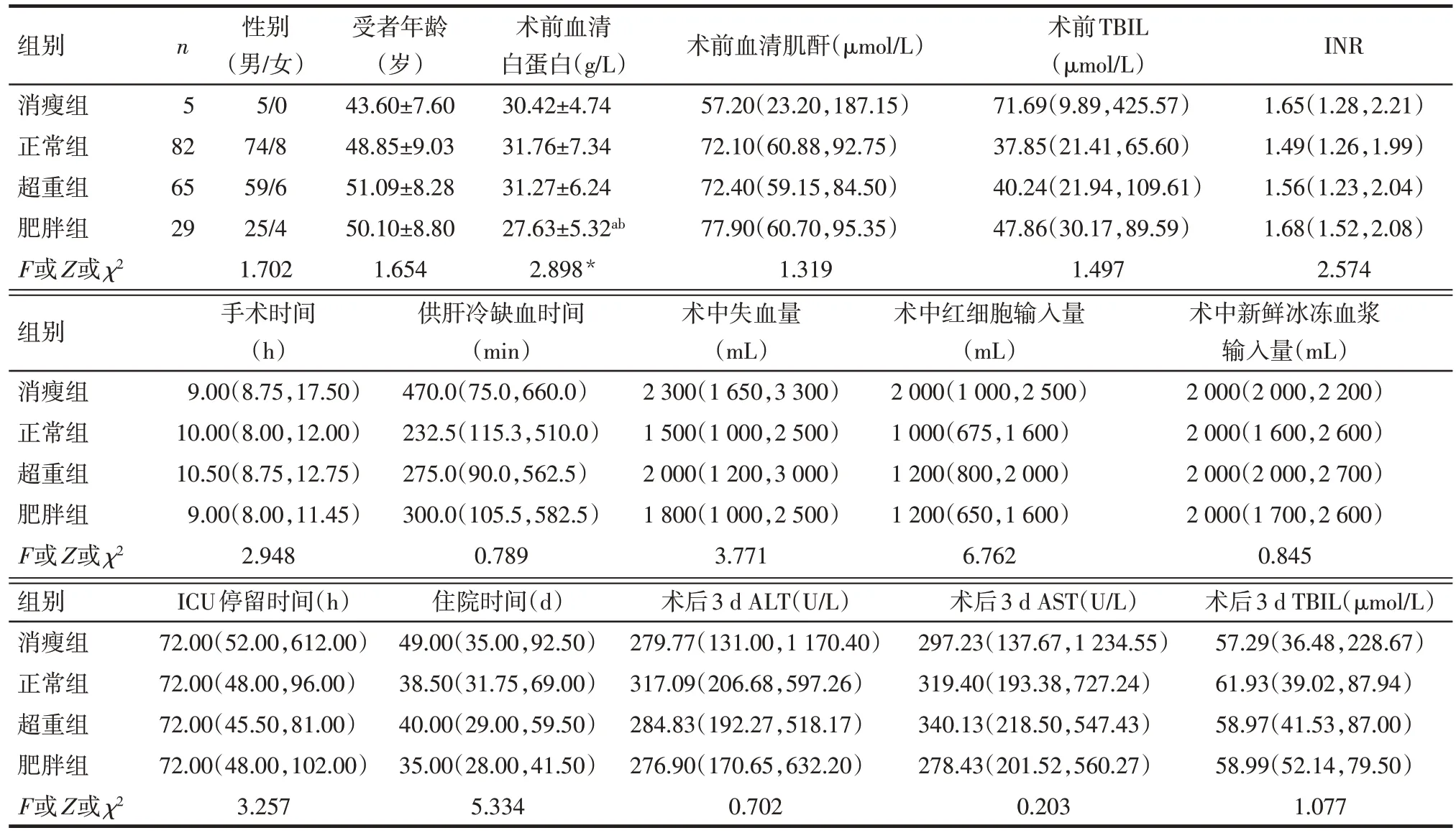
2.1 各组患者一般情况比较 肥胖组术前血清白蛋白低于正常组和超重组(P<0.05),而消瘦组、正常组以及超重组间术前血清白蛋白差异无统计学意义;其他指标4 组间差异均无统计学意义(P>0.05),见表1。
2.2 各组患者术后并发症情况 超重组和肥胖组患者NODAT 发生率高于正常组(P<0.05);肥胖组患者NODAT 发生率高于消瘦组和超重组(P<0.05)。4 组间其他并发症的差异亦无统计学意义(P>0.05),见表2。
2.3 脂肪肝供体肝移植NODAT危险因素的Logistic回归分析 单因素分析结果显示,相比非NODAT组,NODAT 组 BMI 和术后 3 d TBIL 值升高,而术前血清白蛋白、术后3 d ALT 和AST 水平降低,差异有统计学意义,见表3。以是否发生NODAT(是=1,否=0)为因变量,以单因素分析有意义的指标为自变量进行二元Logistic 回归分析,结果显示,超重和肥胖是影响NODAT的独立危险因素,见表4。
2.4 生存分析 181 例患者随访期均为5 年,随访率为100%。各组患者生存率差距明显,其中肥胖组5 年期累积生存率明显低于其他3 组(Log-rankχ2=44.998,P<0.01),见表5、图1。
3 讨论
研究显示,肝移植NODAT 发生率为13%~61%,NODAT可增加患者术后感染、心血管疾病及排斥反应的发生风险,是肝移植受体围术期死亡的主要原因[8]。脂肪肝是边缘供肝的重要类型。研究表明,脂肪肝供体肝移植NODAT 发生率高于非脂肪变性供肝[9]。既往研究将损伤原因归咎于脂肪肝供体质量,对受体因素报道并不多见。肥胖和糖尿病通常被认为是两种协同发展的疾病,其中一种疾病恶化均可能增加另一种疾病的病死率。但是最新研究发现,消瘦人群的血糖稳态较肥胖人群差,胰岛素分泌更少,在遭受手术等外界因素刺激时容易失衡,反而会加速糖尿病及相关并发症的发生[10]。因此,对于接受成人脂肪肝供体的肝移植患者而言,研究术前体质量与移植NODAT 风险的相关性,确定术前“理想”体质量范围对改善患者术后远期生存率及生活质量具有重要意义。
Tab.1 Comparison of general data between four groups表1 4组患者一般情况比较

Tab.2 Comparison of complications after liver transplantation betweenfour groups表2 4组患者肝移植术后并发症情况比较 例(%)

Tab.3 Comparison of general data between the non-NODAT group and NODAT groups表3 非NODAT组和NODAT组患者一般情况比较

Tab.4 Binary logistic regression analysis of risk factors for new-onset diabetes after transplantation by steatotic liver donors表4 脂肪肝供肝肝移植NODAT危险因素的二元Logistic回归分析

Tab.5 Survival data of patients in four groups表5 4组患者生存情况

Fig.1 Survival curves after liver transplantation of four groups图1 各组患者肝移植术后生存曲线
余爱荣等[11]研究认为,患者术前BMI>24 kg/m2是肾移植术后发生NODAT的高危因素。然而,目前鲜有研究阐述患者术前胖瘦程度与脂肪肝供体肝移植NODAT发生的确切关系。另外,单纯用体质量反映患者胖瘦程度并不准确。本研究基于BMI值将接受脂肪肝供体的肝移植患者分为4 组(消瘦、正常、超重、肥胖),结果发现超重组和肥胖组患者NODAT发生率显著高于正常组,肥胖组NODAT发生率高于超重组和消瘦组。肥胖组术后5年累积生存率明显低于其他3组。以上结果表明脂肪肝供体肝移植患者术前BMI值越大,NODAT发生率越高,术后5年累积生存率越低。对于脂肪肝供体肝移植而言,受体自身体内脂肪蓄积与胰岛素抵抗呈正相关[12],而且其接受的脂肪肝供体也同样存在胰岛素抵抗[13]。在供体及受体双重作用下,患者移植术后胰岛素抵抗现象会明显增加,糖尿病发病风险也随之上升。本研究中,肥胖组患者术前血清白蛋白水平明显低于正常组和超重组。而血清白蛋白水平反映机体营养状况,白蛋白水平低、营养状况差可导致机体免疫功能差,感染发生率高[14]。目前已有研究显示,肥胖相关血脂异常也是导致肝移植术后多种代谢性并发症的高危因素[15]。他汀类作为一线降血脂药物已广泛应用于临床,但是Cho等[16]发现,肝移植围术期使用他汀类药物会显著增加肝移植NODAT 风险(HR=2.32,95%CI:1.23~4.39,P=0.01),其原因可能为该药物可上调肝脏低密度脂蛋白受体表达并促进胆固醇内流,引起胰岛β细胞“脂毒性”及功能障碍,最终导致NODAT的发生[17]。由此可见,术前采取有效措施将接受成人脂肪肝供体的肝移植患者的术前BMI控制在合理范围,并适当提高术前白蛋白水平,同时慎用他汀类药物,将有助于降低患者NODAT发生率,改善远期预后。
综上所述,对于接受肝移植的患者,超重和肥胖是影响其发生成人脂肪肝供体肝移植NODAT 的独立危险因素,患者BMI 越高,NODAT 发生率及术后5 年病死率越高。采取有效防治措施,控制接受成人脂肪肝供体的肝移植患者的术前BMI在安全范围内,是降低NODAT发生率、改善远期预后的关键。
