黄斑区视网膜及视盘周围神经纤维层厚度在帕金森病痴呆及非痴呆患者中的特点分析
2020-08-06田玉玲王秀秀
王 芳,田玉玲,王秀秀
帕金森病(Parkinson’s disease,PD)是最常见的年龄依赖性神经退行性疾病之一,其特征是黑质多巴胺能神经元的丢失[1,2]。其典型运动症状为运动迟缓、静止性震颤、肌强直等,近年来,非运动症状在PD中被越来越多地认识到,其中,视觉功能障碍是帕金森病非运动症状之一,可导致对比敏感度减低、运动知觉异常、色觉缺失和视幻觉等,视觉功能障碍可发生于帕金森病早期,甚至在运动症状发生前数年,PD的OCT检查发现视盘RNFL变薄、黄斑体积变小等异常变化。光学相干断层扫描(OCT)允许视网膜的客观解剖测量,具有简单、可重复性,可使得我们对疾病有更深一步的了解。
1 对象与方法
1.1 对象 选取2018年11月-2019年10月山西医科大学第一医院确诊的25例50眼原发性帕金森病患者进入病例组(见表1),其中男13例,女12例,平均年龄(62.76±11.17)岁,病程 3.00 y(1.75,6.25)。帕金森病组患者符合中国帕金森病的诊断标准(2016版)中华医学会神经病学分会帕金森病及运动障碍学组,中国医师协会神经内科医师分会帕金森病及运动障碍专业委员会.中国帕金森病的诊断标准[3],排除脑血管病、视神经炎等各种原因所致的帕金森综合征、帕金森叠加综合征、其他器质性病变,能影响视网膜厚度的视网膜疾病,如年龄相关性黄斑变性、糖尿病等及因各种原因不能配合行OCT检查者,且目前均正在接受多巴胺能药物治疗,并且效果较好。将帕金森病组分为痴呆组与非痴呆组,帕金森病痴呆组符合《帕金森病痴呆的诊断与治疗指南》[4]中PDD的简明评估方案:(1)按英国脑库标准确诊为原发性PD;(2)在1基础上,痴呆在PD发病1年后出现;(3)智能减退并影响日常生活,MMSE<26分;(4)认知功能评估,注意力、执行力、视空间能力记忆力四项中至少2项异常;(5)通过简明神经精神量表行精神行为评估。检查正常对照组选用正常人15例30眼,其中男5例,女10例,平均年龄(59.67±11.10)岁,所有受试者志愿参加本研究并签署知情同意。帕金森组、正常对照组平均年龄、性别比较,差异均无统计学意义(P>0.05)。所有受检者均行矫正视力、眼压、眼底、视野相关检查。PD组矫正视力均≥0.8;平均眼压为15.00(11.00,18.00)mmHg;Hoehn-Yahr平均评分为(2.02±0.68)分;统一PD评定量表(UPDRS)Ⅲ平均评分为(25.48±12.50)分。对照组矫正视力均≥1.0;平均眼压为(13.09±3.43)mmHg。
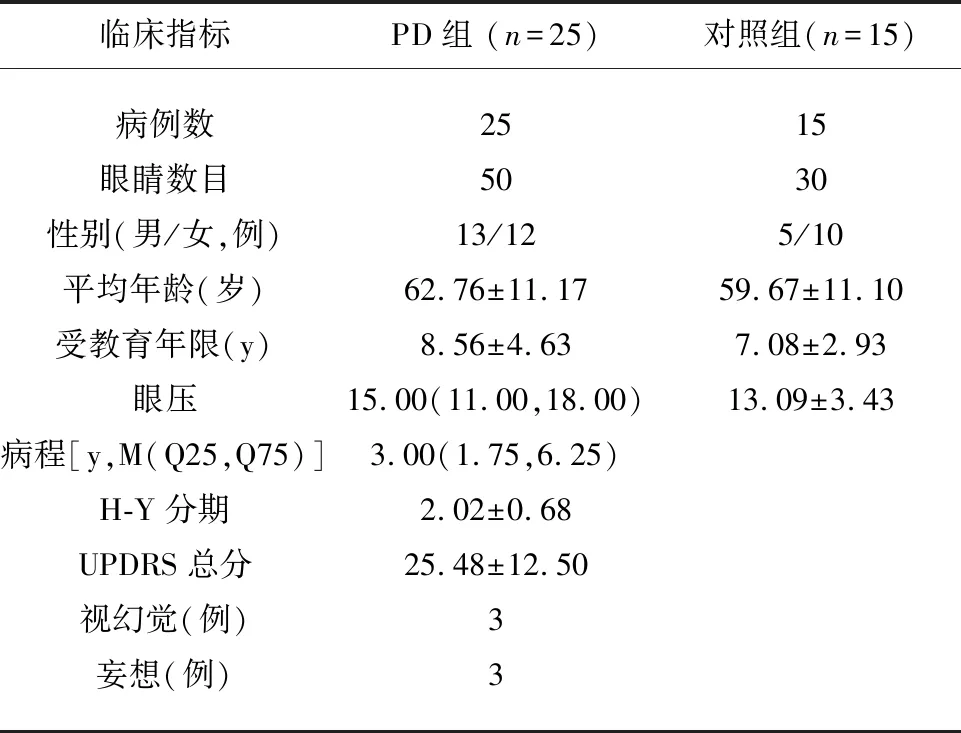
表1 PD组与对照组一般临床特点
1.2 方法
1.2.1 对所有受检者进行详细的病史采集 包括年龄、性别、文化程度、病程、受教育年限、UPDRS-Ⅲ评分、H-Y分级、有无视幻觉及妄想症状。
1.2.2 相关量表评定 认知神经心理量表检查、神经精神量表,均由一名经验丰富的认知评定人员完成,并将帕金森病组患者分为痴呆组(PDD)(MMSE<26分)与非痴呆组(n-PDD)(MMSE≥26分)。
1.2.3 采用Ciccrus HD-OCT仪 (山西景泰恒源医疗器械有限公司)对所有受检眼行HD-OCT检查。必要时0.5%复方托吡卡胺滴眼液散瞳后,选择内注视方式,以黄斑中央凹为中心,对受检眼黄斑区行6.0 mm×6.0 mm(512×128)3D扫描,以直径1 mm、3 mm、6 mm为界将黄斑分为中央区、内环和外环,并进一步将内外环各分为4个象限(上方、下方、鼻侧、颞侧),采用视盘容积进行200×200三维断层扫描,获得6 mm×6 mm范围的RNFL绝对值病将其分为上、下、鼻、颞4个象限。所有OCT检查均由同一名有两年以上工作经验的眼科医师完成。两组患者均完善认知量表检查,对比观察两组组间及组内受检眼黄斑区各象限视网膜厚度、中心凹厚度、黄斑体积及视盘上方、下方、鼻侧、颞侧及平均RNFL厚度,并探讨黄斑区各象限视网膜厚度与临床特征之间的相关性。

2 结 果
2.1 两组患者黄斑区视网膜厚度比较 帕金森病组和对照组相比(见表2)黄斑区外环上方、外环鼻侧、外环颞侧、内环鼻侧视网膜厚度差异有统计学意义(均P<0.05)。余象限视网膜厚度、中央凹厚度及黄斑体积的差异无统计学意义。
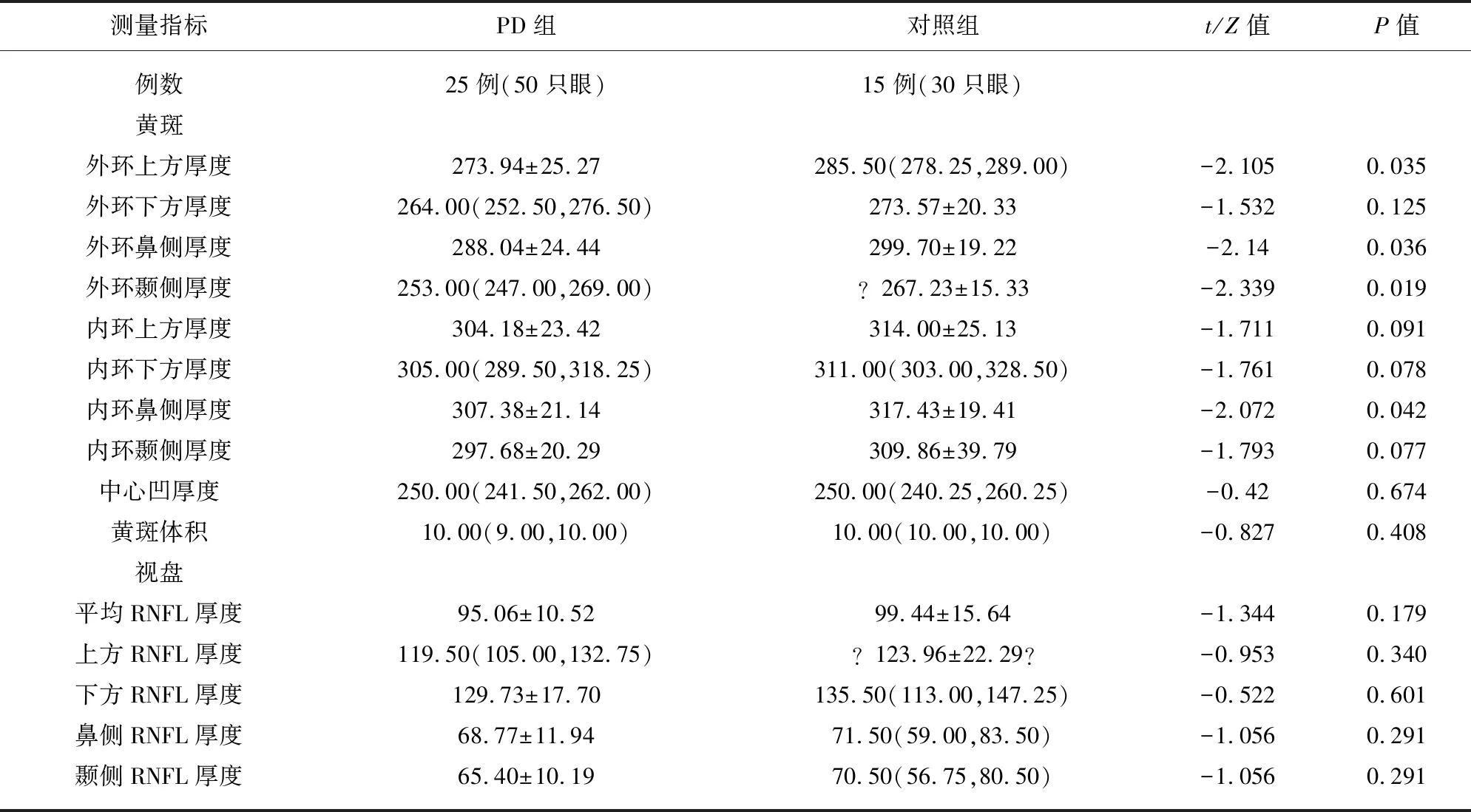
表2 PD组和对照组黄斑区视网膜厚度的比较(μm)
2.2 黄斑视网膜厚度与帕金森病认知功能(MMSE、MOCA、ADL)及MOCA子评分视空间与执行的相关性 MMSE与黄斑区内外环上方、颞侧、内环下方、外环鼻侧视网膜厚度呈显著正相关。MOCA、视空间与执行与黄斑区内外环上方、颞侧、内环下方视网膜厚度呈显著正相关。PD组ADL与黄斑区内环上方、颞侧及外环鼻侧视网膜厚度呈负相关(见表3)。
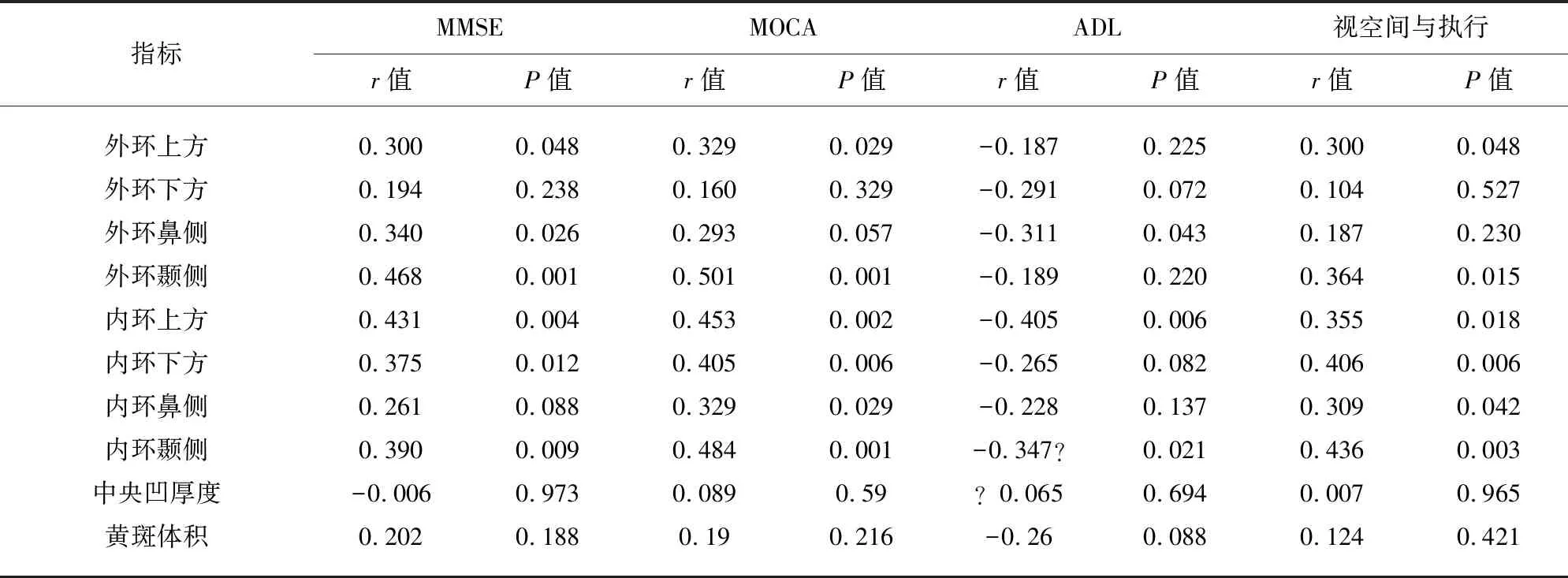
表3 黄斑区视网膜参数与MMSE、MOCA、ADL、视空间与执行相关性
2.3 n-PDD组、PDD组及对照组3组间黄斑视网膜及视盘神经纤维层厚度比较 n-PDD组与PDD组相比较,黄斑外环颞侧及内环各象限(上、下、鼻、颞)视网膜差异有统计学意义,且PDD组黄斑区视网膜厚度较n-PDD组普遍变薄。PDD组与对照组相比,PDD组外环上方、颞侧及内环各象限(上、下、鼻、颞)视网膜厚度均较对照组差异有统计学意义,且PDD组较n-PDD组及对照组均明显变薄。n-PDD组较对照组黄斑各象限视网膜厚度变薄,但差异无统计学意义。n-PDD组与PDD组比较,PDD组视盘颞侧RNFL变薄差异有统计学意义(见表4)。
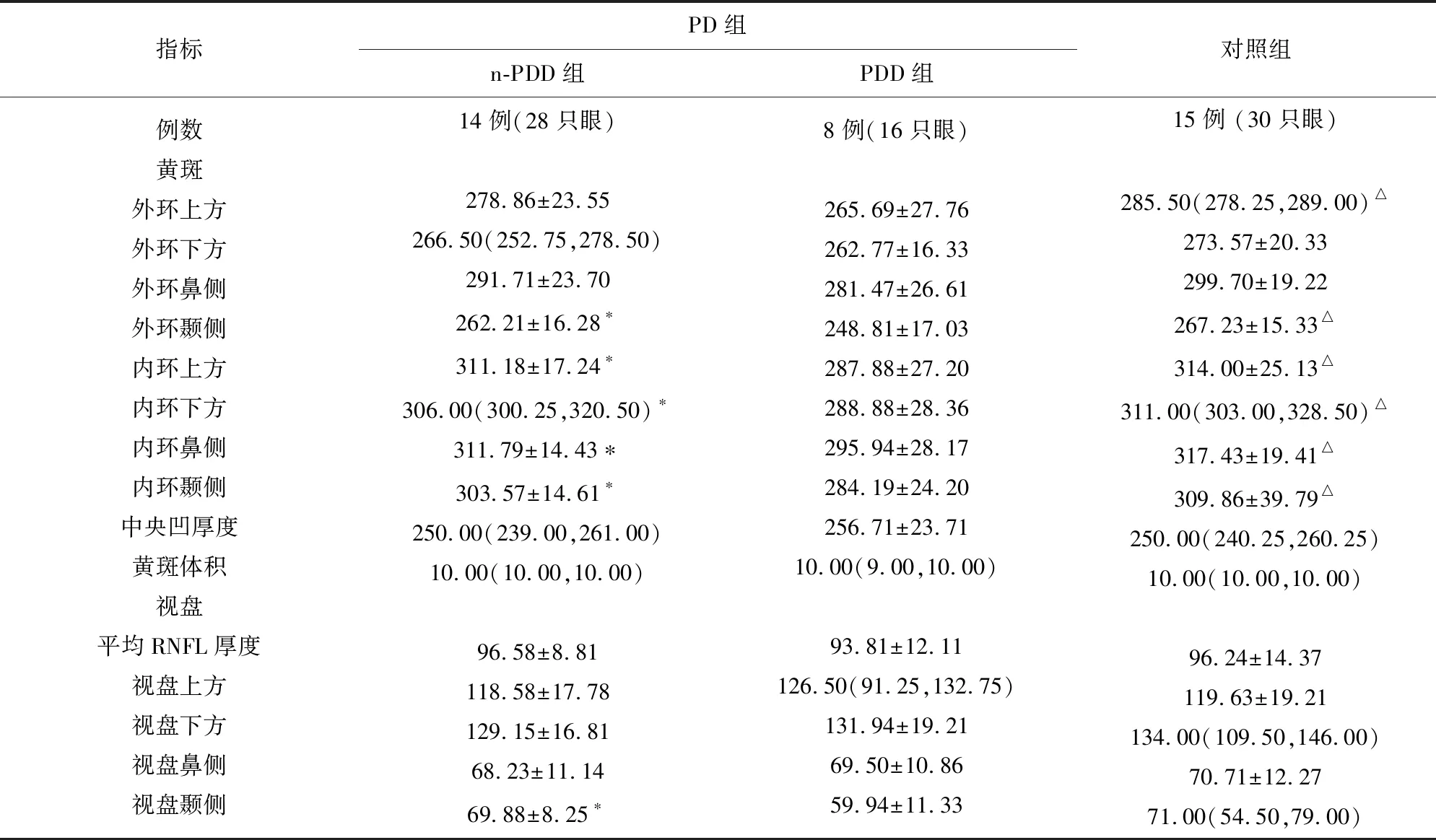
表4 n-PDD组、PDD组及对照组黄斑视网膜及视盘神经纤维层厚度比较(μm)
2.4 黄斑视网膜厚度对帕金森病痴呆的诊断价值 为了明确视网膜黄斑区厚度在诊断帕金森病痴呆中的价值,使用功能ROC曲线来确定黄斑区视网膜厚度的临界值,ROC曲线分析发现内环上方、内环颞侧厚度的曲线下面积最大,分别为71.4%(95%CI0.547~0.881)、74.7%(95%CI0.582~0.911),具有统计学意义(P<0.05)。当内环上方厚度为305.5 μm时,可以较好地区分n-PDD和PDD,约登指数为0.405,此时的特异性和灵敏度分别为60.5%和80%,当内环颞侧的厚度为298 μm时,可以较好的区分n-PDD患者和PDD患者,约登指数为0.474,此时的特异性和灵敏度分别为67.4%和80%。
3 讨 论
研究显示,帕金森病患者视盘旁平均及上、下、鼻、颞侧RNFL厚度均无明显改变。该结果与Aaker等[5]和国内黄江等[6]研究结果相似。这可能与两个研究中纳入的患者年龄、病程、H-Y分级接近及病情程度较轻有关,也有可能与患者接受多巴胺能药物治疗(左旋多巴可能对PD患者视网膜有一定保护作用[7~9])有关。同时我们发现帕金森病组视盘RNFL厚度均较对照组变薄,且颞侧RNFL变薄趋势更明显。表4也表明PDD组平均及颞侧RNFL厚度较n-PDD组及对照组变薄。此外,Rohani等[10]发现上、下、鼻、颞四象限均存在统计学意义上的变薄。这提示患者RNFL变薄可能从颞侧开始,向上、下、鼻侧推进。在以往国外[11~14]OCT扫描PD患者视网膜的相关研究中,视盘RNFL变薄的报道较为普遍,且颞侧象限变薄更为明显。国内王丽娜等[15]也发现患者除颞侧视网膜厚度变薄外,下方、鼻侧、上方等也变薄,并推测帕金森患者的pRNFL减少范围由颞侧向上、下方推进,最后到达鼻侧。这与我们目前推测一致。视盘视网膜变薄可能从颞侧开始,一些报告称,在视网膜神经纤维层下-颞象限内纤维的优先损失与乳头黄斑束的受累一致[16~18],这与Inzelberg等[11](2004)研究所发现的颞下象限神经纤维层受累较明显的结果一致,而颞侧纤维优先受累可能与位于线粒体中的复合体I缺陷[19]有关,人和动物模型中的帕金森样特征也可由线粒体呼吸链中复合体I缺乏所致[19],颞侧纤维的显著减少揭示了PD中视网膜轴突丢失的线粒体模式。此外,PD的单基因形式与影响蛋白质的突变相关,其突变位于线粒体中或可在特定情况下转移至线粒体,例如PINK1/PARKIN途径[20]。这也被认为是散发或遗传[19,20]PD发病机制中的一个关键特征。而2008年Altintas等[21]发现上、鼻象限及1-7钟点位厚度变薄差异有统计学意义,下象限变薄几乎有统计学差异。提出RNFL的变薄可能是从视盘周围最厚的上、下象限开始的[21],即从PD中视盘旁RNFL的两个峰开始,而颞侧RNFL可能保存在乳头旁束的区域[21],直到疾病晚期才开始变薄。Ucak等[22](2016)研究结果与Altintas等结果一致。RNFL厚度变薄从何处开始,是否与帕金森病发病机制相关,这对帕金森病的病因及诊治有无一定的提示作用,尚需要后续大量的研究。
在视盘RNFL无显著变化的同时,黄斑视网膜厚度已有明显差异,我们的研究显示,黄斑外环上、鼻、颞侧、内环鼻侧视网膜厚度差异有统计学意义(均P<0.05),考虑黄斑区视网膜厚度可能较视盘RNFL更敏感,这可能是由于黄斑部的视网膜神经节细胞有多达七层的胞体[6],而神经节细胞接受无长突多巴胺能细胞的信息输入,受多巴胺能浓度的影响较大所致。故在PD病情较轻时,黄斑形态的改变可能早于视盘视网膜厚度变化。Altintas等[21]黄斑区视网膜厚度划分方法与我们一致,结果提示帕金森病组内环上象限、外环下、鼻、颞侧象限变薄差异有统计学意义。Aaker等[5](2010)以距中央凹直径1 mm、2.22 mm、3.45 mm为中央凹及内外环界限,结果显示帕金森病组外环上、鼻侧、内环下侧象限较对照组变薄。而赵嘉豪等[23]通过ROC曲线发现黄斑内环上方视网膜厚度对PD有很好的诊断价值(曲线下面积为0.727)。但徐启运等[24]发现外环上方和颞侧(曲线下面积分别为0.85和0.67)对PD有预测作用。虽然帕金森患者黄斑区各象限变薄及ROC曲线结果尚无统一定论,但也证明了视网膜厚度作为PD生物标志物的潜力。同时多研究表明[5,25,26],患者内层视网膜厚度变薄。Hajee等[25](2009)研究发现距中央凹6 mm的黄斑内层(包括神经纤维层、神经节细胞、内丛状层)视网膜较对照组明显变薄。Lee等[26]也发现中央凹周围颞侧1 mm处内核层显著变薄,且差异有统计学意义,中央凹周围颞侧1 mm、3 mm,鼻侧1 mm处黄斑区内层视网膜(内丛状层+神经节细胞)虽然变薄,但差异无统计学意义。Aaker等[5]在黄斑中心凹鼻颞两侧取点,手动测量内层视网膜(包括神经纤维层、神经节细胞层、内丛状层、内颗粒层)厚度,虽然13处中有2处变薄,但差异无统计学意义。这可能与其样本量较小有关。虽然上述研究对视网膜内层划分标准各不相同,但都得出了视网膜内层变薄的结果。目前推测内层视网膜变薄主要与神经节细胞-内丛状层的多巴胺无长突细胞丢失[23]有关。本研究发现两组中央凹厚度比较,差异无统计学意义,可能是由于中央凹是视觉最敏锐的区域,其主要由感光器层构成,而内层视网膜在中央凹处是相对缺失所致[23]。我们目前分析的是黄斑区全部层次的总厚度,这提示我们需对视网膜进行更加精细的划分以便对PD视网膜研究做出更大贡献。
视网膜厚度与认知功能有一定相关性[23],因执行功能障碍是帕金森病通常受损害的区域之一,而MMSE并不能很好评估视空间与执行功能[27],故我们目前用MOCA及视空间与执行这两个指标来观察帕金森病视网膜厚度与认知的关系。我们研究显示帕金森患者MOCA与黄斑区内外环上、颞侧、内环下方呈正相关。国内赵嘉豪等[23]认为MoCA总分与内环各象限(上方、下方、鼻侧、颞侧) 黄斑视网膜厚度间呈正相关。这与我们的研究结果不完全一致,尚需要大样本研究来找出统一的对临床有参考意义的指标。结合表4,PDD组较n-PDD组及对照组相比,黄斑区各象限视网膜厚度均变薄,且外环颞侧及内环各象限(上、下、鼻、颞)视网膜厚度差异有统计学意义,ROC曲线分析(见图1)也提示内环上方及颞侧对帕金森病痴呆有较好的诊断价值,这对区分PD痴呆与非痴呆患者也有一定提示作用,对PD患者的护理具有重要意义。考虑本研究样本量较小,内环上方及颞侧是否可作为可能的靶点尚需要后续研究证实。
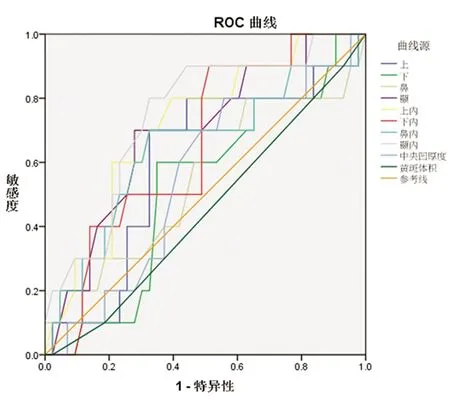
图1 受试者工作特征曲线显示不同黄斑区视网膜象限的敏感度和特异度
PD患者视觉功能障碍参与PD疾病发生发展,有研究表明,视空间功能损害与H-Y分期、病程、冻结步态、帕金森病痴呆等关系密切[28~30]。我们研究显示,视空间子评分与内外环上方、颞侧、内环下方呈正相关。而赵嘉豪等[23]研究显示视空间子评分与黄斑区平均视网膜厚度、黄斑体积、内外环鼻、下、颞侧象限视网膜厚度间呈正相关,发现取黄斑体积为7.375 mm3作为截点,对视空间功能受损具有较好的诊断价值(曲线下面积为0.758(95%CI0.645~0.870))。对于视空间功能障碍,目前机制尚未明确,有研究显示:视空间功能传导由枕颞通路和枕顶通路两套皮质系统支持[30]。而PD患者出现视空间障碍原因可能与其存在皮质及皮质下多巴胺浓度减低相关[31],从而影响其视空间功能相关的脑区功能。Diaz等[32]也发现视空间障碍与双侧颞顶叶大脑皮质厚度变薄有相关性。因收集病例中伴视幻觉的帕金森病患者较少,我们并未就视幻觉与视网膜厚度之间进行分析。视幻觉是帕金森病晚期可能出现的视觉功能障碍之一。除了药物(如多巴胺受体激动剂、金刚烷胺)等所致的视幻觉外,多巴胺减少引起视网膜结构功能异常、外侧膝状体萎缩等所致视觉信息传入通路[30]异常,枕颞、枕顶通路等视觉加工通路[30]的异常等均可导致视幻觉的产生。认知功能障碍、较长的PD病程、睡眠障碍[26]及眼部疾病等也是视幻觉的危险因素。视幻觉的产生目前考虑是多因素共同作用的结果。Lee等[26]研究发现PD患者与对照组相比黄斑外环上方象限视网膜厚度差异有统计学意义(P=0.036),伴有视幻觉的PD患者黄斑中心凹颞侧1 mm处RNFL厚度显著变薄(P=0.013)。这是首次研究视幻觉与视网膜层结构的研究。Lee等[26]将帕金森病分为3组:帕金森病不伴视幻觉不伴痴呆组、帕金森病伴视幻觉不伴痴呆组,帕金森病伴视幻觉伴痴呆组,结果发现帕金森病伴视幻觉不伴痴呆组视网膜厚度变薄明显。对于帕金森病视幻觉发生机制,与痴呆、与视网膜厚度的关系目前尚未有很多研究,需进一步研究以便对帕金森病治疗及家庭护理提供帮助。
研究的不足之处:(1)样本量相对较小,结果可能有一定偶然性;(2)同时取患者的左右眼为研究对象,未考虑到PD患者左右眼的不对称性。(3)未评估多巴胺能药物对视网膜厚度的影响。(4)目前为止,尚没有测量PD视网膜厚度的标准OCT方案。对OCT测量的变异性回顾表明,不同的OCT器件测量的RNFL厚度绝对值存在显著差异[26]。(5)我们没有关于视网膜变薄发生发展过程的纵向数据,在PD诊疗方面仍有很大局限性。
帕金森病发病率逐年上升,大量研究证实,视网膜为PD的受累器官[30,31],与头颅MRI、PET-CT、基因检查等相比,OCT检查具有简单、便捷、可重复等优点,且纵向研究有可能揭示PD患者视网膜厚度随时间的变化,有望成为研究PD病理机制、疾病进程和评估潜在治疗方式的窗口。综上,OCT研究在帕金森病早期诊断及疾病进展评估方面有巨大潜力。
