santulli肠吻合造瘘术在新生儿肠梗阻中的应用
2020-08-04翟子绮王冠涛杨合英
岳 铭,翟子绮,王冠涛,张 宁,杨合英
1)郑州大学第一附属医院小儿外科 郑州 450052 2)永城市人民医院整形外科 河南商丘 476600
坏死性小肠结肠炎、肠闭锁、胎粪性腹膜炎、胎粪性肠梗阻是新生儿外科常见的疾病,当前治疗这些疾病的手术方式主要为肠切除吻合术、肠造瘘术、腹腔内置管外引流术等[1-4]。肠梗阻患儿近远端肠管管径差别大或肠管水肿严重时直接行端端吻合操作困难,吻合口瘘发生率高,需行回肠甚至空肠造瘘术。小肠造瘘术相对安全[5],但双腔或单腔造口术中断了肠道的连续性,且造口狭窄、回缩、皮肤糜烂、腹泻、水电解质紊乱等并发症发生率高达20%~40%[6],远端肠管出现的废用性萎缩使近远端肠管管径比增加,二期肠吻合风险仍较高;santulli肠吻合造瘘术可维持肠道连续性,使有限的肠管得到充分利用,减少造口处体液丢失,在维持患儿水电解质平衡和促进营养吸收方面起到极大作用。本文对比santulli肠吻合造瘘和常规造瘘方法的疗效,评估santulli肠吻合造瘘术在新生儿肠梗阻中的应用价值。
1 对象与方法
1.1对象及分组对2015年1月至2019年1月郑州大学第一附属医院收治的新生儿肠梗阻患者进行分析。纳入标准:①术中诊断为坏死性小肠结肠炎、肠闭锁、胎粪性腹膜炎或胎粪性肠梗阻。②未经其他医院手术治疗,在该院手术行肠造瘘术。③造瘘手术日龄小于30 d。排除标准:①结肠造瘘术。②术后患儿家属要求放弃治疗。③合并消化系统外影响生长发育的先天性疾病。④术后心肺功能障碍。本研究通过该院伦理委员会批准(2019-KY-351);均由监护人签署知情同意书。
根据以上纳排标准,共选取患儿共62例,其中男46例,女16例;按手术方式的不同分为两组。santulli组21例,其中坏死性小肠结肠炎3例、肠闭锁9例、胎粪性肠梗阻9例,均行小肠santulli肠吻合造瘘术(图1)。对照组41例,其中坏死性小肠结肠炎10例、肠闭锁14例、胎粪性肠梗阻17例;行双腔造瘘术11例,单腔造瘘术30例。

A:闭锁近远端直径差肉眼观。B:闭锁近端肠管直径4.6 cm。C:闭锁远端肠管管径0.5 cm。D:远近端行端侧吻合。E1:造口前示意图;1:闭锁近端肠管盲端;2:闭锁远端肠管盲端;3:肠系膜。E2:造口后示意图;1:造口;2:远端肠管;3:肠系膜;4:肠吻合口;5:腹壁。F:关闭造口;远近端管径差明显缩小,术中仅需自造口向近端游离暴露至“T”型吻合口处,使用切割闭合器贴近该吻合口,闭合原造口即可还纳
1.2观察指标①术前一般情况:包括日龄、性别、病种、营养状况。其中营养状况使用年龄别体重Z质量评分进行评估,Z=(实测体重-该性别该胎龄体重平均值)/该性别该胎龄体重标准差。②围手术期情况:手术时间、术中出血量、造口两端管径比、首次进食时间、肠外营养时间。③造瘘术后并发症:切口感染、造口回缩/狭窄、造口脱垂、肠梗阻、吻合口瘘、皮肤糜烂、造口高流量腹泻等。④住院指标:住院次数、总住院时间、住院费用。
1.3统计学处理使用R 3.5.2进行数据分析。应用χ2检验、校正χ2检验、Fisher精确概率法或t检验比较两组患儿上述观察指标的差异,检验水准α=0.05。
2 结果
2.1两组患儿一般情况比较见表1。两组患儿性别、病种、造瘘日龄、手术时营养状态差异均无统计学意义。
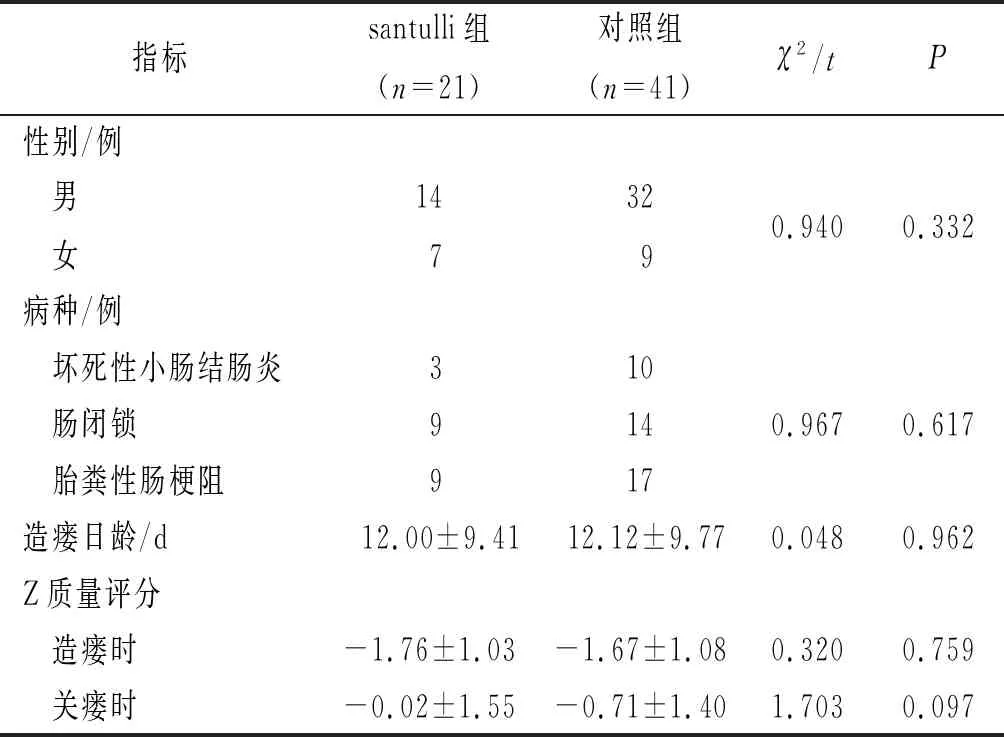
表1 两组患儿的一般情况比较
2.2两组患儿围手术期资料比较见表2。由表2可知,santulli组关瘘手术时间、关瘘时的出血量、造口两端管径比、关瘘后首次进食时间以及肠外营养时间均低于对照组。
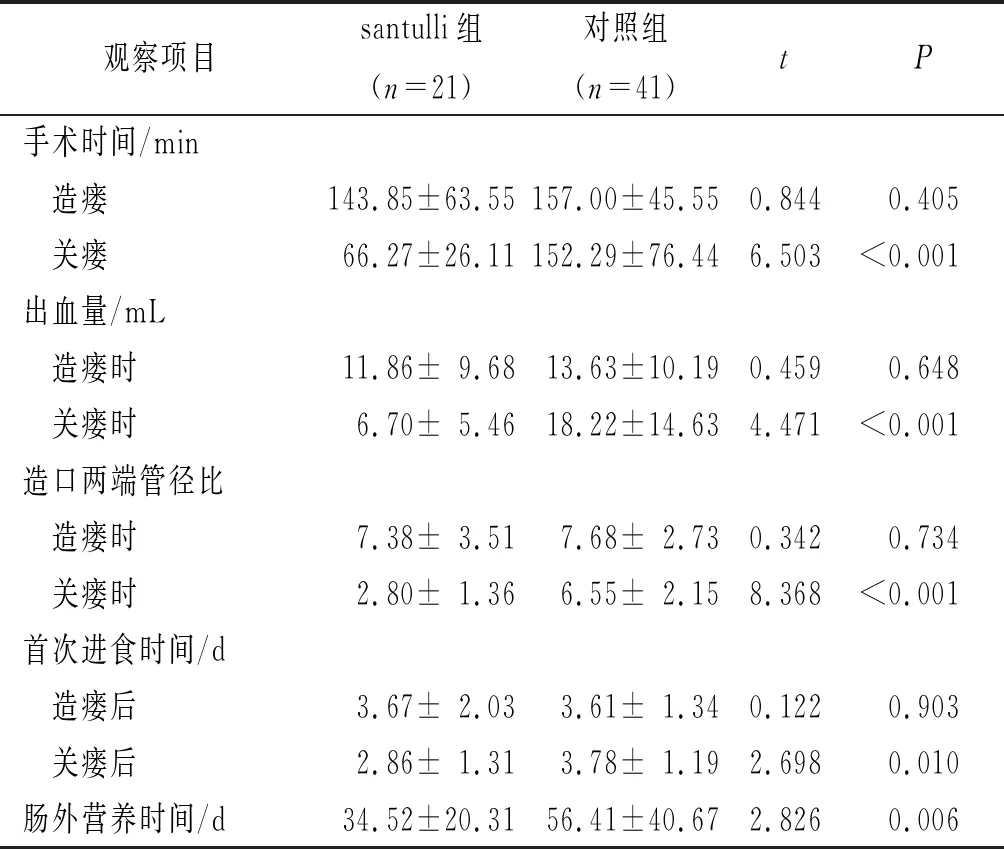
表2 两组患儿围手术期资料比较
2.3两组患儿术后并发症比较见表3。由表3可知,santulli组术后切口感染和肠梗阻发生率均低于对照组。
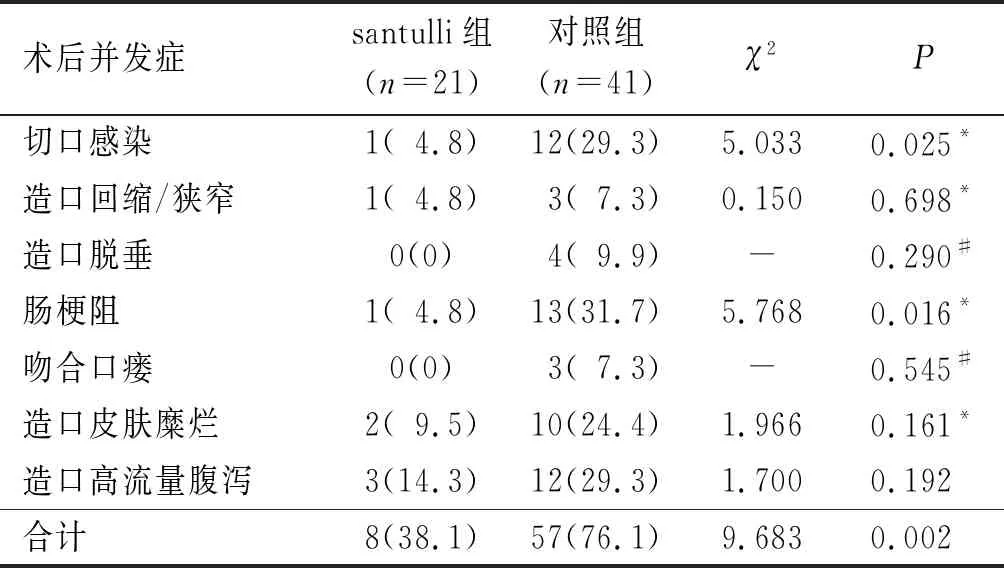
表3 两组患儿术后并发症情况比较 例(%)
2.4两组患儿住院指标比较见表4。santulli组住院次数、总住院时间、住院费用均低于对照组(P<0.05)。
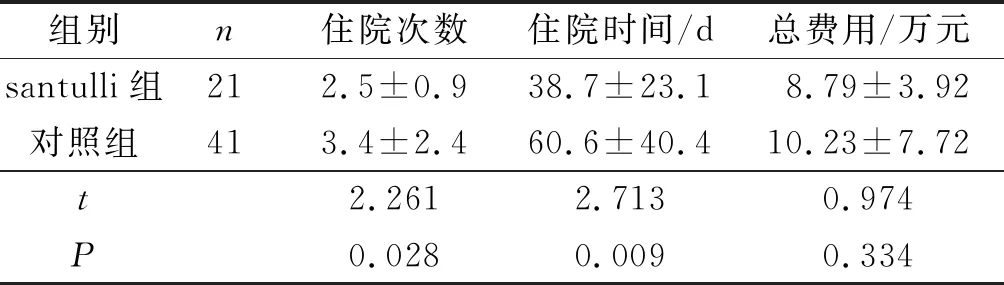
表4 两组患儿住院指标比较
3 讨论
新生儿消化道梗阻行双腔造瘘术可将近端造口排出的内容物注入远端造口,促进营养物质的吸收,但需要反复抽吸、回注,增加远端肠管水肿、脱垂、内陷回缩及感染风险,加重家长护理负担。小肠单腔造瘘术由于小肠长度减少、回盲部旷置,容易出现营养素摄入不足,存在营养不良风险。有研究[7-8]表明
约1/3新生儿期行肠造瘘术的患儿出现不同程度的营养不良,体重增长不理想;婴儿期长期营养不良易引起代谢紊乱、生长发育落后及神经系统发育迟缓等并发症。santulli肠吻合造瘘术把病变肠管远端吻合至近端肠管侧壁,将近端肠管经腹壁造瘘。手术技巧包括:①吻合口远近端肠管口径若相差较大,可将远端细小的肠管对系膜缘劈开扩大口径。②吻合时应注意系膜缘与系膜缘对合,避免肠系膜扭转致吻合口狭窄。③T型肠吻合口距远端造口约3 cm,该长度可最大长度利用肠管,不易出现造口回缩;关瘘时易分辨结构,减少分离面;对于造口高流量腹泻患儿,放置造瘘封堵装置较适宜。
santulli造瘘将远端肠管吻合在造口末端3~5 cm处,促使肠内容物向远端走行,增加有效肠绒毛面积,保留回肠末端对维生素B12及胆盐的吸收功能,促进肝-肠循环及胆汁分泌,有助于营养吸收;两组患儿营养状况对比发现造瘘时差异无统计学意义,关瘘时santulli组Z质量评分较对照组增高,但差异无统计学意义,原因可能是对照组患儿营养状况不佳或水电解质紊乱者给予静脉营养支持治疗,这部分患儿营养状况通过肠外营养得到改善所致。
部分新生儿特别是肠闭锁患儿常存在远、近端肠管口径差别大,本组患儿近远端管径比最大超过10,若行单腔造瘘,二期关瘘时吻合困难,这种差别导致吻合口呈漏斗状,易发生吻合口梗阻,增加吻合口瘘风险,对于长期慢性不全性梗阻者,一旦患儿饮食不当,可能转为急性肠梗阻,严重者须再次手术。Santulli肠吻合造瘘能促进肠内容物向远端流转,保留远端肠管黏膜功能,减少远端肠管的废用性萎缩,促进远端瘪细肠管发育,肠管口径较造口前明显增加,缩小近远端肠管口径差别,降低了关瘘后吻合口瘘和肠梗阻风险。本研究中两组造瘘时近远端肠管管径比差别不大,关瘘时管径比santulli组较对照组小。
santulli组关瘘前封堵造口,若无肠梗阻症状,关瘘时仅需要将造口游离出来给予封闭,不需广泛游离腹腔内肠管,可避免扩大造瘘处腹壁切口或将原手术切口再次切开,手术难度较单腔和双腔造瘘的瘘口闭合术明显降低,手术时间也明显缩小。对比两组手术时间,造瘘时差异无统计学意义,关瘘时santulli组较对照组时间短。对照组需要寻找远端肠管,广泛游离腹腔内粘连,故需要较大的手术切口,手术创伤大,术中出血量多,且肠功能恢复所需时间长,术后再发肠粘连风险高,远近端管径差别大,吻合口瘘风险高。术中出血量两组造瘘时差异无统计学意义,关瘘时对照组明显高于santulli组;婴儿期总血容量较低,术中出血量较多时增加患儿输血概率。对照组关瘘术后首次经口进食时间较santulli组明显延迟,长时间的禁食可增加婴儿的应激反应,不利于患儿快速康复。
高流量腹泻容易引起水电解质紊乱及肾衰竭。彭艳芬等[9]的研究显示,高流量腹泻是新生儿肠造瘘术后营养不良的危险因素;术后腹泻、脱水是导致小肠造瘘患儿非计划再次入院的最常见原因[10-11]。对照组比santulli组患儿住院次数多、时间长、花费大,分析临床资料发现导致这种结果的主要原因是脱水、水电解质紊乱增加患者对静脉营养的需要,这与上述研究结论一致。本研究中对照组发生高流量腹泻12例,其中3例关瘘前因不能停用静脉营养而不能出院(2例改行santulli造瘘,1例住院近3个月直接关瘘);5例患儿因泄漏过多,水电解质紊乱、脱水,反复住院,给予肠外营养并被迫提前关瘘;4例经多次住院静脉营养支持治疗后如期关瘘。santulli组发生高流量腹泻3例,给予间歇封堵造口后腹泻逐渐好转,其中2例经肛门排便量明显大于造口排便量,仅1例因高流量腹泻且不能耐受间歇封堵和静脉营养而提前关瘘。造口高流量腹泻肠液排出多,造口周围皮肤刺激重,对照组10例出现造口周围皮肤严重溃破,明显高于santulli组,其中3例因造口周围皮肤严重破溃,家长无法护理、强烈要求闭合造口而提前关瘘。santulli造瘘术后“T”型结构可减少造口脱垂,本研究santulli组无造口脱垂患者。santulli组术后肠梗阻及吻合口瘘发生率均小于对照组。
综上所述,santulli肠吻合肠造瘘术在治疗新生儿外科消化道疾病中优势明显,可减少并发症;术后营养改善佳,减少静脉营养的使用,且术后恢复快、花费少,远期疗效理想。
