甲硫腺苷及血浆肝素结合蛋白在新生儿脓毒症早期诊断及死亡风险评估中的价值研究
2020-07-16郑浩逯自明庞萌
郑浩,逯自明,庞萌
(河南省平顶山市第一人民医院检验科,平顶山467000)
脓毒症是一种由各种感染因素诱发,多种炎症反应物质介导的全身炎症反应综合征[1]。其发病率高,病情极为凶险,若未得到有效治疗会导致其发展成为重症脓毒症、脓毒症性休克,病死率很高[2],对其早期诊断及死亡风险评估目前为止仍然缺乏客观有效的指标,从而为脓毒症的早期治疗带来了困难。目前临床对脓毒症的早期诊断往往依靠非特异性临床症状和常规炎性指标,如白细胞计数(WBC)和C 反应蛋白(CRP)等[3-4],而依靠这些指标并不能对脓毒症的死亡风险进行评估,以帮助医生采取有效治疗措施。血清肝素结合蛋白(heparin binding protein,HBP)是由活化的中性粒细胞释放的一种促炎症反应介质,研究表明其可作为脓毒症早期诊断的一种有效标志物。基础研究显示甲硫腺苷可能参与脓毒症的发展过程,可作为脓毒症的一个新型生物标志物[5-6],但目前甲硫腺苷(methylthioadenosine,MTA)水平对新生儿脓毒症的早期诊断价值和MTA 与新生儿脓毒症的死亡风险的关系国内外鲜有报道。本研究观察脓毒症及严重脓毒症患者血浆MTA 和HBP 水平,分析MTA 和HBP 的相关性,阐述各指标在诊断脓毒症的临床应用价值,探讨它们单独或联合检测在新生儿脓毒症早期诊断及死亡风险评估中的价值,现将结果报道如下。
1 对象和方法
1.1 对象 本组病例为2016年4月至2018年5月在本院住院期间临床诊断为脓毒症患者120例,男61例,女59例。根据脓毒症的分级标准将其分为脓毒症组(n=45)、重症脓毒症组(n=40)和脓毒症休克组(n=35)。脓毒症组:男24例,女21例,胎龄:32~38 周,其中肺炎23例,肠炎17例,化脓性脑膜炎5例;重症脓毒症组:男23例,女17例,胎龄33~40 周,其中肺炎18例,肠炎15例,化脓性脑膜炎7例;脓毒症休克组:男19例,女16例,胎龄32~39周,其中肺炎19例,肠炎11例,化脓性脑膜炎3例。小儿脓毒症及严重脓毒症诊断根据国际儿科脓毒症联席会议制定的标准。严重脓毒症中的脓毒症休克根据中华医学会儿科分会急救组和中华医学会急诊分会儿科组共同制定的“儿科感染性休克(脓毒性休克)诊疗推荐方案”进行诊断。再按患者28 d 转归情况分为死亡组与存活组。选取同期局部感染(非脓毒血症,包括社区获得性肺炎、支气管炎、血行感染、术后感染等)患者40例,男22例,女18例;另选取本院同期健康体检者40例作为健康对照组,男21例,女19例。所有研究对象均无基础性疾病。
1.2 方法 分别抽取健康对照组、局部感染组、脓毒症组、重症脓毒症组和脓毒症休克组静脉血2 mL,3500 r/min离心15 min,取血清用于检测。采用Mimi VIDAS 全自动荧光免疫分析系统对MTA 进行分析测定,试剂盒由上海梅里埃诊断产品有限公司提供。应用酶联免疫吸附试验(enzyme-linked immunosorbent assay,ELISA)中双抗体夹心法对样品中HBP水平进行测定,试剂由AXIS-SHIELD 公司提供。标本检测过程均严格按照试剂说明书进行。
1.3 统计学处理 采用SPSS18.0 统计软件进行所有数据的分析,计量资料均取3 次以上测定的平均值,以±s 表示,多组比较采用单因素方差分析。各组间两两比较采用LSD-t 检验。病死率及准确率的比较采用χ2检验。联合诊断采用多因素回归分析建立Logistic 回归模型,诊断效能采用受试者工作特征曲线(receiver operating characteristic curve, ROC)下面积表示,P<0.05 表示差异有统计学意义。
2 结果
2.1 一般临床资料比较 120例脓毒症患者的病因以肺部感染为主,其他病因主要包括血行感染、术后感染等。表1 结果显示,两组受试者性别比较差异无统计学意义(P>0.05),有可比性。
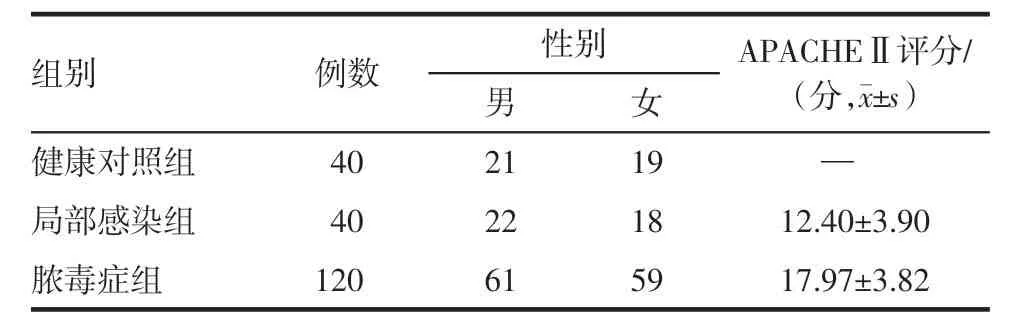
表1 健康对照组、局部感染者和脓毒症组一般情况比较Tab 1 Comparison of general conditions between healthy control group,local infection group and sepsis group
2.2 各组MTA 及HBP 水平及APACHE Ⅱ评分比较 局部感染组MTA、HBP 水平与健康对照组比较差异无统计学意义(P>0.05);脓毒症组MTA、HBP水平明显高于局部感染组和健康对照组(均P<0.05);重症脓毒症组MTA、HBP 水平明显高于健康对照组、局部感染组及脓毒症组(均P<0.05);脓毒症休克组MTA、HBP 水平明显高于健康对照组、局部感染组、脓毒症组及重症脓毒症组(均P<0.05)。随着脓毒症的加重APACHE Ⅱ评分也逐渐升高,见表2。
表2 各组MTA 和HBP 水平及APACHE Ⅱ评分比较(±s)Tab 2 Comparison of MTA and HBP levels and APACHE Ⅱscores in each group(±s)
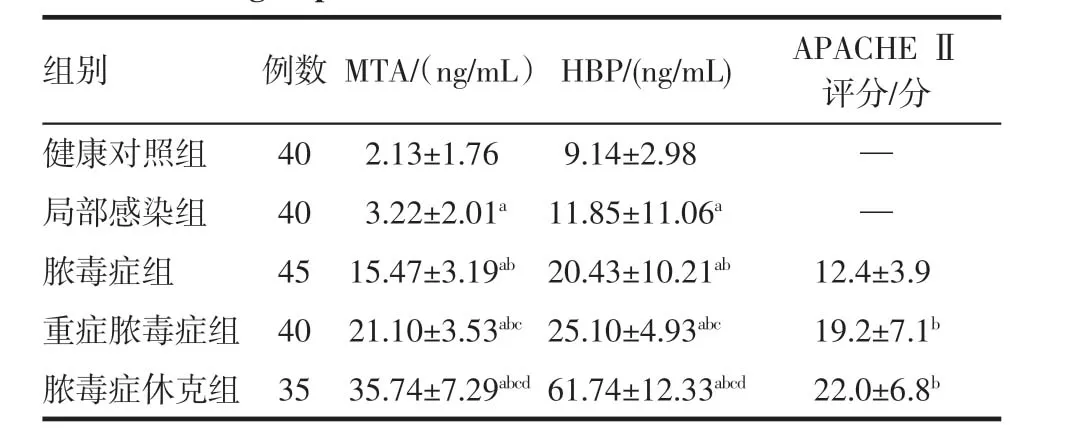
表2 各组MTA 和HBP 水平及APACHE Ⅱ评分比较(±s)Tab 2 Comparison of MTA and HBP levels and APACHE Ⅱscores in each group(±s)
注:与健康对照组比较,aP>0.05;与局部感染组比较,bP <0.05;与脓毒症组比较,cP<0.05;与重症脓毒症组比较,dP<0.05;-代表无此项
组别 例数MTA/(ng/mL) HBP/(ng/mL) APACHE Ⅱ评分/分健康对照组 40 2.13±1.76 9.14±2.98 —局部感染组 40 3.22±2.01a 11.85±11.06a —脓毒症组 4515.47±3.19ab 20.43±10.21ab 12.4±3.9重症脓毒症组 4021.10±3.53abc 25.10±4.93abc 19.2±7.1b脓毒症休克组 3535.74±7.29abcd 61.74±12.33abcd 22.0±6.8b
2.3 MTA、HBP 及两者联合诊断脓毒症的效能 经多因素回归分析,建立MTA、HBP 的联合诊断模型方程为Logit(p)=0.021MTA+1.145HBP-4.25。MTA 和HBP 联合诊断脓毒症的效能明显高于MTA 和HBP单指标的诊断效能,ROC 曲线下面积分别是0.965、0.907 和0.883,见表3。
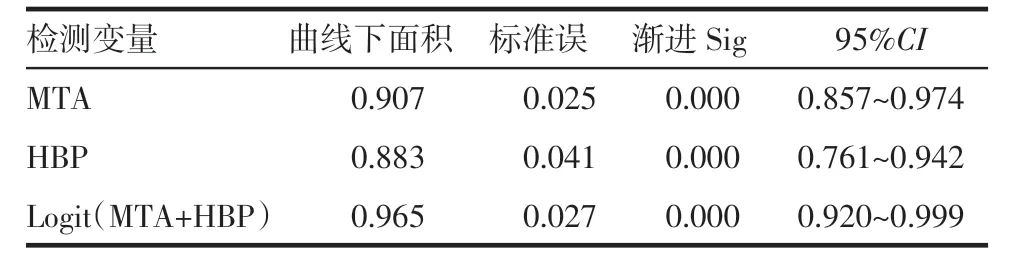
表3 MTA、HBP 及两者联合回归后诊断脓毒症的ROC 曲线下面积置信区间Tab 3 Area confidence intervals under the ROC curve for diagnosis of sepsis after combined regression of MTA,HBP,both MTA and HBP
2.4 存活组和死亡组MTA 及HBP 水平的比较 血清MTA 及HBP 水平在存活组与死亡组间具有差异性,死亡组血清MTA 及HBP 水平均高于存活组,见表4。
表4 存活组和死亡组MTA 及HBP 水平比较(±s)Tab 4 Comparison of MTA and HBP levels in survival and death groups(±s)

表4 存活组和死亡组MTA 及HBP 水平比较(±s)Tab 4 Comparison of MTA and HBP levels in survival and death groups(±s)
组别 例数 MTA/(ng/mL) HBP/(ng/mL)存活组 84 16.25±2.17 22.37±5.09死亡组 36 39.29±8.11 100.11±16.37 P 0.003 0.005
2.5 MTA、HBP 及APACHE Ⅱ预测脓毒症死亡风险的准确率比较 MTA 及HBP 单独用于脓毒症病死率预测值分别为22.22%和16.67%,两者联合应用对于脓毒症病死的预测值达到55.56%,与MTA及HBP 单独用于脓毒症病死率预测值相比差异具有统计学意义(P<0.05);两者联合应用对于脓毒症病死的预测值与应用APACHE Ⅱ评分对脓毒症病死的预测值52.78%相当,两者相比差异无统计学意义(P >0.05)。MTA 及HBP 在预测脓毒症死亡风险的准确率分别为80.37%、76.11%;两者联合应用预测脓毒症死亡风险显著提高,达到86.67%,差异均具有统计学意义(均P<0.05),其准确率和APACHE Ⅱ评分预测脓毒症死亡风险的准确率85.79%相当,差异无统计学意义(P >0.05),见表5。
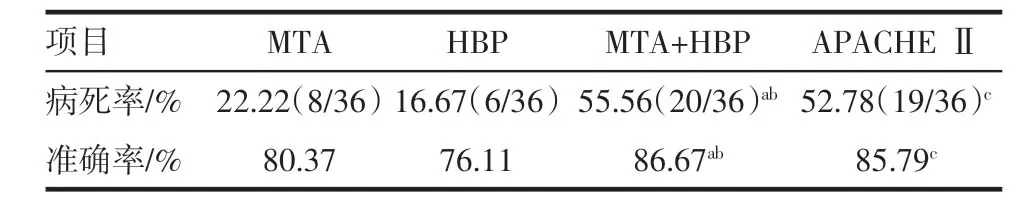
表5 MTA、HBP 及APACHE Ⅱ预测脓毒症死亡风险的准确率比较Tab 5 Comparison of the accuracy of MTA,HBP and APACHE Ⅱin predicting the risk of sepsis death
3 讨论
脓毒症是新生儿病区较常见的危重病,其发病率大约是0.3%,重症脓毒症病死率高达36%。脓毒血症是感染引起的全身炎症反应综合征,是机体遭受病原体感染后,免疫系统失控的严重状态[7-9]。几乎所有类型的病原体(细菌、真菌、寄生虫和病毒)均能引起这种威胁生命的疾病,它使机体免疫系统过度反应,甚至攻击自己的组织和器官。目前,脓毒症的诊断主要是通过呼吸频率、心率、体温等体征结合WBC、CRP、APACHE Ⅱ评分等指标来进行,这些诊断缺乏特异性。APACHE Ⅱ评分虽能较好评价脓毒症的严重程度,但是对于脓毒症早期评价敏感性较差,因此寻找对脓毒症有意义的监测指标,不仅对脓毒症患者初期诊断,而且对其治疗后的评估以及降低病死率、改善预后都尤为重要。单一的生物学标志物在脓毒症的诊断和监测上存在缺陷。于是,血清生物标志物的联合检测为提高脓毒症的诊断和监测提供了另一种思路。
在脓毒血症早期,机体免疫系统会释放大量炎症性细胞因子,部分细胞因子能够激活一种叫作胱天蛋白酶的物质,它能够触发细胞的爆发性死亡(细胞焦亡),从而帮助机体杀死入侵的病原体,但是这个反应如果不加以控制,也能加重机体自身的损伤。研究发现MTA 分子是一种炎症调节因子,可参与甲硫氨酸循环,可以调节脓毒症的易感性和严重程度[10],其可作为脓毒症的一个新型标志物。
HBP 是由活化的中性粒细胞释放的一种促炎症反应介质,可以诱发血管渗漏及组织损伤,因此HBP 的表达水平可以反映脓毒症的病症情况[11]。有研究报道,HBP 可作为脓毒症新的诊断指标,可以对重症脓毒症患者是否发生脓毒症性休克进行预测,但未提及其与MTA 是否存在相关性,也未探讨血清HBP 水平与脓毒症死亡风险的关系[12]。
APACHE Ⅱ评分目前广泛应用于危重病患者的病情分类和预后的预测,它可对患者的病情做出定量的评价,分值越高,表示病情越重,预后越差,病死率越高。其主要由A 项(急性生理学评分)、B项(年龄评分)、C 项(慢性健康评分)3 部分组成。本研究显示MTA、HBP 水平在健康对照组、局部感染组、脓毒症组、重症脓毒症组和脓毒症休克组逐渐增加,并且随着脓毒症的加重APACHE Ⅱ评分也逐渐升高,提示可根据血浆MTA 和HBP 水平分析患儿是局部感染还是发展为脓毒症以及脓毒症严重程度;经多因素回归分析,MTA 和HBP 联合诊断脓毒症的效能明显高于MTA 和HBP 单指标的诊断效能,ROC 曲线下面积分别是0.965、0.907 和0.883,提示临床可以联合MTA 和HBP 来对脓毒症进行早期诊断。联合血清MTA 及HBP 水平在存活组与死亡组间具有差异性,死亡组血清MTA 及HBP 水平均高于存活组。MTA 和HBP 联合应用对于脓毒症病死的预测值显著高于HBP 单独用于脓毒症病死率预测值;并且两者联合应用对于脓毒症病死的预测值与应用APACHE Ⅱ评分对脓毒症病死的预测值相当。最近国外研究显示MTA 可以作为脓毒症死亡风险评估新的血清生物标志物[5],但关于MTA和HBP 联合检测的研究未见报道。本研究显示MTA和HBP 联合应用预测脓毒症死亡风险较MTA 和HBP 单独预测脓毒症死亡风险的准确率显著提高,达到86.67%,其准确率和APACHE Ⅱ评分预测脓毒症死亡风险的准确率(85.79%)相当,说明可通过MTA 和HBP 水平的测定对新生儿脓毒症死亡风险进行评估。
综上所述,检测新生儿的血清MTA 及HBP 水平,分析其与脓毒症严重程度的相关性,可以较早的对脓毒症的发生进行诊断,以便对患儿进行早期干预治疗,降低病死率。同时本研究显示MTA 和HBP 的进行性增加可能是疾病不良预后的表现,预示新生儿死亡风险较高。
