脂多糖结合蛋白联合降钙素原、白细胞介素-6 对胎膜早破早产儿细菌感染的早期诊断价值
2020-07-16饶红萍李易娟
饶红萍,李易娟
(1.惠州市中心人民医院,惠州516001;2.中山大学附属第一医院,广州510080)
胎膜早破(premature rupture of membranes,PROM)发生率约为21%,是妊娠期常见的并发症[1]。未足月PROM 是指妊娠少于37 周的分娩前PROM 者。在PROM 中,未足月PROM 发生率约为30%[2]。PROM 与宫内感染密切相关,可导致新生儿感染性疾病的发病率显著增加[3]。PROM 患儿中感染性疾病的患病率为35.8%[1],PROM 早产儿细菌感染发生率为31.3%[4]。在2010年,全球新生儿死亡率为2.3%,相当于306 万名婴儿在新生儿期死亡[5],75%死亡在出生后1 周内发生,其中33%死亡在出生后1 d 内发生[6]。窒息、早产、感染约占新生儿期死亡人数的80%[7],而因败血症死亡占全球新生儿死亡的13%,是全球新生儿死亡的第三大原因(第一原因及第二原因分别是早产、新生儿窒息)[8-9],PROM 早产则占围产期新生儿死亡的18%~20%[10]。因此,尽早明确PROM 早产儿是否合并细菌感染,为疾病的早期治疗争取时间极为重要。前期研究已得知脂多糖结合蛋白(lipopolysaccharide-binging protein,LBP)是PROM 早产儿早发细菌感染灵敏而特异的早期诊断指标[11]。由于诊断感染的不同指标均具有各自的临床及实验室特性,目前没有一个诊断指标可以达到完全准确,联合监测几种指标有助于提高诊断的敏感性和特异性[12]。本研究旨在探讨应用LBP 联合检测降钙素原(procalcitonin,PCT)、白细胞介素-6(interleukin-6,IL-6)在PROM 早产儿早发细菌感染中的诊断价值。
1 对象和方法
1.1 研究对象和诊断标准 此研究为前瞻性研究,研究对象为惠州市中心人民医院新生儿病房住院的早产儿。入选条件:(1)孕周<37 周,PROM≥24 h;(2)在生后1 d 内入院;(3)住院前未使用抗生素;(4)入院2 h 内抽血。排除标准:剔除入院即有严重先天畸形(如紫绀型先天性心脏病、消化道畸形等)、遗传性疾病、换血治疗、肝功能异常等患者。按生后72 h 内的早发细菌感染诊断分为感染组和非感染组。
新生儿早发感染定义为生后72 h 以内发病[13]。脓毒症的诊断标准参照儿科教材的第8 版[14],局部感染的诊断标准,如化脓性脑膜炎、重症细菌性肺炎、感染性肺炎和结膜炎,参照实用新生儿学的第4版[15]。所有病例均按常规综合治疗早产儿。本研究获得医院伦理委员会批准,并获得家属知情同意。
1.2 数据收集和方法 孕母资料包括年龄、发热情况、血象、C 反应蛋白、胎盘病理、围产期病史、产前使用抗生素情况等。早产儿资料包括胎龄、年龄、性别、体重、Apgar 评分、PROM 时间、分娩方式、羊水情况、发热情况、喂养情况、心率、呼吸、精神状态、腹胀、血便、黄疸、外周灌注、血压等情况。检测指标包括血清LBP、PCT、IL-6、hs-CRP、血常规、生化指标、脑脊液常规和生化指标、血培养、脑脊液培养、导管培养、局部分泌物培养(如脐带分泌物、眼分泌物)等。胎盘病理、腹平片、胸片等。患儿于入院2 h内使用抗生素前抽取静脉血1~2 mL/每个检测指标于室温放置10~20 min 或4 ℃冰箱放置一晚后离心20 min(2000~3000 r/min),收集血清。检测LBP的血清放置-80 ℃冰箱保存,注意不要反复冻融,采用酶联免疫吸附测定分析法集中检测试剂盒(上海恒远生物有限公司);采用双抗体夹心二步法即刻检测降钙素原和IL-6(上海罗氏诊断制品有限公司)。
1.3 统计学分析 使用SPSS 13.0 软件进行统计分析。正态分布的计量数据通过±s 表示,中位数(M)表示偏态分布的计量数据,均通过t 检验进行分析;通过χ2检验计数资料;P <0.05 被认为具有统计学意义。联合指标利用多元Logistic 回归模型,由各项指标的线性组合计算预测概率P 值作诊断指标,然后使用预测概率来绘制受试者工作特征(ROC)曲线,并计算AUC;所得AUC 比较使用Z 检验:Z=|A1-A2|/(SE12+SE22)∧(0.5),A1 和A2 是AUC 的值,SE1和SE2是标准误差。检验标准:Z0.05=1.96,Z>Z0.05,即P <0.05,P <0.05 被认为是具有统计学意义;使用各指标的灵敏度和特异性来计算联合指标的灵敏度和特异度。
2 结果
2.1 研究对象的一般情况 共有93例PROM 早产儿纳入研究。排除3例,其中感染组2例,非感染组1例,均由于家属要求转入外院治疗而终止。感染组平均体质量(1.92±0.60)kg,非感染组(2.17±0.53)kg;感染组平均采血年龄0.7 h,非感染组0.8 h;感染组平均胎龄(32.5±2.7)周,非感染组(34.0±1.9)周;感染组1 min Apgar 评分(8.3±2.1),非感染组(9.0±1.2);感染组5 min Apgar 评分(8.9±1.1),非感染组(9.5±0.7);感染组PROM 时间(中位数)26 h,非感染组25 h;在感染组中,有男性早产儿28例,女性早产儿17例;非感染组中,有男性早产儿25例,女性早产儿23例。感染组有16例剖宫产,非感染组有23例剖宫产。感染组母亲产前抗生素使用率15.6%,非感染组14.6%;感染组母亲产前发热的比例13.3%,非感染组12.5%;感染组胎盘病理检查结果阳性率34.4%,非感染组22.9%。
在感染组和非感染组中,体质量、采血年龄、孕龄、Apgar 评分、PROM 时间、性别、分娩方式、产妇产前抗生素使用率、产妇产前发热和胎盘病理比较无统计学意义(均P >0.05),见表1。
PROM 早产儿早发细菌感染的发生率48.4%。感染组(均为细菌感染)45例。其中13例败血症(6例血培养阳性,其中2例无乳链球菌,2例大肠杆菌,1例肺炎链球菌,1例肺炎克雷伯菌,7例血培养阴性);3例化脓性脑膜脑炎(其中1例大肠杆菌,1例无乳链球菌,1例脑脊液培养阴性);5例重症细菌性肺炎(呼吸衰竭或中毒性休克或其他器官的功能衰竭)(5例痰培养阳性,其中2例肺炎克雷伯菌,1例金黄色葡萄球菌,1例大肠埃希菌,1例溶血性葡萄球菌);14例感染性肺炎(9例痰培养阳性,其中2例大肠埃希菌,2例为肺炎克雷伯菌,2例金黄色葡萄球菌,1例粪肠球菌,1例溶血性葡萄球菌,1例铜绿假单胞菌,有5例痰培养阴性);5例细菌性肠炎(3例沙门菌属,2例粪便培养阴性);1例脐部炎症(脐部分泌物培养为金黄色葡萄球菌);3例尿路感染(中段尿培养1例大肠埃希菌,1例肺炎克雷伯菌,1例阴性);结膜炎1例(眼分泌物培养为金黄色葡萄球菌);共有4例死亡早产儿(1例败血症,1例化脓性脑膜炎,2例重症细菌性肺炎)。非感染组48例,14例无基础疾病早产儿,4例新生儿缺氧缺血性脑病,7例新生儿窒息,3例颅内出血,4例ABO 溶血病,13例病理性黄疸,3例新生儿湿肺,无死亡早产儿。
表1 感染组和非感染组一般资料比较(±s/M)Tab 1 Comparison of general data between infection group and non-infection group(±s/M)
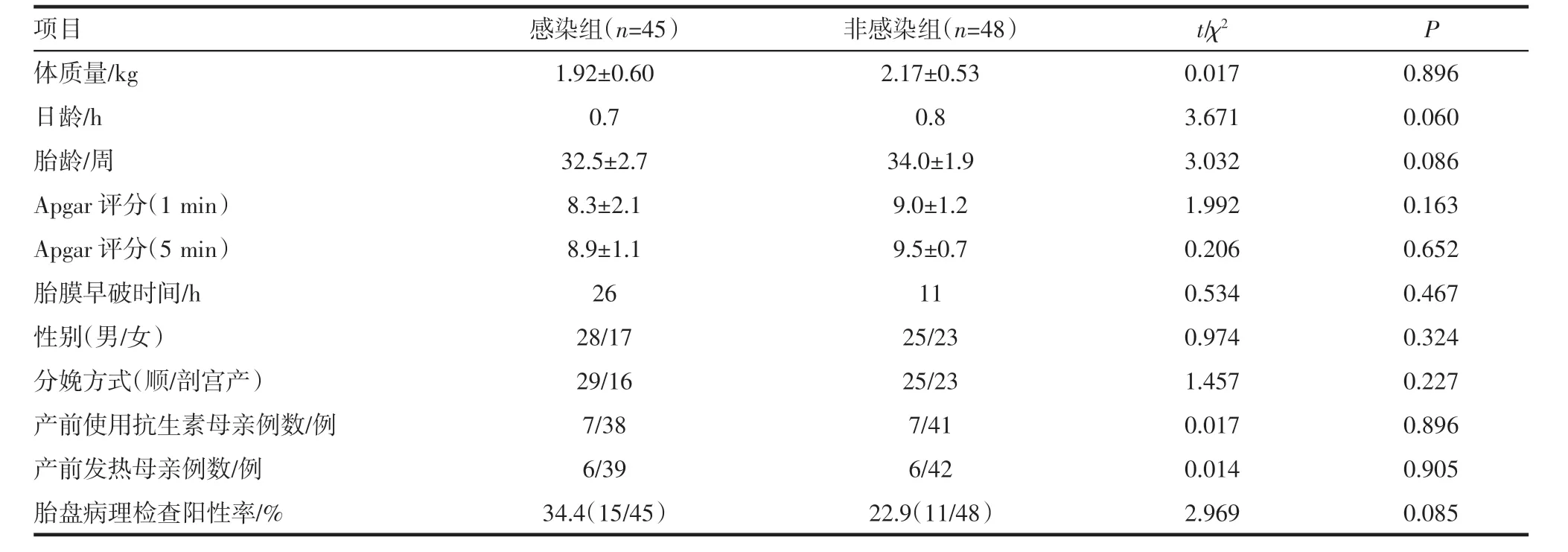
表1 感染组和非感染组一般资料比较(±s/M)Tab 1 Comparison of general data between infection group and non-infection group(±s/M)
项目 感染组(n=45) 非感染组(n=48) t/χ2 P体质量/kg 1.92±0.60 2.17±0.53 0.017 0.896日龄/h 0.7 0.8 3.671 0.060胎龄/周 32.5±2.7 34.0±1.9 3.032 0.086 Apgar 评分(1 min) 8.3±2.1 9.0±1.2 1.992 0.163 Apgar 评分(5 min) 8.9±1.1 9.5±0.7 0.206 0.652胎膜早破时间/h 26 11 0.534 0.467性别(男/女) 28/17 25/23 0.974 0.324分娩方式(顺/剖宫产) 29/16 25/23 1.457 0.227产前使用抗生素母亲例数/例 7/38 7/41 0.017 0.896产前发热母亲例数/例 6/39 6/42 0.014 0.905胎盘病理检查阳性率/% 34.4(15/45) 22.9(11/48) 2.969 0.085
2.2 绘 制LBP、PCT、IL-6 两 两 指 标 联 合 预 测PROM 早产儿早发细菌感染的ROC 曲线 在早期细菌感染的早产儿的联合指标诊断中,LBP 和PCT、LBP 和 IL -6、PCT 和 IL -6 的 AUC 分 别 为0.976,0.977 和0.728,见图1。
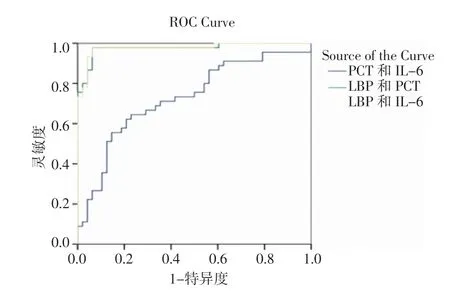
图1 LBP、PCT、IL-6 两两指标联合预测PROM 早产儿早发细菌感染的ROC 曲线Fig 1 LBP, PCT, IL-6 ,two kinds of combined indexes predict characteristics of the ROC curve in the early bacterial infection of preterm infants with PROM
2.3 LBP、PCT、IL-6 两项指标相结合预测PROM早产儿早期细菌感染 从前期的研究来看,LBP 的灵敏度为97.8%,特异度为91.7%;PCT 灵敏度为57.9%,特异度为79.2%;IL-6 灵敏度为60.0%,特异度为64.6%[11]。由此可见,LBP 和PCT 联合检测的灵敏度为99.1%,特异度为72.6%; LBP 和IL-6 联合检测的灵敏度97.9%,特异度59.2%;PCT 和IL-6联合检测的灵敏度83.2%,特异度51.2%,见表2。
2.4 LBP、PCT、IL-6 两两联合指标与各个指 标AUC 值的比较 LBP/PCT 与PCT、LBP/IL-6 与IL-6、PCT/IL-6 与PCT、PCT/IL-6 与IL-6 比较差异有统计学意义;LBP/PCT 与LBP、LBP/IL-6 与LBP 比较差异无统计学意义(表3)。
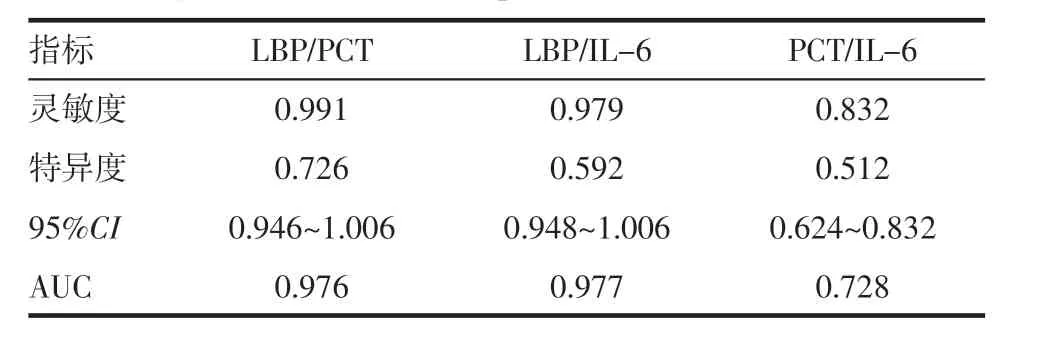
表2 用于预测PROM 早产儿早期细菌感染的LBP、PCT、IL-6 组合指标Tab 2 LBP,PCT,IL-6,two kinds of combined indexes in predicting early bacterial infection of preterm infants with PROM
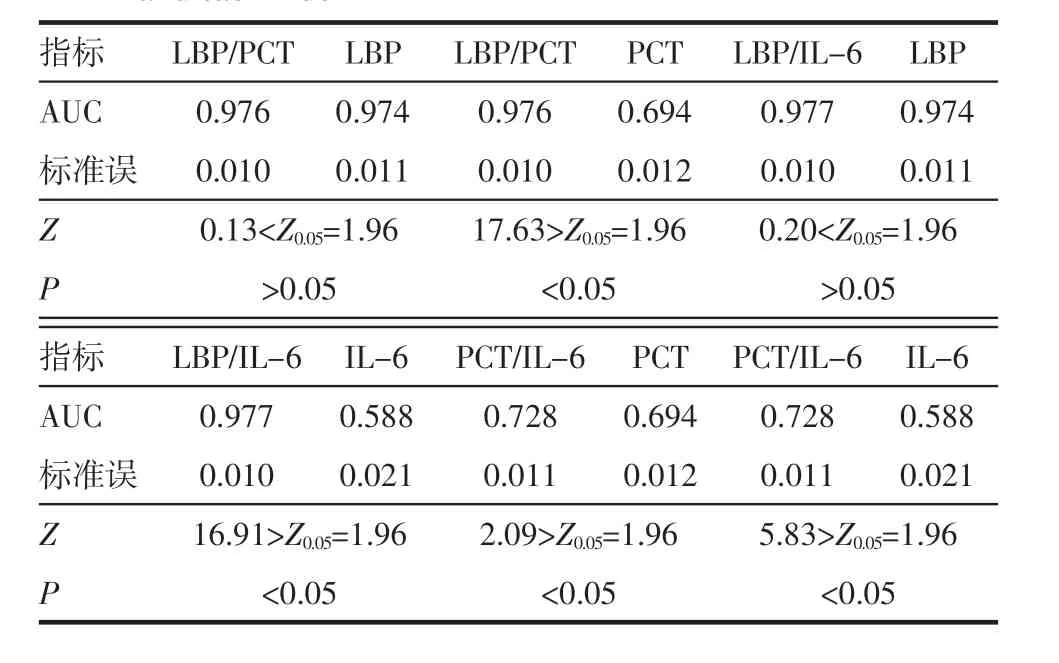
表3 LBP、PCT、IL-6 两两联合指标与各个指标AUC 值的比较Tab 3 Comparison of AUC in LBP,PCT and IL-6 by joint indexes and each index
3 讨论
本研究中PROM 早产儿早发细菌感染的发生率48.4%,比徐发林等[4]研究的感染发生率31.3%高,可能与该研究诊断细菌感染采用的检测指标是C 反应蛋白(CRP)敏感性不高以及其产前抗生素使用率高达29.3%有关。虽然血培养阳性仍是确诊新生儿败血症的金标准,但培养时间至少3 d,耗时较长,且易受干扰,不适用于早期诊断早产儿细菌感染。其他临床上传统的检测早产儿早发细菌感染的生物学标志物如白细胞计数、中性粒细胞绝对计数(ANC)、hs-CRP、PCT、IL-6、未成熟中性粒细胞/总白细胞比(I/T)等的应用价值均有一定的局限性。例如,hs-CRP 是用于诊断细菌感染的指标之一,但一些国外学者认为hs-CRP 对早期诊断新生儿感染的价值是负面的,它被认为具有高特异性和低敏感性,只能作为感染的晚期检测指标,需要通过连续检测并与其他临床指标相结合以提高敏感性[16-18],单独使用hs-CRP 诊断新生儿感染的准确性较低[19]。白细胞计数、ANC、I/T 因正常范围广,影响因素较大,诊断价值较小。此外,新生儿尤其是早产儿的感染不易被发现,临床症状缺乏特异性,进展迅速,大大增加了诊断的难度。临床上,常见为了减少严重细菌感染的发生率,对疑似感染的新生儿使用广谱抗生素导致抗生素的滥用和抗药性,使真正需要抗生素的儿童难以选择抗生素,故而早期诊断是非常必要的。
生物标志物在感染的诊断中起关键作用。PCT是一种无激素活性的降钙素前肽,通常在健康人的血清中检测不到(0.1 ng/mL),但发生严重的细菌感染时,特别是在败血症的时候明显升高,并持续维持在较高的水平,在感染控制后渐渐下降至正常水平,能特异反映体内炎症活动[20]。2012年,中国发表的《降钙素原急诊临床应用的专家共识》指出:PCT升高对细菌感染引起的败血症具有高度特异性,可作为脓毒症诊断的生物标志物[21]。然而,血清PCT在出生后具有生理高峰,即出生后28 h 达到高峰,出生后72~96 h 降至正常[22]。由于生理波动,血清PCT在新生儿感染的早期诊断方面特异性比较差[23]。2013年Wacker 等的荟萃分析得出的结论是PCT 在区分败血症和SIRS 的准确性方面是中等。诊断脓毒症方面,PCT 的灵敏度及特异度分别为77%、79%,是脓毒症诊断的有用指标,但不推荐PCT 作为脓毒血症的确诊指标[24]。
IL-6 是诱导B 细胞分泌免疫球蛋白和T 细胞激活增殖的主要因子,在新生儿抗细胞感染中起重要作用,在先前的研究中,IL-6 对胎膜早破早产儿的早期感染的诊断有一定的敏感性和特异性[11]。然而,IL-6 的半衰期短。有研究表明,新生儿败血症时IL-6 的峰值浓度3 h[25],抗生素治疗后24 h 内,血中浓度迅速下降[12],导致采血时间难以把握,影响到感染诊断的灵敏度。
LBP 是存在于正常人和动物血清中的一种57.5~59.5 ku(58~60)糖蛋白[26]。它是Ⅰ型急性期反应蛋白,是内毒素识别的重要组成部分,与脂多糖(lipopolysaccharides,LPS)的类脂A 具有高度亲和力[27]。它有致炎、抗炎的双重作用,是一种促进LPS 与效应细胞受体相结合的关键载体蛋白,在炎症反应中起到很重要的作用[28]。它识别、接和传送G+细菌成分、LPS、分枝杆菌和枯草芽孢杆菌糖脂,激活细胞产生炎性递质,并具有显著内毒素致敏作用[19]。越来越多的研究表明LBP 可能在脓毒血症的发生发展过程中发挥作用[29]。2006年Ng 等和2008年Sakr等的研究均认为血浆和血清LBP 是细菌感染的特异并且敏感的指标[16,30]。2017年García 等[31]最新的研究成果显示在成人脓毒症患者中LBP 的AUC 为0.701,诊断准确度为中等[31]。国外Pavcnik-Arnol 等[32]的研究认为在白种人群中对于出生48 h 之内的新生儿,LBP 诊断新生儿感染的价值优于IL-6 和PCT,但2016年一项成人脓毒症荟萃分析的结果则认为,LBP 具有弱的灵敏度和特异度,在检测脓毒症方面,LBP 可能不被推荐作为单一的生物标志物应用于临床[29]。
由前期研究已知LBP、PCT、IL-6 是独立诊断PROM 早产儿早发细菌感染的生物学指标[11]。然而,使用单一检测指标在临床上没有达到令人满意的结果[33]。2010年Pierrakos 等[34]在3370 项研究中鉴定178 种败血症生物标志物,认为鉴于败血症反应的复杂性,没有单一的生物标志物有足够的特异性或敏感性诊断脓毒血症,结合多种生物标志物,如中性粒细胞白细胞分化抗原64、PCT 等可以更有效地提高脓毒症诊断的准确性[35]。2013年Samraj 等的研究也表明,联合诊断可提高新生儿感染的诊断阳性率,减少漏诊或误诊[33,36-37]。本研究结果表明,在诊断患有早期细菌感染的PROM 早产儿中,LBP和PCT、LBP 和IL-6、PCT 和IL-6 的AUC 分别为0.976、0.977 和0.728。根据先前的研究,LBP、PCT和IL-6 的AUC 分别 为0.974、0.694 和0.588[11]。LBP 和PCT、LBP 和IL-6、PCT 和IL-6 联合检测的灵敏度分别为99.1%、97.9%、83.2%,特异度为72.6%、59.2%、51.2%;单独检测LBP、PCT、IL-6 的灵敏度分别为97.8%、57.9%、60.0%,特异度分别为91.7%、79.2%、64.6%。结果显示联合检测的AUC 值较单独检测的AUC 值明显增高。LBP、PCT、IL-6 两两联合指标与各个指标AUC 值的比较可以得出LBP/PCT与PCT、LBP/IL-6 与IL-6、PCT/IL-6 与PCT、PCT/IL-6 与IL-6 比较差异有统计学意义;LBP/PCT 与LBP、LBP/IL-6 与LBP 比较差异无统计学意义。说明联合检测LBP 和PCT、LBP 和IL-6、PCT 和IL-6 相比单独检测PCT、IL-6 能提高PROM 早产儿早发细菌感染的早期诊断价值。2015年赵永祯等[38]在急诊脓毒症患者的研究中得出PCT 联合IL-6 检测的AUC 为0.768,敏感度80.7%,特异度66.7%,认为两者可以互相补充,联合使用可以提高诊断脓毒症的预测能力,这与本研究相类似。
综上所述,LBP、PCT 和IL-6 的联合检测可以提高PROM 早产儿早发细菌感染的早期诊断水平,这是值得临床应用的检测方法。
