腹腔镜下脑室-腹腔分流术治疗小儿脑积水的疗效及安全性分析
2020-07-15许慧峰甘明霞晋艳勇
许慧峰 甘明霞 晋艳勇


[摘要] 目的 分析腹腔镜下脑室-腹腔分流术治疗小儿脑积水的疗效及安全性。方法 简单随机选取2015年6月—2019年6月该院小儿脑积水患儿61例,随机分为腹腔镜下脑室-腹腔分流术组(腹腔镜组,n=31)和传统脑室-腹腔分流术组(传统组,n=30)两组,统计分析两组患儿的手术相关指标、Kamofsky评分、临床疗效、术后并发症发生情况。结果 腹腔镜组患儿的手术时间、术后排气时间均显著短于传统组(P<0.05),治疗的总有效率83.87%(26/31)显著高于传统组73.33%(22/30),差异有统计学意义(χ2=10.16,P<0.05),术后并发症发生率9.68%(3/31)显著低于传统组43.33%(13/30),差异有统计学意义(χ2=15.21,P<0.05)。结论 腹腔镜下脑室-腹腔分流术治疗小儿脑积水的疗效及安全性较传统脑室-腹腔分流术高。
[关键词] 腹腔镜下脑室-腹腔分流术;小儿脑积水;疗效;安全性
[Abstract] Objective To analyze the efficacy and safety of laparoscopic ventricular-peritoneal shunt in the treatment of hydrocephalus in children. Methods Sixty-one children with hydrocephalus in the hospital from June 2015 to June 2019 were convenient randomly divided into a laparoscopic ventricular-peritoneal shunt group (laparoscopic group, n=31) and a traditional ventricular-peritoneal shunt operation group (traditional group, n=30) was divided into two groups, and the surgical related indicators, Kamofsky score, clinical efficacy, and postoperative complications of the two groups of children were statistically analyzed. Results The operation time and postoperative exhaust time of children in the laparoscopic group were significantly shorter than those in the traditional group (P<0.05). The total effective rate of treatment was 83.87%(26/31), which was significantly higher than that of the traditional group 73.33%(22/30),and the difference was statistically significant(χ2=10.16, P<0.05). The incidence of postoperative complications was 9.68%(3/31), which was significantly lower than that of the traditional group 43.33% (13/30),and the difference was statistically significant(χ2=15.21, P<0.05). Conclusion Laparoscopic ventricular-peritoneal shunt is more effective and safer in treating hydrocephalus in children than traditional ventricular-peritoneal shunt.
[Key words] Laparoscopic ventricular-peritoneal shunt; Hydrocephalus in children; Efficacy; Safety
小兒脑积水是一种严重的脑部疾病,诱发因素为颅内出血、脑脊液异常分泌,发生这一现象的原因为颅脑创伤、颅内疾病。头颅增大、语言及运动障碍、呕吐等是小儿脑积水患儿的主要临床表现[1]。在脑积水的治疗中,传统脑室-腹腔分流术是临床通常采用的治疗方法,但是术后具有较高的癫痫、管道堵塞等并发症发生率。而腹腔镜下脑室-腹腔分流术能够对患者的临床症状进行有效缓解,促进患者颅内压的降低、脑室周围间质水肿的减轻、脑组织损害程度的降低,将患者的脑部功能恢复过来[2]。该研究简单随机选取2015年6月—2019年6月该院捻花辞的小儿脑积水患儿61例,分析腹腔镜下脑室-腹腔分流术治疗小儿脑积水的疗效及安全性,现报道如下。
1 资料与方法
1.1 一般资料
简单随机选取该院小儿脑积水患儿61例,随机分为腹腔镜下脑室-腹腔分流术组(腹腔镜组,n=31)和传统脑室-腹腔分流术组(传统组,n=30)两组。腹腔镜组患儿中男性18例、女性13例;年龄1个月~12岁,平均(24±1)个月;在致病原因方面,8例为先天性,9例为出血后,6例为炎症后,8例为肿瘤性;在Vassilouthis分级方面,2例为轻度,11例为中度,18例为重度;在临床表现方面,6例为步态不稳,22例为肢体无力,9例为头痛伴呕吐,8例为智力障碍,16例为头围增大。传统组患儿中男性17例、女性13例;年龄2个月~11岁,平均(24±2)个月;在致病原因方面,6例为先天性,12例为出血后,6例为炎症后,6例为肿瘤性;在Vassilouthis分级方面,3例为轻度,10例为中度,17例为重度;在临床表现方面,7例为步态不稳,23例为肢体无力,6例为头痛伴呕吐,9例为智力障碍,13例为头围增大。两组患儿的一般资料差异无统计学意义(P>0.05)。该研究经伦理委员会批准,所有家属知情同意。
1.2 纳入和排除标准
纳入标准:①均有颅高压症状;②均经头颅CT、MRI检查确诊为脑积水;③均符合脑积水的诊断标准[3]。排除标准:①有新鲜出血;②合并颅内或腹腔感染;③无法耐受手术。
1.3 方法
1.3.1 传统组 传统组患儿接受传统脑室-腹腔分流术治疗:在患儿颞部做一头皮切口,于中上腹沿腹白线将腹壁全层切开,通条自颞部切口于皮下打一隧道,经颈、胸部皮下向中上腹切口穿出,将脑室-腹腔分流装置腹腔端导管自颞部切口引入通条中,向中上腹切口引出,撤除通条。脑室-腹腔分流装置脑室端导管穿刺侧脑室成功后,自颞部切口引出,连接分流装置阀门。修剪分流装置腹腔端导管至适当长度,连接阀门和腹腔端导管,见分流装置腹腔端脑脊液通畅流出。调整分流管,使之各段无扭曲,将阀门自颞部切口经皮下隧道,置于耳后皮下,将分流装置腹腔端导管置入腹腔,置于肝脏膈面。关闭各切口,完成手术。
1.3.2 腹腔镜组 腹腔镜组患儿接受腹腔镜下脑室-腹腔分流术治疗:在患儿颞部做一头皮切口,气腹针穿刺建立气腹,穿刺5 mmTrocar,置入腹腔镜及无损伤抓钳,腹腔镜下探查患儿腹腔。通条自颞部切口于皮下打一隧道,经颈、胸部皮下在腹腔镜监视及抓钳辅助下,于中上腹剑突下穿入腹腔。将脑室-腹腔分流装置腹腔端导管自颞部切口引入通条中,在腹腔镜监视下穿入腹腔。撤除通条,脑室端导管和阀门的安装、连接及腹腔端导管的修剪、连接同传统组。腹腔镜下见连接后的分流装置腹腔端脑脊液流出通畅。调整分流管,使之各段无扭曲,将阀门自颞部切口经皮下隧道,置于耳后皮下,将分流装置腹腔端导管置于肝脏膈面。关气腹,腹腔排气,拔除Trocar,关闭各切口,完成手术。
1.4 观察指标
观察两组患儿的手术相关指标。同时,手术前后分别采用Kamofsky评分对两组患儿的临床症状改善情况进行评定,总分0~100分,0分、100分分别表示死亡、无临床症状。此外,统计两组患儿的术后并发症发生情况。
1.5 疗效评定标准
依据Salmon标准,3级表示基本恢复正常,2级表示显著好转,1级表示轻度改善,0级表示无变化,-1级表示恶化,-2级表示死亡。总有效=3级+2级+1级[4]。
1.6 统计方法
应用SPSS 21.0统计学软件进行数据分析,计量资料以(x±s)表示,组间比较采用t检验;计数资料以[n(%)]表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 基础资料
两组患儿的一般资料比较差异无统计学意义(P>0.05),见表1。
2.2 手术相关指标
腹腔镜组患儿的手术时间、术后排气时间均显著短于传统组,差异有统计学意义(P<0.05),但两组患儿的手术前后双侧脑室额角差值之间的差异无统计学意义(P>0.05),见表2。
2.3 Kamofsky评分变化情况
两组患儿手术后的Kamofsky评分均显著高于手术前,差异有统计学意义(P<0.05);手术前后两组患儿的Kamofsky评分之间的差异无统计学意义(P>0.05),见表3。
2.4 临床疗效
腹腔镜组患儿治疗的总有效率83.9%(26/31)显著高于传统组73.3%(22/30),差异有统计学意义(P<0.05),见表4。
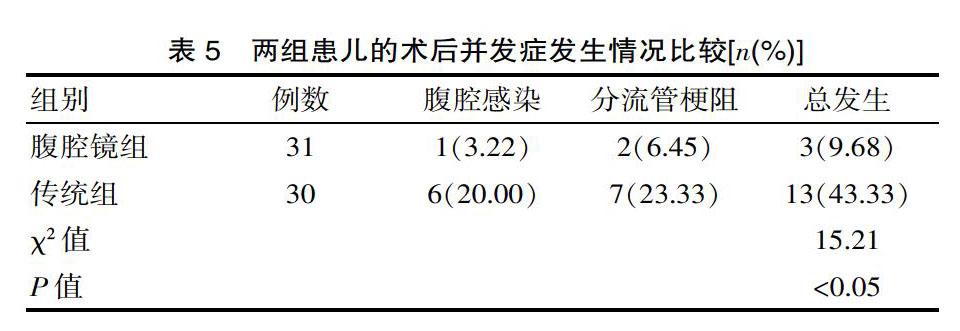
2.5 术后并发症发生情况
腹腔镜组患儿的术后并发症发生率9.7%(3/31)显著低于传统组43.3%(13/30),差异有统计学意义(P<0.05),见表5。
3 讨论
在神经外科,脑积水较为常见,对小儿脑部发育造成了严重的不良影响,极易造成小儿脑功能障碍。由于脑脊液在其吸收、循环障碍等作用下积聚,进而对脑室进行扩张,促进头颅的增大、颅内压的增高,损伤脑功能,因此会对小儿身体、智力发育造成严重的不良影响,造成患儿生活质量的降低。和成人相比,小儿脑积水具有较为复杂的发病机制,通常情况下分为外伤性、炎症性、先天性。而和成人相比,小儿脑积水具有一致的病理损伤机制,即过多的脑脊液在脑室系统聚集,压迫、牵拉脑组织,造成脑组织水肿、缺血,破坏血脑屏障,进而促进一系列神经功能变化的发生[5]。分流术通过对过多的脑脊液进行分流,促进颅内压的降低、脑室周围间质水肿及脑组织损害的减轻,将脑室形态、脑功能恢复过来。传统脑室-腹腔分流术促进了剖腹手术创伤的增加,极易引发感染或分流管堵塞,促进并发症的加重。而腹腔镜下脑室-腹腔分流术是现阶段临床治疗小儿脑积水过程中通常采用的方法,具有较小的创伤,对腹腔具有较少的干扰,能够促进腹腔黏连的减少,术后具有隐蔽的瘢痕,患儿具有较小的痛苦、较快的恢复速度等[6]。
相关医学研究表明[7-8],在小儿脑积水的治疗中,和传统脑室-腹腔分流术相比,腹腔镜下脑室-腹腔分流术更能有效缩短患儿的手术时间、术后排气时间,对手术前后双侧脑室额角差值无显著影响,同时还更能有效提升患儿的治疗总有效率(83.8%vs74.2%),以此认为腹腔镜下脑室-腹腔分流术能够对小儿脑积水患儿的术后临床症状进行有效改善,促进患儿双侧脑室额角宽度的缩小,进而促进患儿脑室的缩小、额角间质水肿的减轻。该研究结果表明,腹腔镜组患儿的手术时间、术后排气时间均显著短于传统组(P<0.05),治疗的总有效率83.9%(26/31)显著高于传统组73.3%(22/30)(P<0.05),术后并发症发生率9.7%(3/31)显著低于传统组43.3%(13/30)(P<0.05),和上述相关医学研究结果一致,发生这一现象的原因为脑积水会促进患儿脑组织顺应性的降低,使压力梯度形成于脑室和皮质之间,损害脑室周围白质纤维,对患儿智力造成严重的不良影响。腹腔镜下脑室-腹腔分流术中以较慢的速度将脑脊液释放出来,将脑组织碎片排出,能够促进压力梯度的降低、颅内压损害脑组织、脑室周围白质纤维程度的减轻、智力损伤的降低,从而促进患儿生活能力的提升。
综上所述,腹腔镜下脑室-腹腔分流术治疗小儿脑积水的疗效及安全性较传统脑室-腹腔分流术高。
[参考文献]
[1] 王军,张俊鑫.研究腹腔镜辅助下脑室-腹腔分流术治疗小儿脑积水的效果[J].中国现代药物应用,2018,12(17):18-20.
[2] 史航宇,王涛.腹腔镜辅助下脑室-腹腔分流术治疗小儿脑积水效果分析[J].中国医学前沿杂志:电子版,2017,9(8):138-140.
[3] 张海泉,王志勇,敖祥生,等.脑室-腹腔分流术治疗小儿脑积水[J].中国临床神经外科杂志,2017,22(1):34-35.
[4] 刘洪涛,王琼,朱龙柏.小儿脑积水脑室-腹腔分流术后并发症研究[J].现代仪器与医疗,2016,22(4):38-40.
[5] 马俊,马志明,邹志浩, 等.腹腔镜下脑室-腹腔分流术治疗小儿脑积水的疗效及安全性分析[J].神经损伤与功能重建,2019,14(2):76-78,90.
[6] 庄博.腹腔镜下脑室-腹腔分流术治疗小儿脑积水的疗效观察[J].中国实用神经疾病,2017,20(19):33-35.
[7] 刘岱,杨虎银.高压氧对重型颅脑损伤患者血清炎性因子、氧化应激、内皮素及颅内压的影响[J].海南医学院学报,2017,23(5):651.
[8] 馬超群,杨旸,袁玉会,等.腹腔镜辅助下脑室腹腔分流术治疗脑积水的体会[J].中国医科大学学报,2018,58(2):183-184.
(收稿日期:2020-02-05)
