产程发热与宫内感染的临床分析
2020-06-10刘珍珍
刘珍珍
云南联顿妇产医院产科,云南昆明 650000
产时发热是分娩期常见的症状,发热原因较为复杂,如产时脱水、硬膜外镇痛、体力消耗、宫内感染等因素都有可能会导致产妇出现发热的症状, 不同原因引起的发热症状会造成不同的预后,治疗方法也不同[1]。 如由脱水、硬膜外镇痛、体力消耗等因素引起的发热,在产妇终止妊娠后体温随之就会恢复正常, 给予产妇适当的补充水分或者增加散热治疗即可[2]。 不同于体力消耗等因素引起的发热, 因宫内感染引起的发热则会对产妇造成一定的负面影响。 有研究表明[3],宫内感染和母体产褥期感染率、新生儿的脑损伤风险率存在一定的联系, 产妇子宫收缩功能可见明显异常, 有很大的几率会导致产妇远期神经系统发育不良,增加难产、产后出血、剖宫产的风险几率,对产妇、新生儿、产妇家庭都造成负面的影响,若不及时地采取有效的方式进行控制, 甚至会对产妇的生命安全造成威胁。 区分普通的产时发热和因宫内感染而引起的发热,根据产妇和胎儿的情况,及时采取相关的措施终止妊娠对于产妇和胎儿的生命安全的保证具有重要的意义,能有效避免不良的结局[4]。 该文以该院2018年1—12月期间收治的产程发热患者124 例为例, 分析探讨产时发热和宫内感染的区别,为临床鉴别提供参考依据,现报道如下。
1 对象与方法
1.1 研究对象
选择该院收治的产程中发热患者124 例作为研究对象,对所有患者的临床诊治资料进行回顾性分析,按照宫内是否感染的标准将发热患者分为两组。 研究组62 例,年龄21~35 岁,平均年龄(28.34±2.12)岁。对照组62 例,年龄21~35 岁,平均年龄(28.44±2.02)岁。宫内感染的评价指标:以《中华妇产科学》为参考依据,若患者满足体温≥37.5℃,并伴有持续性上升的迹象、羊水有明显的臭味、触压子宫时有明显的压痛感、 胎心率>160 次/min、 产妇心率>100 次/min、C 反应蛋白(CRP)指数>8 mg/L、中性粒细胞分数(GR)>0.85、末梢血白细胞计数(WBC)>15×109/L,并有持续性上升的趋势任意3 项指标即可判断为宫内感染。排除标准:在产前48 h 产前检查中检查出其他感染的产妇;患有甲状腺功能亢进症的产妇;近期使用相关药物治疗的产妇。 两组一般资料差异无统计学意义(P>0.05)。具有可比性。所有患者均自愿参与该研究。该院伦理委员会对该研究完全知情,并批准研究。
1.2 方法
1.2.1 分析方法对所有患者的临床诊治资料和一般资料进行回顾性分析, 整理两组患者的一般资料和临床诊治资料,比较两组患者资料的差异,将存在明显差异的分项列表分析。
1.2.2 检测方法外周血IL-6 及IL-8 检测方法:在产妇入院的时候和产时过程中分别取5 mL 的外周血, 以3 000 r/min的速度常规离心15 min,分离血清,取血清留用,置于-20℃以下低温冰箱静置20 min,采用Quantikine IL-6、IL-8 定量试剂盒(美国R&D Systems,lnc)测试细胞因子,分析产妇的IL-6、IL-8 水平。
1.3 观察指标
观察两组患者一般资料和临床诊治资料的差异,主要观察BIM(体质指数)、胎心率、WBC、CRP、外周血IL-8、外周血IL-8 指标的差异。观察两组产妇的产时相关资料,统计两组产妇胎膜早破的发生几率,羊水粪染的发生几率。
1.4 统计方法
使用SPSS 20.0 统计学软件分析数据,计量资料采用(±s)表示,进行t 检验;计数资料采用频数和百分比(%)表示,进行χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 两组诊治资料
比较两组诊治资料, 研究组患者的BIM 指数、WBC明显低于对照组,研究组胎心率、CRP、外周血IL-8、外周血IL-6 指数明显高于对照组, 差异有统计学意义 (P<0.05)。 见表1。
2.2 两组产时资料分析
研究组产妇胎膜早破发生例数为55 例,胎膜早破发生几率为89%,对照组产妇胎膜早破例数为2 例,发生几率为3%,差异有统计学意义(χ2=148.873,P=0.001 <0.05)。研究组产妇羊水粪染发生例数为24 例, 发生几率为39%,对照组产妇羊水粪染发生例数为4 例,发生几率为6%,经过统计学分析,差异有统计学意义(χ2=33.683,P=0.001 <0.05)。
3 讨论
产时发热宫内感染是分娩期常见的症状, 是导致孕产妇、围生儿病死率升高的重要影响因素[5]。 宫内感染的产妇常见明显的子宫收缩功能异常症状, 若不能及时地终止妊娠将会导致胎儿窘迫、 羊水污染, 新生儿出现窒息、肺炎、脓毒血症、发热等症状,增加产妇产后大出血、产褥几率[6-8]。 在临床上,若是产妇不能在短时间内进行正常的经阴道分娩, 就需要立即为产妇安排剖宫产的方式终止妊娠, 若不及时地进行处理将会对母婴都造成严重的伤害。临床上对由宫内感染而引起的产时发热给予了充分的重视,但是由宫内感染而引起的产时发热和由体力消耗、脱水等因素引起的发热区分的方法却并不理想[9]。宫内感染引发产时发热的产妇在终止妊娠后体温也会随之下降,术后培养、病理分析的结果不如人意,判断宫内感染缺乏足够的证据。 目前临床上诊断宫内感染的正确性较差,病理符合率较低,研究有效的方法判断产妇宫内感染的症状具有重要的意义[10]。
表1 两组诊治资料比较(±s)Table 1 Comparison of diagnosis and treatment data between two groups(±s)
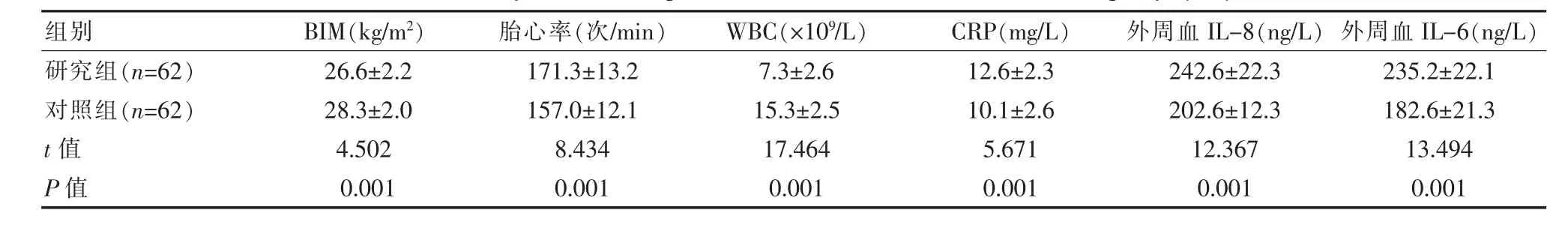
表1 两组诊治资料比较(±s)Table 1 Comparison of diagnosis and treatment data between two groups(±s)
组别BIM(kg/m2)胎心率(次/min)WBC(×109/L)CRP(mg/L)外周血IL-8(ng/L) 外周血IL-6(ng/L)研究组(n=62)对照组(n=62)t 值P 值26.6±2.2 28.3±2.0 4.502 0.001 171.3±13.2 157.0±12.1 8.434 0.001 7.3±2.6 15.3±2.5 17.464 0.001 12.6±2.3 10.1±2.6 5.671 0.001 242.6±22.3 202.6±12.3 12.367 0.001 235.2±22.1 182.6±21.3 13.494 0.001
如该文研究所示, 该文以该院收治的产妇为研究对象,对产时发热宫内感染的特点进行了比较分析。 在一般资料和临床诊治资料比较中, 研究组患者的BIM 指数、WBC 指数依次为(26.6±2.2)kg/m2、(7.3±2.6)×109/L,对照组BIM 指数、WBC 指数 依次为 (28.3±2.0)kg/m2、(15.3±2.5)×109/L,研究组明显低于对照组,研究组胎心率、CRP依次为(171.3±13.2)次/min、(12.6±2.3)次/min,对照组胎心率、CRP 依次为(157.0±12.1)次/min、(10.1±2.6)mg/L,研究组明显高于对照组(P<0.05),证明胎膜早破和羊水粪染则可能是产妇产时发热宫内感染的原因, 对这些相关因素需要给予充分的重视。在李佳宁等[14]研究者的研究中非宫内感染者患者的BIM 指数、WBC 指数依次为(26.6±2.2)kg/m2、(7.3±2.6)×109/L, 对 照 组BIM 指 数、WBC 指 数 依 次 为(28.6±3.4)kg/m2、(15.5±4.4)×109/L、宫内感染者BIM 指数、WBC 指数依次为(27.2±2.9)kg/m2、(17.8±4.0)次/min,非宫内感染者明显低于宫内感染者, 非宫内感染者患者胎心率、CRP 依次为(152.24±11.35)次/min、(18.9±2.3)mg/L,对照组胎心率、CRP 依次为 (154.40±11.35) 次/min、(26.0±3.3)mg/L,非宫内感染组明显高于宫内感染组,和该文研究相似,证明宫内感染患者的BIM 指数、WBC 指数、胎心率、CRP、外周血IL-8 可能和单纯性的产程发热产妇存在差异, 能作为单纯性的产程发热和宫内感染鉴别诊断的指标,这与吴芳英等[11]研究者的研究结果存在一定的统一性。胎膜早破和宫内感染的联系以往已有研究表明等[12]研究者发现宫内感染的产妇较普通产时发热的产妇具有更高的胎膜早破发生几率, 认为胎膜的完整性对感染有着重要的预防作用。 而羊水粪染的作用机制目前尚未有明确定论,但正如该研究所示,仍和宫内感染存在相关性。
有研究表明[13],CRP、WBC 在产时发热宫内感染患者和单纯性发热患者中存在明显的差异,WBC、CRP 对绒毛膜羊膜炎的预测具有较高的特异性和灵敏性, 在早期的感染阶段IL-6 具有较好的敏感性, 和CRP、TNF 等常用的指标相比,在产妇宫内感染的前期,IL-6 的敏感性能高达89%,其阴性预测值可高达91%;和IL-6 相比,IL-8 的诊断价值则多在明确感染、 血培养阳性新生儿的检测中体现。 IL-6 存在于羊水中,有研究发现,当产妇宫内感染时可明显增高,IL-8 在同样的情况下也会同样的增高,因此, 这两者的特异性和敏感性可作为宫内感染的相关指标。 后又有相关研究表明,IL-6、IL-8 和羊膜腔感染存在密切的联系, 脐带血中IL-6、IL-8 的特异性最高可至90%,但因脐带血检测有明显的局限性,而羊水检测也会存在明显的阴道细菌污染, 因此该文采用的是外周血的检测方式。
随着产妇妊娠后血容量的增加, 产妇体内的WBC、CRP 也会呈现出明显的生理性增高。这在李佳宁等[14]研究者的研究中也得到了充分的表明,研究者表示,随着产妇妊娠后血容量的增加,产妇体内的WBC 数量可出现明显的生理性的增高, 其中又以CD64 数量的增多最为明显,根据既往的相关研究表示[15],WBC、CRP 在绒毛膜羊膜炎的特异性和灵敏度的测试上,其特异性分别可为85.73%、76.08%,具有较高的特异性,但不可忽视的是,两者的灵敏性为59.86%,48.35%,虽然在目前的相关诊断标准中具有一定的优势,能作为宫内感染的判断标准,但是在客观上还有很大的进步空间, 寻求具有更高的灵敏性和特异性的诊断指标是今后的宫内感染诊断的研究方向。
综上所述, 胎膜早破和羊水粪染可能是产妇产时发热宫内感染发生的原因, 和宫内感染存的发生情况存在密切的联系, 而宫内感染产妇和单纯性的产程发热产妇在BIM 指数、WBC 指数、胎心率、CRP、外周血IL-8 方面存在明显差异,这些指标可作为临床诊断与鉴别的标准,在判断产妇的发热症状是否和宫内感染存在相关性时可以结合上述指标进行判断,但寻求灵敏性更高、特异性更高的诊断指标仍有迫切的现实意义。
