33 例非免疫性胎儿水肿临床特征及转归
2020-06-06王思璐谢晓恬刘江勤
周 鸣 王思璐 张 蓉 谢晓恬 刘江勤
1.同济大学附属第一妇婴保健院新生儿科(上海 201204);2.同济大学附属同济医院儿科(上海 200065);3.复旦大学附属儿科医院新生儿科(上海 200433)
典型胎儿水肿定义为:胎儿至少2个不同部位(包括组织、浆液腔)中液体的异常积累,主要包括胸腔积液、腹腔积液、心包积液及皮肤水肿(皮肤厚度>5 mm),部分还伴有羊水过多或胎盘增厚[1-3]。仅出现1个部位的浆膜腔积液,是为非典型胎儿水肿[4]。胎儿水肿分为免疫性胎儿水肿(immune hydrops fetalis,IHF)和非免疫性胎儿水肿(non-immune hydrops fetalis,NIHF)。近年来,随着抗D 免疫球蛋白疗法、宫内贫血的诊断及宫内输血技术等IHF 防治技术的推广应用,IHF 发生率显著减少,NIHF 所占比例随之明显上升,约占76%~90%,发生率约为1/1 500~3/10 000,多发生于孕早期和孕中期[1-2,5-9]。NIHF临床发病率低,且病因复杂,预后较差,存活率仅为20%~48%[7,10-11]。现回顾分析33例NIHF新生儿的临床资料,统计分析NIHF相关高危因素和临床特点,以及宫内干预与产房内复苏和疗效转归等特征。
1 对象与方法
1.1 研究对象
选取2014年1月至2016年12月在同济大学附属第一妇婴保健院东院分娩并诊断的NIHF患儿作为研究对象。研究对象纳入标准:活产新生儿,宫内已明确诊断为胎儿水肿,包括典型和非典型水肿;同时在胎儿期对母亲血型及血型抗体进行检查,排除免疫性水肿;胎儿期B超排除明显畸形。
入选研究对象根据疗效转归分为死亡组和治愈组;根据产时复苏是否需要气管插管分为插管组和未插管组。
1.2 方法
1.2.1 资料采集 设计NIHF病例统计表,收集孕母和新生儿相关临床资料,包括①新生儿一般资料:出生体质量、性别、胎龄;②母亲围生期资料:母亲年龄、胎次、产次、受孕方式、孕产妇并发症,孕期宫内干预史,羊水胎儿染色体核型分析,产前超声检查;③出生情况:分娩方式、Apgar评分、宫内窘迫情况、羊水、胎盘、脐带情况;④疗效与转归:治愈、死亡等临床资料。
1.2.2 宫内干预方法与指征 ①胸水抽吸术或胸腔羊膜腔分流术:以大量胸腔积液为主要表现、产前高度怀疑先天性乳糜胸、胸腔穿刺抽液后积液再次快速增加的胎儿。②羊水减量术:伴有羊水过多的患儿。③胎儿宫内输血术[12]:大脑中动脉血流收缩期峰值流速(middle cerebral artery-peak systolic velocity,MCAPSV)>1.5中位倍数(multiples of the median,MoM)、怀疑宫内贫血相关水肿胎儿,在先行完成备血情况下,行胎儿脐静脉穿刺术查胎儿血红蛋白及红细胞压积,在明确宫内贫血时行胎儿宫内输血术。
1.2.3 疗效转归 转归指的是存活或死亡。存活定义为出院时存活;死亡定义为在院期间死亡,或需要生命支持,包括呼吸支持和静脉营养,但放弃治疗自动出院,经电话回访确认死亡。
1.3 统计学分析
采用SPSS 21.0统计软件进行数据分析。正态分布的计量资料采用均数±标准差表示,组间比较采用两独立样本t检验;非正态分布的计量资料采用中位数(四分位数间距)表示,组间比较采用Wilcoxon秩和检验。计数资料以百分比表示,组间比较采用Fisher 精确概率法检验。采用logistic 回归分析NIHF疾病转归的影响因素以及需产时复苏的影响因素。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
产前确诊为NIHF共33例,其中转院至儿童专科医院12例。33例患儿中,母亲为初产妇11例(33.3%),经产妇22例(66.7%),其中5例既往有胎儿水肿引产史。33例患儿中位胎龄33.4周(31.2~35.1周),男16例、女17例,出生体质量(2 714±712)g。典型胎儿水肿22例,非典型胎儿水肿11例。分析孕母和胎儿基本资料、水肿分布、分娩情况,以及复苏和最终疗效等临床特征发现,腹腔积液在典型胎儿水肿与非典型胎儿水肿中的发生率分别为86.4%(19/22)和18.2%(2/11),差异有统计学意义(精确概率法,P<0.001)。其余因素比较,差异均无统计学意义(t=0.423~0.842,P均>0.05)。
在确诊的33例NIHF中,存活13例(39.4%)。死亡20例,无自动出院放弃治疗者。
2.2 影响NIHF转归的因素
死亡组出生体质量、1分钟以及5分钟Apgar评分低于治愈组,差异均有统计学意义(P<0.05)。见表1。Logistic 回归分析显示,1 分钟 Apgar 评分是NIHF 疾病转归的危险因素(OR=1.745,95%CI:1.20~2.53),评分越低,死亡率越高。
2.3 新生儿产时窒息和需要复苏干预的影响因素
插管组与未插管组之间母孕期合并症发生率和宫内干预率的差异有统计学意义(P<0.05)。见表2。进一步建立多元logistic 回归模型显示,进行宫内干预是导致需产时复苏的独立危险因素(OR=15.30,95%CI:2.46~95.19,P=0.003)。
3 讨论
胎儿水肿是一种较为少见的疾病,病因复杂,存活率低。近二十年来随着免疫性溶血引起胎儿水肿的管理逐步完善,NIHF 成为产科和新生儿科管理的巨大挑战,本组33例NIHF新生儿存活率仅为39.4%。
超声检查是确定胎儿水肿的首选方法,评估包括对胎儿、脐带和胎盘异常的调查以及羊水量的估计[6]。本研究提示,典型胎儿水肿的主要水肿部位为胸腔和腹腔为主的多部位积液,而非典型胎儿水肿的主要部位是胸腔积液,较少出现腹腔积液。相关研究显示,胎儿水肿的发展可能呈渐进式,胎龄和多个部位水肿是NIHF 死亡最重要的预测因素[13]。因此,需对胎儿水肿孕妇进行多次超声检查,以了解水肿情况及部位的变化,为临床治疗NIHF提供指导。

表1 影响NIHF转归单因素分析
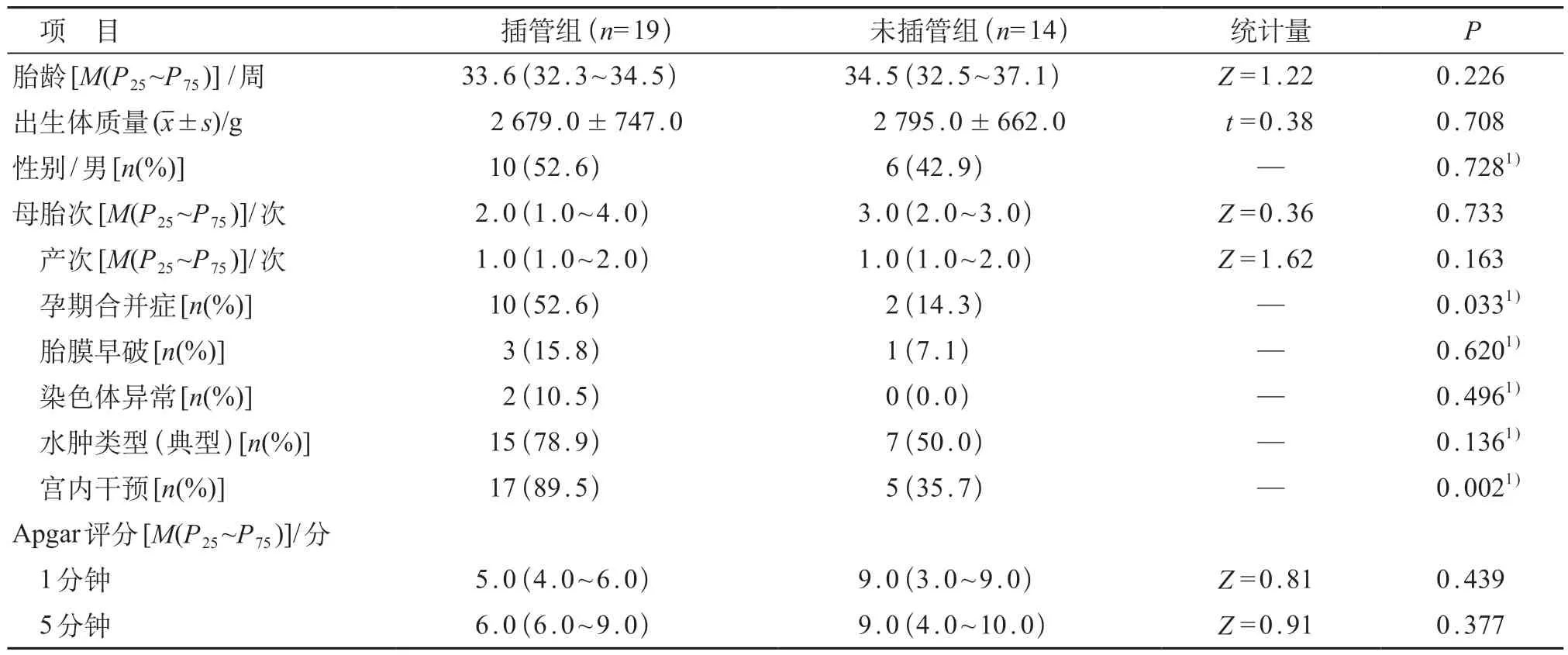
表2 影响新生儿产时复苏单因素分析
本研究提示,影响NIHF 转归的因素包括①出生体质量:出生体质量越低,死亡率越高;②Apgar 评分:评分越低,死亡率越高[1,8,14]。回归分析显示,1分钟Apgar 评分是影响胎儿存活的主要因素。由于1 分钟Apgar 评分反映婴儿分娩时离开母体的状况,这说明非免疫胎儿水肿能否存活的主要因素与胎儿离开母体能否独立维持呼吸与循环有关[15]。
本研究提示,在NIHF 胎儿出生后,导致Apgar评分低和需要复苏的影响因素包括母孕期并发症情况和是否进行宫内干预。而在国内,孕期进行宫内干预已普遍开展。本研究中,主要的宫内干预方法包括胸腔羊膜腔分流术或胸水抽吸术、羊水减量术以及宫内输血术。研究显示,进行宫内干预占总妊娠数的66.7%,由于需要宫内干预的胎儿通常有明显的羊水增多、胸腔积液影响肺发育,以及可能因为贫血需要宫内输血,产时需要气管插管以及复苏的风险显著增加;孕期对胎儿进行宫内干预有助于提高NIHF 胎儿的存活率[6-7,11]。本队列存活者宫内干预的比例高于死亡组,统计上没有显著性差异可能是样本量偏少的原因,与国外文献报道一致。本文中的宫内干预以胸腔羊膜腔分流术或胸水抽吸术最常用。因胸腔积液量多时除了在胎儿期需要进行宫内干预外,通常在出生时会引起肺部扩张受限,导致出生时需要复苏,因此本研究发现宫内干预是导致NIHF新生儿需要进行产时复苏的危险因素。
综上所述,在提高出生体质量之外,选择合适有效的宫内干预术,是挽救胎儿水肿的有效措施。若在孕早期发现的胎儿水肿,伴有严重染色体异常等情况应尽早终止妊娠;同时一经诊断NIHF 需尽早转诊至母胎医学中心进行评估。孕期进行宫内干预和分娩时需要复苏是影响NIHF 结局的相关因素,但仍需大样本、多中心临床研究进一步证实。
