肺腺癌临床病理特征与淋巴结转移关系
2020-06-02张钰英
张钰英 程 庸 孙 红 谷 玉 邢 磊
华北理工大学 河北唐山 063210;①南昌大学
肺腺癌(ADC)是非小细胞肺癌(NSCLC)的一种亚型,在所有类型中最为常见,约占肺癌的40%[1]。尽管近几十年来癌症治疗取得了一定的进展,但ADC 患者的预后仍不容乐观,总体生存率低于15%[2]。而导致生存率低的一个重要原因是患者在确诊时已出现淋巴结转移或远处器官转移[3]。NSCLC 发生转移的主要途径之一即为淋巴结转移,同时淋巴结转移也是术后转移和复发的重要因素[4]。淋巴结转移的发生往往预示病情严重,相关报道发现即使在肿瘤发病早期(I期)也存在约11%淋巴结转移情况[5]。然而,目前临床上对于微小肺癌是否行淋巴结清扫存在争议,本研究旨在通过对患者一般临床资料及病理资料的分析,探讨预测ADC 淋巴结转移的可能因素,为临床医生决定治疗方案提供理论依据。
1 对象与方法
1.1 研究对象 收集2017年8月~2018年8月在华北理工大学附属医院胸外科经手术切除+系统淋巴结清扫或采样患者101例,均经病理确诊为ADC。男51例,女50例。年龄33~81岁,平均(60.96±9.60)岁。有吸烟史45例,无吸烟史56例。肿瘤平均直径(3.39±1.99)c m ,其中<3c m 58例,>3c m 43 例。病理分型:浸润性腺癌(IAC)87例,原位腺癌(AIS)9例,微浸润腺癌(MIA)5 例。行胸腔镜术94例,开胸术7例。行系统淋巴结清扫88例,淋巴结采样13例。术后经病理证实有邻近组织侵犯40例,其中26例侵犯部位主要集中于胸膜;无侵犯61例。
1.2 研究方法 患者均术前行胸部CT 扫描,肿瘤直径判定通过2名影像科专科医生在薄层CT 横断位像上进行肿块最大直径测量;病理组织结构由病理科2名医生经显微镜下观察判定,并根据2011年国际肺癌研究协会/美国胸科学会/欧洲呼吸学会病理分类病理亚型进行分型为:AIS、MIA、IAC。同时根据美国国家综合癌症网络(NCCN)临床实践指南NSCLC(2019.V3)中TNM 分期针对T 分期制定的肿瘤侵犯邻近组织结构为依据,结合病理确诊的肿瘤侵犯结构进行遴选。
1.3 统计学方法 采用SPSS 20.0软件进行统计,计数资料采用Pearson卡方检验或Fisher精确检验,计量资料以(x±s)表示。采用二元Logistic回归分析进行多因素分析,P <0.05为差异具有统计学意义。
2 结果
2.1 ADC临床资料与淋巴结转移关系 肿瘤直径、肿瘤侵犯邻近组织、病理类型与淋巴结转移显著相关(P <0.05);而性别、年龄、吸烟史及肿瘤部位均与淋巴结转移无关(P >0.05),见表1。
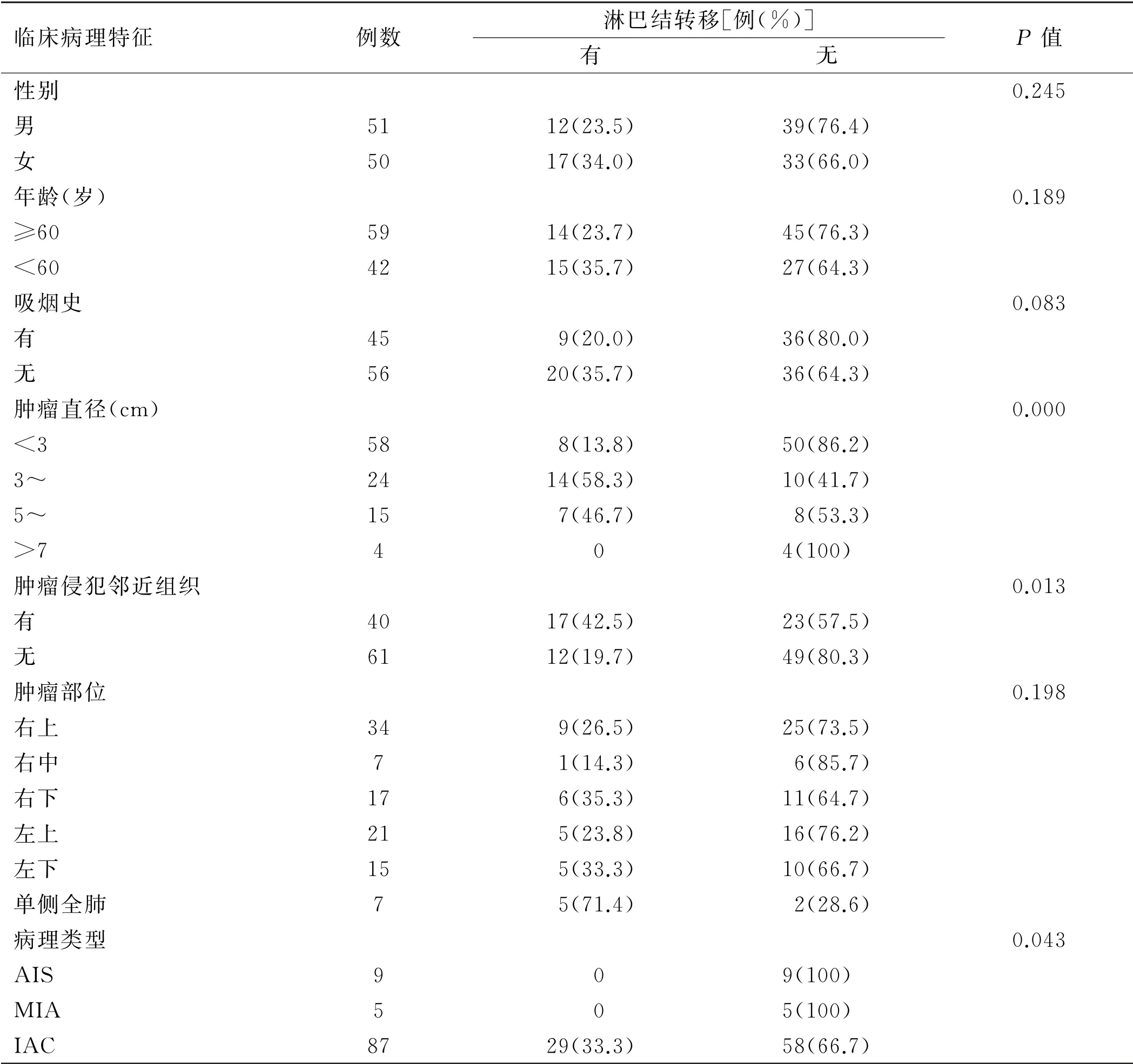
表1 101例ADC患者临床资料与淋巴结转移关系
2.2 ADC 淋巴结转移多因素分析 将吸烟史、肿瘤直径、肿瘤侵犯邻近组织等进行多因素分析,由于在病理类型中,AIS及MIA 无淋巴结转移,不予以代入计算。发现肿瘤侵犯邻近组织为影响ADC 淋巴结转移的独立危险因素,见表2。
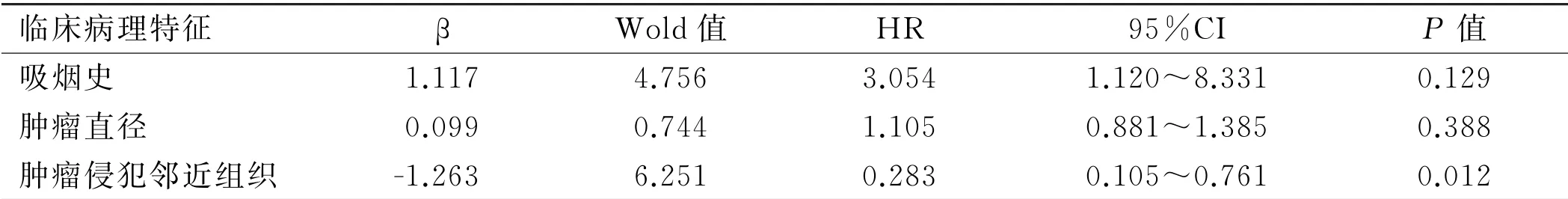
表2 ADC淋巴结转移的多因素Logistic分析
3 讨论
随着胸部CT 用于肺癌的诊断及早期肺癌的筛查,肺癌的检出率较以往明显增加,进而,肺癌的手术切除率也明显增加。一直以来,肺叶切除加系统淋巴结清扫视为肺癌的一种标准手术方法,即使是在病理分期为IA 期时也是如此[6]。但是,最近对于早期肺癌是否行淋巴结清扫或采样成了争议的焦点。有部分研究者认为如果ADC 患者的肿瘤直径在1c m 以下,淋巴结转移发生率极低,则无需进行系统性淋巴结清扫[7-8]。Shigeki Suzuki[9]曾对3735 名肺癌患者进行研究,发现以磨玻璃(GGO)占主导地位的肺癌超过3c m 以上,病理均证实无淋巴结转移,无复发,且预后良好;并且系统性淋巴结清扫会导致并发症高发[10-11]。2011年,国际肺癌研究学会、美国胸科协会及欧洲呼吸学会(IASL/ATS/ERS)提出了新的肺癌分类,他们加入了AIS和MIA 两个新概念;删去了支气管肺泡腺癌(BAC)这一旧概念,IAC 按优势亚型进一步分类[12]。这三组间的主要差异就在于侵入性成分的大小或比例。肿瘤的直径大小在协助临床医师进行决策的作用显然被增大了。本研究中我们根据肿瘤直径分为≤3c m、3~5c m、5~7c m、>7c m 四组,各组淋巴结转移率分别为13.8%、58.3%、46.7%、0;肿瘤直径与淋巴结转移之间存在极显著相关性,差异有统计学意义(P =0.000),这与此前研究报道结论一致[4]。但是,在进一步的多因素分析中,肿瘤直径与淋巴结转移无关(P >0.05)。同时,我们针对T1期患者进行分层,将≤3c m 组细分为直径≤1c m,直径1~2c m,直径≤3c m三组,各组淋巴结转移率分别为0,10%,8.7%,由于转移淋巴结例数过少,未进行统计分析。值得注意的是,我们在肿瘤直径≤1c m的4例患者中 发现2例出现淋巴结转移,均存在心包侵犯,为T3期。
肿瘤侵犯邻近组织的部位可以决定肿瘤的T 分期,也被证实与淋巴结转移相关。黄明城[13]研究中提示胸膜累及后出现淋巴结转移率为35.8%,且与其存在显著相关性(P <0.05)。Chen C 的研究中发现胸膜、血管侵袭是最常见的侵犯部位,是ADC 淋巴结转移的独立危险因素(P <0.05)[7]。本研究中肿瘤侵犯邻近组织与淋巴结转移存在相关性(P <0.05),并且是淋巴结转移的独立危险因素(P<0.05),侵犯部位最常见于胸膜26例(65%),但胸膜转移与淋巴结转移无相关性(P >0.05);血管及软骨累及各6例(15%),其他可见神经累及4例(10%),心包累及4例(10%)。
继2011年IASL/ATS/ERS对ADC 重新分类后,越来越多的研究聚焦在了各种腺癌亚型上。李予林[14]曾对AIS(246 例)和 MIA(243例)进行分析,均未发现淋巴结转移,本研究也未发现AIS与MIA 伴随淋巴结转移。杜海磊[15]对IAC的五种亚型(每组24例)进行分析,显示微乳头状为主型与淋巴结转移相关(P <0.05)。黄明城[13]在对直径≤3c m 的ADC亚型与淋巴结转移的报道中证实,以实体状及微乳头状为主型伴随淋巴结转移明显高于其他类型(P <0.05)。可见微乳头状为主型与淋巴结转移相关性大,可能是与其特殊结构相关。本组研究发现ADC 亚型与淋巴结转移存在相关性(P <0.05),即浸润性与淋巴结转移成正比。继续分析IAC 的亚型与淋巴结转移发现并无相关性(P >0.05),究其原因可能是本研究获取样本时并未限定病例均衡性及肿瘤直径范围,需继续增加样本量。而本组ACI 35例(40.2%),LEP32例(36.8%),PAP 11例(12.6%),SOL 7 例(8%),MIP 2 例(2.3%);其发生率与国内外研究并不一致,如Motoi N[16]的报道中提示北美人群主要以乳头状为主型多发。综上可见,AIS与MIA 无淋巴结转移预示着良好的预后,有研究显示如果病变完全切除,AIS/MIA 将有近乎100%的无病生存[12,17]。而IAC 的不同病理亚型在各研究中对淋巴结的预测虽有差异,但总体以微乳头状为主型与淋巴结转移相关性大。而IAC 各亚型的发生率可能与不同地区或人种有关。
综上所述,本研究发现在ADC 中肿瘤直径、病理类型及肿瘤侵犯邻近组织可能是淋巴结转移的预测因子。其中肿瘤直径的大小并不能作为术中是否行淋巴结清扫或采样的依据,因为即使直径≤1c m 也存在淋巴结转移可能,临床医师应综合判断。
