2型糖尿病患者颈动脉中层内膜厚度与hs-CRP、UAER的相关性
2020-05-24谢军孙媛媛余其贵
谢军 孙媛媛 余其贵
国内2 型糖尿病(Type 2 Diabetes Mellitus,T2DM)患病基数巨大,各类T2DM 所致相关并发症亦呈增长趋势进展。据调查[1],心血管病变因素死亡的T2DM 患者最高,动脉粥样硬化(Atherosclerosis,AS)则是糖尿病患者心脑血管疾病进展核心因素。研究认为[2],T2DM 患者颈动脉中层内膜厚度(Carotid Intima-MediaThickness,CIMT)增加是发生AS 早期指标。刘培健等[3]认为,尿微量白蛋白属心血管病变高危影响因素之一,亦是心血管事件独立预测指标。研究证实[4],T2DM 与AS 病变进展中均有慢性炎症反应,C 反应蛋白(C-reactive Protein,CRP)则是AS 疾病重要标志物之一,但T2DM 患者早期CIMT 增厚过程仅存在低量CRP,故本研究检测超敏C 反应蛋白(Highsensitivity C-reactive protein,hs-CRP)与尿白蛋白排泄率(Urinary albumin excretion rate,UAER),探 析T2DM 患 者CIMT 与hs-CRP、UAER 的 相关性。
1 对象与方法
1.1 对象
收集本院2018年1月至2019年12月收治的T2DM 患 者63例,年龄53~72岁,平均年龄(63.81±6.02)岁,男性41例,女性22例。均检查符合中国2 型糖尿病防治指南(2017年版)诊断标准[5],病程1~17年,平均病程(9.52±4.17)年。纳入标准:①T2DM 确诊[5];②近期(3 个月内)无感染史;③意识清晰,遵医行为良好;④无急性代谢紊乱;⑤近期未服用噻唑烷二酮类药物;⑥所有患者及家属均已签署知情同意书。排除标准:①合并心衰;②肝、肾功能障碍;③伴免疫系统疾病;④甲状腺疾病;⑤恶性肿瘤;⑥高血压;⑦吸烟、醺酒史;⑧糖尿病引发肾病、神经病变、视网膜病变等;⑨心绞痛、心肌梗死病史。本实验通过医院伦理委员会批准同意。
1.2 方法
1.2.1 CIMT 检测
采用LOGIQ500 型彩色多普勒超声诊断仪(美国GE),患者垫高肩部,颈部呈后仰状,伸展暴露颈部,以线振型探头,频率调控8.2~10.0 MHz,测定左右两侧CIMT,测量点选择颈总动脉、交叉部及颈内外动脉,均扫描交叉膨大点、近心1 cm 点、远心1 cm 点,双侧颈动脉监测12 个点,取左右CIMT 均值为检出结果。参考《中国高血压防治指南》定义的动脉粥样硬化靶器官损害标准[6],将T2DM 患者分为正常组(CIMT≤0.9 mm),增 厚组(CIMT0.9~1.2 mm),斑 块 组(CIMT>1.2 mm)。
1.2.2 资料收集
整理患者年龄、性别、T2DM 病程、身高、体重、腰围、臀围,计算体重指数(Body Mass Index,BMI)与腰臀比(Waist hip ratio,WHR)。
1.2.3 指标检测
监测患者收缩压(Systolic Blood Pressure,SBP)、舒张压(Diastolic blood pressure,DBP)。取T2DM 患者外周静脉血(空腹)5 mL,采用COBAS 800 型全自动生化检测仪检测总胆固醇(Total cholesterol,TC)、甘油三酯(Triglyceride,TG)、高密度脂蛋白胆固醇(High density lipoprotein-cholesterol,HDL-C)、低密度脂蛋白胆固醇(Low density lipoprotein-cholesterol,LDL-C)、空腹血糖(Fasting blood glucose,FPG)、血 肌酐(Serum creatinine,SCr)、空腹胰岛素(Fasting insulin,FINS);采用高效液相色谱分析法检测糖化血红蛋白(Glycohemoglobin A1c,HbA1c);酶联免疫吸附法检测超敏C 反应蛋白(Highsensitivity C-reactive protein,hs-CRP);患者口服葡萄糖2 h,取外周静脉血2 mL 检测餐后2 h 血糖(2hPostprandial blood glucose,2hPG);取3 h 尿液,用免疫比浊法检测尿白蛋白排泄率(Urinary albumin excretion rate,UAER。
1.3 统计学方法
采用SPSS 20.0 软件进行数据分析,计数资料以n(%),行χ2检验,计量资料以()表示,呈正态分布,两组间用t检验,多组采用方差分析;相关性分析采用Pearson 法,颈动脉斑块危险影响因素采用Logistic 多因素回归分析,以P<0.05 差异有统计学意义。
2 结果
基于CIMT 测定结果分组,正常组(CIMT≤0.9 mm)18例(图1),增厚组(CIMT0.9~1.2 mm)23例(图2),斑块组(CIMT>1.2 mm)22例(图3)。
2.1 3 组临床资料比较
3 组年龄、性别、BMI、WHR、SBP、DBP、FINS、SCr 比较差异无统计学意义(P>0.05);3 组病程、HbA1c、TC、HDL-C、LDL-C、hs-CRP、UAER 比较差异有统计学意义(P<0.05);斑块组、增厚组FPG、2hPG、TG 均明显高于正常组,差异有统计学意义(P<0.05),表1。
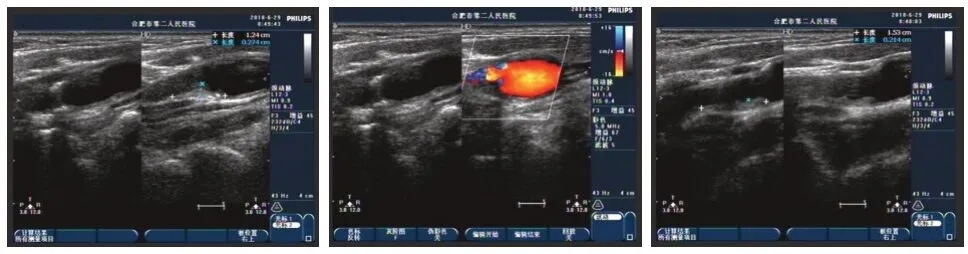
图1 右侧CIMT 0.89 mm,左侧CIMT 0.87 mmFigure1 CIMT 0.89 mm on the right,CIMT 0.87 mm on the left
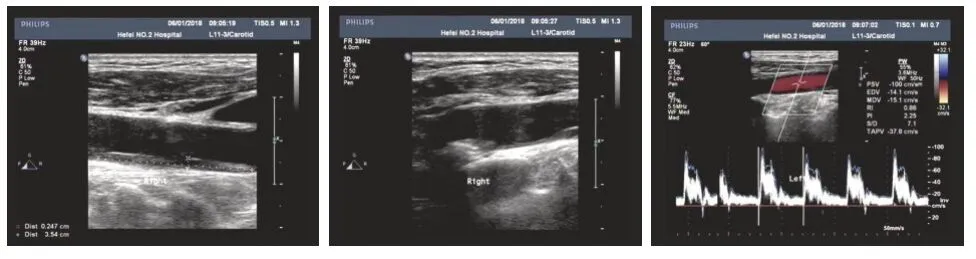
图2 右侧CIMT 1.02 mm,左侧CIMT 1.03 mmFigure2 Right CIMT 1.02 mm,left CIMT 1.03 mm
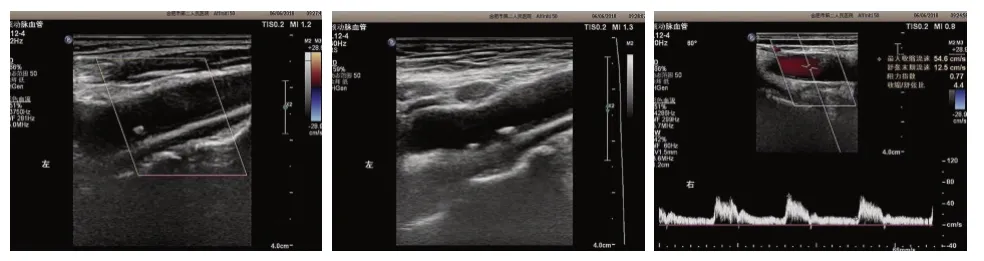
图3 右侧CIMT1.21 mm,左侧CIMT1.40 mmFigure3 Right CIMT1.21 mm,left CIMT1.40 mm
表1 3 组临床资料比较(±s)Table1 Comparison of Clinical Data of 3 Groups(±s)

表1 3 组临床资料比较(±s)Table1 Comparison of Clinical Data of 3 Groups(±s)
注:与正常组比较aP<0.05,与增厚组比较bP<0.05
项目年龄(岁)男/女病程(年)BMI(kg/m2)WHR SBP(mmHg)DBP(mmHg)FPG(mmol/L)2hPG(mmol/L)HbA1c(%)TG(mmol/L)TC(mmol/L)HDL-C(mmol/L)LDL-C(mmol/L)FINS(mIU/L)SCr(mmol/L)hs-CRP(mg/L)UAER(μg/min)正常组(n=18)63.47±6.24 11/7 7.95±4.28 25.73±2.17 0.91±0.06 131.81±13.07 80.16±9.62 8.24±1.86 12.57±1.51 7.36±1.09 1.68±0.52 5.73±1.02 1.51±0.17 2.71±0.31 18.96±5.43 73.46±11.68 2.07±0.85 18.69±6.28增厚组(n=23)63.85±5.72 16/7 9.37±4.05a 25.62±2.05 0.90±0.07 133.54±13.52 78.34±9.88 9.59±1.94a 13.78±1.63a 8.11±1.13a 2.23±0.61a 6.45±1.12a 1.28±0.15a 2.99±0.36a 19.34±5.62 75.31±12.72 2.79±0.92a 69.73±15.88a斑块组(n=22)64.11±5.88 14/8 11.24±4.12a 25.43±2.09 0.90±0.08 134.07±13.66 77.28±9.43 10.42±2.25a 14.19±1.72a 8.82±1.27ab 2.57±0.66a 7.13±1.15ab 0.98±0.13ab 3.42±0.43ab 19.73±5.77 76.08±12.85 3.85±0.97ab 173.54±41.15abF 值0.06 0.3485 3.19 0.11 0.13 0.15 0.45 5.73 5.17 7.72 10.80 7.98 63.44 18.53 0.09 0.58 19.15 182.68P 值0.9438 0.8401 0.0483 0.8994 0.8809 0.8615 0.6428 0.0053 0.0085 0.0010 0.0001 0.0008 0.0000 0.0000 0.9110 0.5618 0.0000 0.0000
2.2 T2DM 患者CIMT 与其他因素的相关分析
T2DM患者CIMT与病程、FPG、2hPG、HbA1c、TG、TC、LDL-C、hs-CRP、UAER 呈正相关性,差异有统计学意义(P<0.05),与HDL-C 呈负相关性,差异有统计学意义(P<0.05),表2。

表2 T2DM 患者CIMT 与其他因素的相关分析Table2 T2DM Correlation analysis between patient CIMT and other factors
2.3 颈动脉斑块危险因素Logistic 回归分析
将T2DM 患者CIMT>1.2 mm(颈动脉斑块)作为因变量,以病程、FPG、2hPG、HbA1c、TG、TC、HDL-C、LDL-C、FINS、SCr、hs-CRP、UAER 为自变量,行Logistic 多因素回归分析,结果得出:病程、HbA1、TC、LDL-C、hs-CRP、UAER 属T2DM 患者并发颈动脉斑块的危险影响因素,差异有统计学意义(P<0.05),表3。

表3 颈动脉斑块危险因素Logistic 回归分析Table3 Risk factors Logistic regression analysis of carotid plaque
3 讨论
研究发现[7],因大血管病变死亡的T2DM 患者占60%以上。研究指出[8],颈动脉内膜作为AS 发展受累初始部位,T2DM 所致早期血管病变亦表现为动脉血管内膜增厚,并逐步呈粥样硬化斑块进展至动脉血管内腔狭窄。故CIMT 也是反映颈动脉早期AS 主要评价指标。
目前临床对T2DM 并发大血管病变的病因机制尚未定论。但众研究证据表明[9],T2DM 与AS 均为慢性炎症性病变,受细胞因子介导炎性反应。Jamshid 等[10]指出,CRP 与T2DM 及AS 等大血管病变均有明显相关性,CRP 可促进T2DM 患者炎症反应,且属AS 高危影响因素之一。杨霞等[11]研究,CRP 水平增长可促进T2DM 患者慢性炎症反应,属T2DM 患者并发CIMT 增厚影响因素。故hs-CRP水平变化可预测、评估T2DM 患者早期AS 风险。
新进研究发现[12],微量白蛋白尿与T2DM 患者大心血管病变有密切关联,亦为心血管疾病独立危险因素之一。张春霞等[13]研究,CIMT 与24 h尿微量白蛋白有明显相关性。本研究结果发现,UAER 与T2DM 患者CIMT 呈正相关,且多因素Logistic 回归分析证实属颈动脉斑块的危险影响因素。表明尿白蛋白排泄率增长,预示T2DM 患者存在大血管病变的可能。分析可知,T2DM 患者微量白蛋白水平增长,即存在全身性内皮细胞功能紊乱,进而损伤微血管,加之机体长期高血糖环境影响,慢性炎症及脂毒性反应对受损内皮细胞的渗透作用,促进大血管病变或AS 进展[14]。故UAER 可作为反映大血管早期病变指标。
本研究结果表明HbA1、TC、LDL-C 属T2DM患者并发颈动脉斑块的危险影响因素。由此推论可知,T2DM 患者血糖、血脂水平及炎性反应均均参与CIMT 增厚与大血管病变过程,与韩莉莎等[15]研究一致。另外本研究各组患者血压比较未见明显差异,可能与本研究病例收集排除高血压有关。
综上所述,T2DM患者CIMT 与hs-CRP 与UAER 密切相关,hs-CRP 与UAER 联合检测可预测评估T2DM 患者早期大血管病变或AS。
