孕足月初产妇应用地诺前列酮和宫颈扩张球囊促宫颈成熟与引产的临床研究
2020-04-20郅玲玲马秀华贺笑茜高万里
郅玲玲,马秀华,贺笑茜,高万里
(首都医科大学大兴医院妇产科,北京 102600)
妊娠晚期引产是产科处理高危妊娠常用的手段,有42.9%的初产妇及31.8%的经产妇需要进行引产[1]。引产成功与否与孕妇的宫颈成熟度密切相关[2]。评价宫颈成熟度的主要方法是Bishop评分,一般认为Bishop评分≥6分提示宫颈成熟,Bishop评分<6分提示宫颈不成熟。引产前需要先促宫颈成熟[3]。目前,常用的促宫颈成熟的方法主要有:PGE2阴道制剂和宫颈扩张球囊[4]。本研究采用回顾性分析比较地诺前列酮和宫颈扩张球囊在足月初产妇促宫颈成熟上的效果与安全性,为临床选择促宫颈成熟方法提供依据。
一、资料与方法
1.研究对象:回顾性分析2018年9月至2019年6月在首都医科大学大兴医院就诊的有引产指征的初产妇的临床资料。纳入标准:单胎,头位,胎膜完整;引产孕周37~41+6周,宫颈评分<6 分。排除标准:头盆不称,生殖道炎症及前列腺素禁忌症,严重合并症或并发症,子宫手术史,完全及部分性前置胎盘和前置血管。孕妇入院由固定的高年资主治医师行宫颈评分,评分<6分者促宫颈成熟,促宫颈成熟前先行缩宫素激惹试验(OCT),除外胎儿不能耐受宫缩者。操作前签署知情同意书。
选取符合纳入标准的病例共160 例,其中应用地诺前列酮者及宫颈扩张球囊者各80例,比较其一般情况,分析两组的分娩情况、剖宫产指征、母儿并发症等。
2.方法:(1)地诺前列酮栓组(普贝生组,含10 mg地诺前列酮;CTS,英国)8:00 am左右将普贝生栓横向放置于阴道后穹窿深处,阴道口外留2~3 cm终止带。放置后平卧30 min,行胎心监护,定时监测宫缩情况及胎儿情况。出现以下情况提前取出药物:放置 24 h 内临产;出现胎心率异常、胎膜早破、子宫过度刺激或产妇出现不良反应如恶心、呕吐、低血压和心动过速等情况。如无上述情况 24 h取出。取出后行宫颈评分,若取药后0.5 h仍未临产,根据胎先露高低行人工破膜或缩宫素点滴(浓度0.5%)引产。(2)球囊组:宫颈扩张球囊(双球囊,分别容纳≤80 ml液体;COOK,美国)于20:00 pm左右放置,常规消毒铺巾,暴露宫颈,再次碘伏消毒,宫颈钳固定,自宫颈口缓慢置入球囊,将2个球囊管通过宫颈内口。向宫腔侧球囊注入无菌生理盐水(NS)40 ml,向外牵拉球囊直至宫腔球囊贴住宫颈内口,看到阴道球囊位于宫颈口之外,向阴道侧球囊注入NS 20 ml,撤出窥器,再次向宫腔球囊注入NS 40 ml、阴道球囊注入NS 50 ml。胶布固定导管于患者大腿内侧。产妇可自由活动,观察胎心及宫缩情况。出现以下情况取出球囊:自行脱出、规律宫缩、孕妇疼痛不能耐受、发热、自然破膜等、放置达 12 h、胎心异常、异常出血等,取出同时行宫颈评分。如放置球囊12 h未临产,取出球囊行宫颈评分,并根据胎先露高低行人工破膜或缩宫素点滴引产。
3.观察指标:观察两组处置后宫缩情况、自然临产、宫颈Bishop评分改善情况、分娩方式、产程时长、分娩并发症(产后出血、产褥感染等)、新生儿窒息及不良反应等。
4.相关定义:宫颈Bishop评分为显效(处理后宫颈 Bishop评分>6分,或引产期间自然临产[5])、有效(处理后宫颈 Bishop评分提高≥2分)、无效(宫颈评分提高<2分[6]);显效和有效统计为有效。引产失败定义为取出球囊或普贝生后静滴缩宫素2~3 d仍无有效宫缩者[3]。子宫收缩过频定义为10 min内有5次及以上的宫缩。
二、结果
1.一般情况:本研究共纳入病例160 例,普贝生组和球囊组各80例。两组产妇的年龄、孕次、体重指数(BMI)、处置前宫颈Bishop评分及新生儿体重差异均无统计学意义(P>0.05),两组产妇分娩孕周比较差异有统计学意义(P<0.05)(表1)。
2.两组引产效果比较:处置后球囊组宫颈Bishop评分显著高于普贝生组(P<0.05),但两组促宫颈成熟总有效率比较无统计学差异(P>0.05)。普贝生组自然临产率及24 h阴道分娩率均显著高于球囊组,而球囊组促宫颈成熟后有更多病例需要继续静滴缩宫素引产(P<0.05)。两组剖宫产率无统计学差异(P>0.05)(表2)。

表1 两组孕妇一般情况及新生儿出生体重比较(-±s)
注:与球囊组比较,*P<0.05

表2 两组引产效果比较[(-±s),n(%)]
注:与球囊组比较,*P<0.05
3.两组阴道分娩情况及并发症比较:球囊组阴道分娩64例,普贝生组57例。普贝生组引产到分娩时间更短、总产程更快(P<0.05);普贝生组急产3例,球囊组无急产发生(P=0.203);普贝生组胎吸或产钳助产分娩4例(7.0%),球囊组3例(4.7%)(P=0.874);两组肩难产、宫颈裂伤、产后出血量、产褥感染及新生儿窒息比较均无显著性差异(P>0.05)(表3)。

表3 两组阴道分娩情况及并发症比较[(-±s),n(%)]
注:与球囊组比较,*P<0.05
4.两组不良反应比较:球囊组较普贝生组自然破膜及宫缩过频不良反应均显著少见(P<0.05)。两组胎心异常、恶心呕吐、发热及羊水粪染等不良反应相比较均无统计学差异(P>0.05)(表4)。
5.剖宫产指征比较:两组剖宫产指征比较均无显著性差异(P>0.05);要求剖宫产患者占比分别为37.5%、34.8%。
6.两组引产指征比较及两组妊娠结局为剖宫产分娩者其引产指征比较:球囊组入组羊水过少病例较多,而普贝生组入组过期妊娠病例较多(P<0.05);其他引产指征比较无统计学差异(P>0.05)(表6)。
进一步比较两组妊娠结局以剖宫产分娩者其引产指征差异均无统计学意义(P>0.05)(表7)。

表4 两组不良反应比较[n(%)]
注:与球囊组比较,*P<0.05
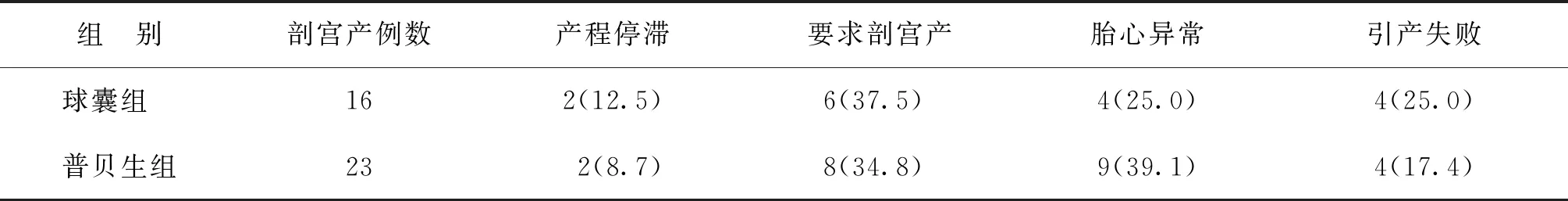
表5 两组剖宫产指征比较[n(%)]
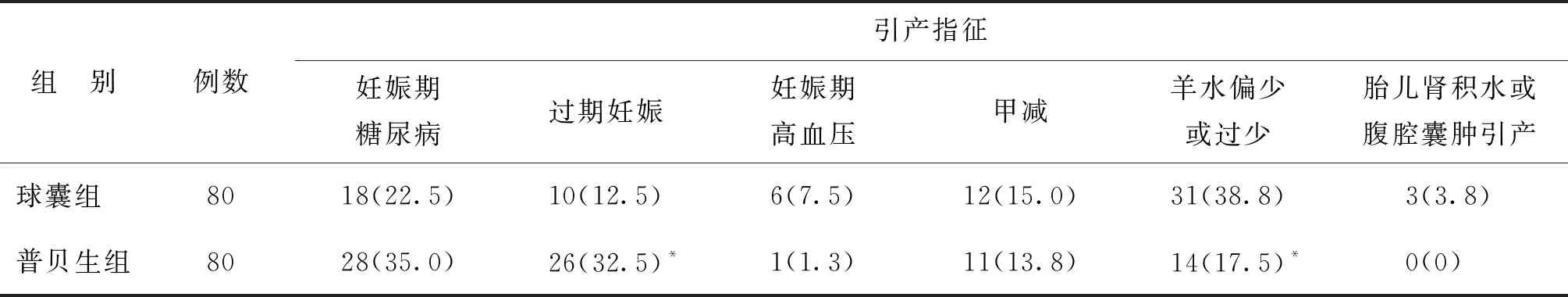
表6 两组引产指征比较[n(%)]
注:与球囊组比较,*P<0.05

表7 两组以剖宫产分娩者其引产指征比较n(%)
三、讨论
我国剖宫产率曾高达46%。对于有指征的剖宫产,其能减少母婴风险;但当剖宫产率上升到一定程度时,并不能进一步降低孕产妇风险,反而会增加并发症。研究表明,再次妊娠后重复剖宫产次数与胎盘植入风险呈正相关[7]。目前因瘢痕子宫行剖宫产术是许多医院剖宫产的主要原因,降低初产妇剖宫产率有重要意义。有研究表明经产妇引产成功率更高[8-9],总产程时间更短。本研究选取孕足月初产妇进行促宫颈成熟与引产的研究,排除经产妇对于产程及引产结局影响。
研究证明,对于宫颈不成熟的初产妇,实施引产其剖宫产的风险会增加2倍[10],故对于宫颈不成熟者引产前先促宫颈成熟是必要的。目前促宫颈成熟的方法主要包括药物和机械性方法[3]。本研究选用前列腺素制剂地诺前列酮与宫颈扩张球囊促宫颈成熟引产。前列腺素促宫颈成熟的机制:刺激产生内源性前列腺素E2,提高胶原酶、弹性蛋白酶的活性,使宫颈胶原纤维、细胞外基质逐渐降解,软化宫颈;提高子宫肌对缩宫素的敏感性,诱发宫缩[11]。前列腺素常见的不良反应为子宫过度刺激。宫颈球囊作为机械促宫颈成熟方法,其机制是靠宫颈口内外球囊的压力机械性刺激宫颈管,促进局部内源性前列腺素合成与释放,从而促进宫颈成熟[12]。
本研究显示球囊组促宫颈成熟有效率88.8%,普贝生组为85.0%,两者均有较好的促宫颈成熟效果,无显著性差异(P>0.05)。与李浩等[13]的研究结果相一致。普贝生组自然临产率更高,需要继续静脉滴注缩宫素比例更少,24 h阴道分娩率更高,引产至分娩时间及产程时间更短,与球囊组相比有显著性差异(P<0.05),与国内文献报道一致[14-15],这是其优点。但普贝生更易引起宫缩过频,球囊组未观察到宫缩过频者;普贝生组自然破膜率更高,与球囊组比较差异有统计学意义(P<0.05)。两组剖宫产率及剖宫产指征差异无统计学意义;球囊组因胎心异常行剖宫产4例,普贝生组9例,普贝生组显示出因胎心异常剖宫产率有增高趋势,但两组比较无显著性差异(P>0.05)。球囊组要求剖宫产者6例,其中因疼痛者不能耐受4例、引产时间超过24 h者2例;普贝生组要求剖宫产者8例,其中因疼痛要求3例、发热1例、羊水粪染2例、引产时间超过24 h 2例(2例同时伴有产程中低热)。普贝生组出现3例发热者均以剖宫产分娩。总结两组病例中孕妇要求剖宫产原因,引产时间长、疼痛、产程中出现发热、羊水粪染等情况更容易使孕妇焦虑,丧失阴道分娩信心,即使无明显剖宫产指征,其最终也选择剖宫产终止妊娠。对于疼痛不耐受者可以通过分娩镇痛来降低剖宫产率,而普贝生相对较多的不良反应引起剖宫产例数增加,这需要在选择促宫颈成熟方法时考虑。
有研究报道,与前列腺素制剂相比,机械性方法会增加母婴感染的发生率[16],也有研究报道使用宫颈球囊引产并不增加感染的发生率[17]。机械性方法有潜在感染风险,本研究排除了生殖道感染者,在球囊放置过程中严格无菌操作,结果显示球囊组与普贝生组比较未增加母儿感染的风险。两组新生儿窒息、宫颈裂伤、羊水粪染发生率比较均无显著性差异,与国内的文献[14,18]研究一致。对于合并生殖道感染性疾病者,可选用普贝生促进宫颈成熟[19]。
本研究不足之处是球囊组有更多的羊水过少病例,而普贝生组中有更多的过期妊娠病例,相应的其分娩孕周也较大。这是研究者在选取促宫颈成熟方法时考虑COOK球囊较少引起子宫过度刺激,其操作较普贝生复杂[13],对羊水过少孕妇更倾向于选择应用球囊,对没有并发症的过期妊娠孕妇更倾向于选择普贝生引起的入组偏倚。这种入组偏倚是否引起两组观察组中产程时长及出现胎心异常等不良反应的观察结果发生变化,可待以后扩大样本量进一步研究。为消除两组引产指征差异对剖宫产率的影响,我们进一步比较了两组最终以剖宫产分娩者相应的引产指征,结果显示两组以剖宫产分娩者引产指征无统计学差异(P>0.05)。
综上所述,球囊组与普贝生组促宫颈成熟的效果相当,普贝生可增加宫缩过频及胎膜早破的发生率,但对分娩方式和新生儿结局无显著影响;普贝生在24 h分娩率以及诱发宫缩至分娩的效果优于球囊导管,而球囊放置后不引起过强子宫收缩,两种方法各有所长。对于合并生殖道感染、胎膜早破或者宫颈位置不好宫颈不易暴露、宫颈极不成熟估计放置球囊困难的孕妇,可选用普贝生促进宫颈成熟。对于胎盘功能不良、胎儿生长受限、羊水过少的孕妇,为避免过强宫缩引起胎儿胎盘循环障碍可选用球囊促宫颈成熟。
