重叠综合征并发横纹肌溶解症一例
2020-04-20贾金靖王晓鹏张海涛张梦迪郑焱
贾金靖,王晓鹏,张海涛,张梦迪,郑焱
重叠综合征(overlap syndrome)是指患者同时或先后患两种或两种以上明确诊断的结缔组织病,如系统性红斑狼疮、类风湿性关节炎、硬皮病、皮肌炎或多发性肌炎等[1]。而横纹肌溶解症(rhabdomyolysis,RM)是指各种原因导致的横纹肌损伤,释放的肌红蛋白损伤肾小球及肾小管,并可导致急性肾功能衰竭(acute rena aliue,ARF),病情凶险、预后差。临床上,诸如皮肌炎或多发性肌炎等炎症性肌病是导致横纹肌溶解症的重要原因之一[2]。现报告1例我院收治的重叠综合征并发横纹肌溶解症的患者,以提高临床医生对本病的认识。
临床资料
患者,女,74岁。因手足及口周部位皮肤变硬2个月余,于2017年6月13日入院。2个月前,无明显诱因患者双侧手足背侧及口周皮肤逐渐变硬、变黑,进行性加重,手足部位皮肤出现肿胀伴明显疼痛。1个月前,患者自觉乏力,抬举上肢、下蹲、上下4层楼梯较困难,尿色变深呈茶色,同时伴有气短、饮水呛咳、关节疼痛,无发热。既往有高血压病病史3年、冠状动脉粥样硬化性心脏病及原发性甲状腺功能减退症病史6个月,均未规律服药及定期监测。自本次起病以来体重下降约5 kg。体格检查:体温36.8℃,脉搏84次/min,呼吸21次/min,血压100/60 mmHg(1 mmHg=0.133 kPa),体重49 kg,全身浅表淋巴结未及增大,系统查体无明显异常体征。皮肤科情况:面容消瘦,面部皮肤绷紧、菲薄,缺乏表情,张口受限,舌系带短缩。双手及双足呈对称性非凹陷性肿胀,皮纹消失、呈暗褐色,表面有蜡样光泽。触诊皮肤紧张、变硬,未见明显钙化、坏死和溃疡;四肢近端肌肉轻度压痛,四肢近端肌力Ⅳ级,躯干部位皮肤无明显异常(图1)。实验室及辅助检查:白细胞计数10.75×109/L[正常值(4.0 ~10.0)×109/L],中性粒细胞计数7.50×109/L[(1.4~6.5)×109/L];血清磷酸肌酸激酶4 242 U/L(40~200 U/L),羟丁酸脱氢酶689 IU/L(26~195 IU/L),乳酸脱氢酶14.3μmol/(s·L)[2.0~4.2μmol/(s·L)],丙氨酸转氨酶143 IU/ L(7~40 IU/L),天冬氨酸转氨酶132 IU/ L(13~35 IU/L);肌红蛋白1 124 μg/L(11.1~57.5μg/L);补体C3 0.89 g/L(0.9~1.8 g/L);肿瘤标志物:神经元特异性烯醇化酶37.16 μg/L(0 ~16.3μg/L),非小细胞肺癌相关抗原4.44μg/L(0~3.3 μg/L),糖类抗原72 ~4 60.17 U/ml(0 ~6.9 U/ml),铁蛋白671.30 μg/L(13 ~150 μg/L)。胸部计算机断层扫描(CT)示双肺间质性炎症。心脏彩色超声多谱勒示:左心舒张功能减低,二、三尖瓣反流(少量),心包腔少量积液。心电图呈左室劳损改变。肌电图示:上下肢近端肌肉肌源性病变。自身抗体、动态红细胞沉降率及腹部超声多谱勒未见明显异常。切取患者左手背皮损(切口长度约1 cm,深达皮下组织)行组织病理检查:真皮胶原纤维肿胀,间质水肿,血管周围以淋巴细胞为主的炎性细胞浸润,毛囊、皮脂腺及汗腺数量减少(图2a);切取左上肢三角肌肌肉行组织病理检查:肌纤维束变性,纤维束间淋巴细胞浸润(图2b)。诊断:重叠综合征(硬皮病并发多发性肌炎)继发RM。治疗:注射用甲泼尼龙琥珀酸钠80 mg 每日1 次、甲氨蝶呤注射液15 mg 每周1 次静脉滴注,每日约2 000 ml 补液量、碱化尿液(碳酸氢钠片1.0 g 每日3 次口服),嘱患者大量饮水,并监测出入量。治疗1周后,复查血清磷酸肌酸激酶2 157 U/L,羟丁酸脱氢酶547 U/L,乳酸脱氢酶11.4μmol/(s·L),天冬氨酸转氨酶71 IU/ L,肌红蛋白1 101.5μg/L;治疗2 周后,患者诉肢体肿胀及疼痛感较入院时减轻,乏力症状缓解,尿色变清亮,复查血清磷酸肌酸激酶2 443 U/L,羟丁酸脱氢酶657 U/L,乳酸脱氢酶13.3μmol/(s·L),天冬氨酸转氨酶102 IU/ L,肌红蛋白901.4μg/L。考虑患者虽临床症状好转、肾功能正常、未出现肾衰竭症状,但血清肌酸激酶及肌红蛋白下降不理想,为防止肌红蛋白阻塞肾小管造成急性肾衰竭,遂转入肾内科行血液透析治疗(每周2次)。4周后患者停血液透析并出院,继续口服甲泼尼龙40 mg/d,定期复诊并缓慢减量。截至发稿时止,已随访1年,患者血清肌酸激酶及肌红蛋白恢复正常(血清磷酸肌酸激酶132 U/L,肌红蛋白34μg/L),甲泼尼龙已减量至16 mg/d,患者皮肤症状无明显改变。定期体检未见肿瘤性病灶。
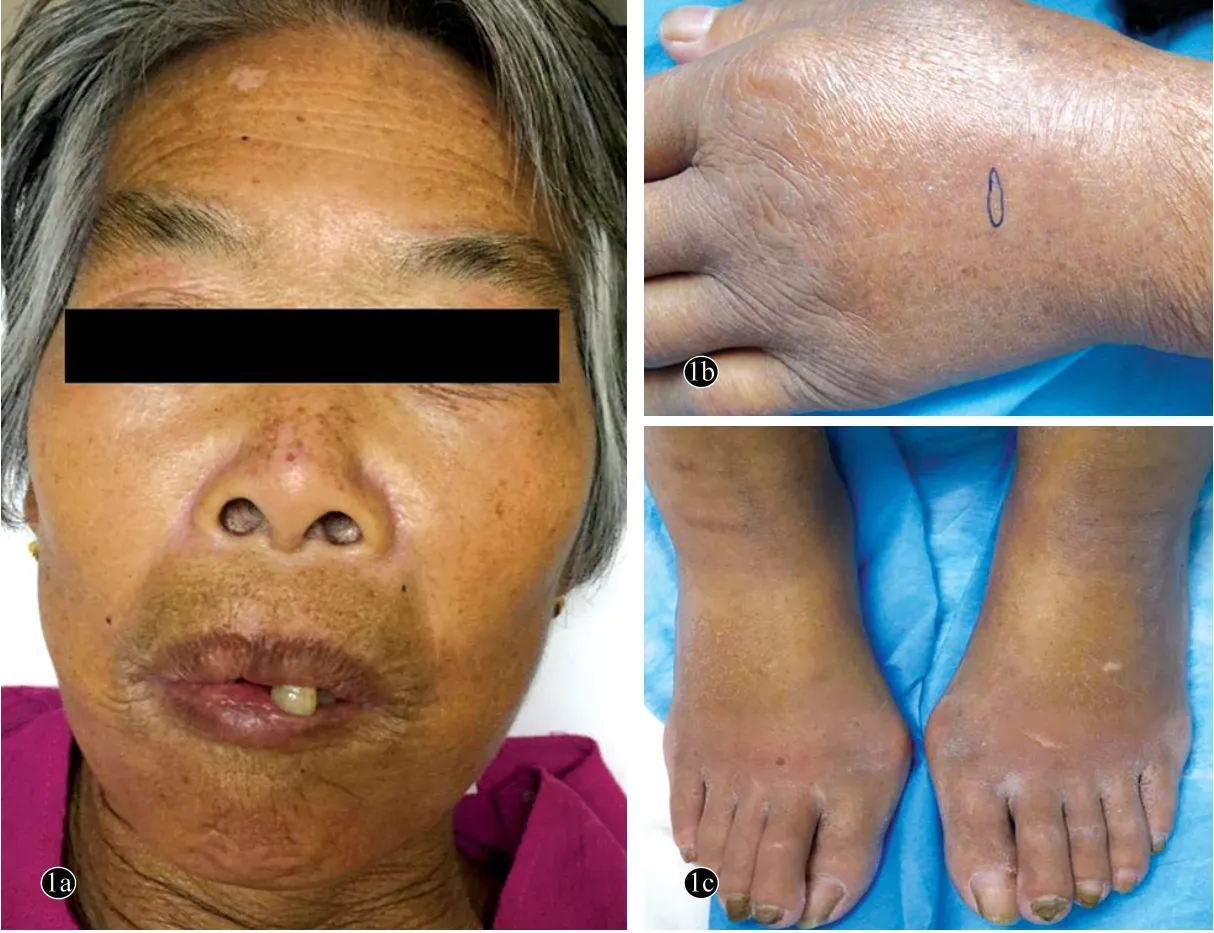
图1重叠综合征并发横纹肌溶解症患者临床表现
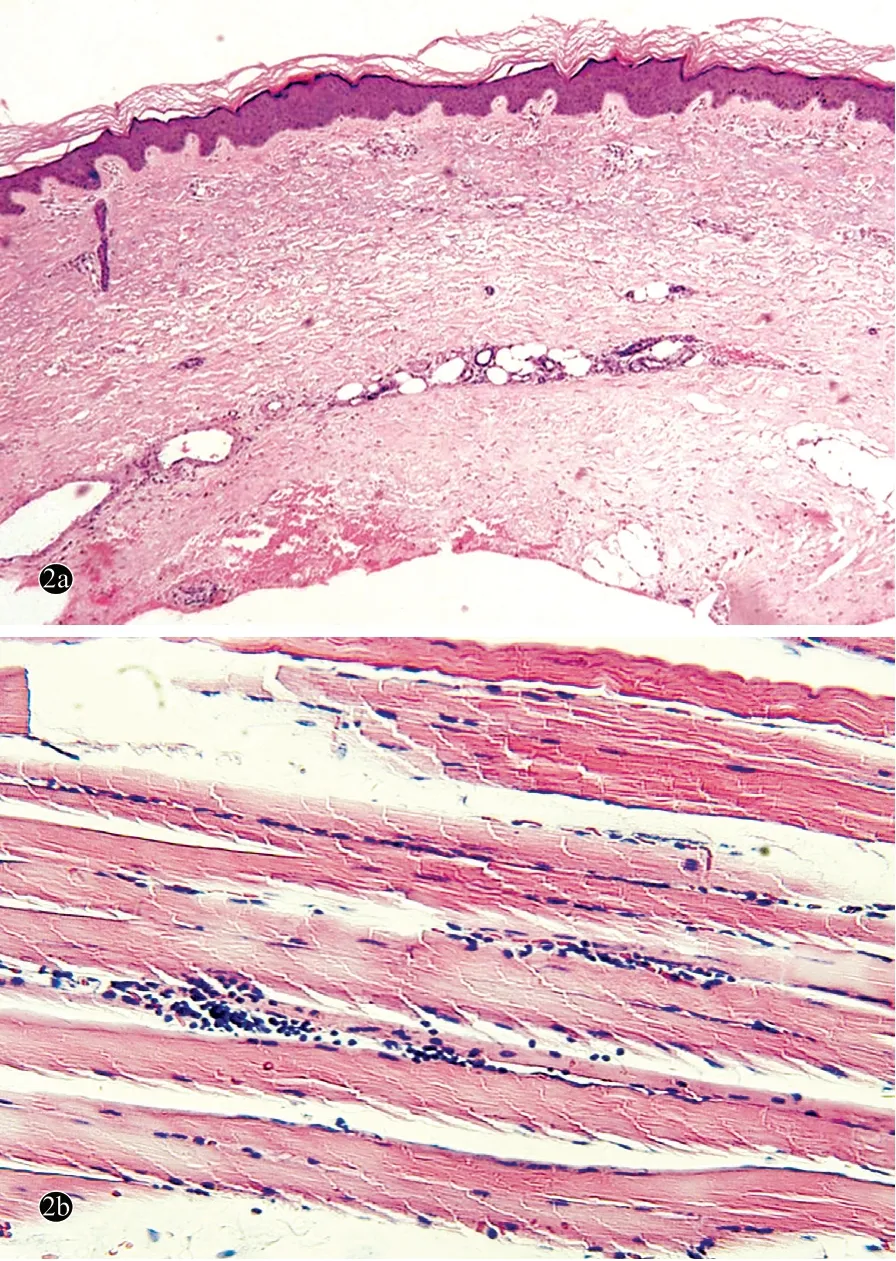
图2重叠综合征并发横纹肌溶解症患者皮损及骨骼肌组织病理(HE染色)
讨论
RM 的常见病因包括两大方面:①创伤性横纹肌溶解:如挤压伤、电休克、过度运动、强体力活动、肌肉缺血、烧伤等;②非创伤性横纹肌溶解:如药物、中毒、感染、免疫性疾病、代谢性或内分泌疾病、遗传性疾病等,其中免疫性疾病多见于炎症性肌病[2,3],包括多发性肌炎(polymyositis,PM)、皮肌炎(dermatomyositis,DM)、包涵体肌炎(inclusio od yositis)等。由于PM或DM临床同样都可以表现为肌痛、肌无力及肌酶升高,并且急性期血肌红蛋白也可升高,当并发RM时,由于其临床表现相互重叠,很容易误诊或漏诊[4]。其他自身免疫病发生RM时往往并发炎症性肌病,曾有报道克罗恩病、系统性红斑狼疮、成人Still病、干燥综合征并发PM或DM 者出现RM[5-8]。单纯的PM 或DM 很少并发肾功能损害,虽然也有肌酸激酶的升高,但很少超过正常值的100倍[9,10]。因此对于肌酸激酶急剧升高的PM或DM 有必要查血、尿肌红蛋白,进一步明确是否存在继发RM。RM 发病后病情进展快,如治疗不及时,20%~33%患者可数天内迅速发展为急性肾功能衰竭(acut ena aliue,ARF)[11],引起电解质紊乱等一系列严重并发症[12]。一旦确诊RM,应及早给予补液、利尿和碱化尿液处理。早期血液净化治疗对改善患者预后有重要意义,一旦发生ARF,且伴有危及生命的高钾血症、氮质血症或无尿时必须立刻进行。同时,积极治疗原发病也很重要,如在重症PM 或DM 初期,积极给予糖皮质激素、免疫抑制剂或者生物制剂等治疗,阻断肌溶解的诱因是治疗的关键[13,14]。
本例患者为老年女性,发病前无明确感染、剧烈运动、用药史等诱因,急性起病,其典型皮损、间质性肺炎表现符合硬皮病。虽然缺乏典型DM 的皮损表现,但根据对称性四肢近端肌无力、血清肌酶升高、肌源性损害肌电图及肌肉活检组织病理表现,可确诊为多发性肌炎,故诊断为重叠综合征(硬皮病并发多发性肌炎)。而患者酱油色尿、血清肌酶极度增高,肌红蛋白明显升高,这些特点也符合RM,因此本例患者可确诊为重叠综合征并发RM。经补液、碱化尿液、大剂量糖皮质激素联合免疫抑制剂治疗后,血清肌酸激酶有所下降,但肌红蛋白下降不理想。为及时防止可能出现的ARF,遂转入肾内科行血液净化治疗,病情得到控制后出院。出院后改为长期口服糖皮质激素治疗,肌炎症状控制平稳,随访1年肌酸激酶均控制在正常范围,肌红蛋白也未升高。肿瘤是PM及DM发病的重要原因,许多PM 或DM 患者在确诊的同时或之后可出现恶性肿瘤[15]。而本例患者为老年人,发病后体重明显下降、多项肿瘤标志物轻度异常,虽影像学检查未提示明显肿瘤病灶,但仍需定期复查,警惕恶性疾病发生的可能。
根据本例患者的诊疗经验,笔者总结如下:①自身免疫性疾病患者往往容易并发其他类型自身免疫性疾病,病史询问一定要详细,包括肌无力、肌肉酸痛及尿色变化等等,出现用原发病不好解释的病情时务必要考虑并发其他自身免疫性疾病可能;②对于PM或DM 等炎症性肌病患者应常规查肌红蛋白,监测尿量、尿常规及肾功能,警惕RM 和ARF的发生;③一旦发生早期RM,除了常规糖皮质激素、免疫抑制剂等治疗原发病的同时,应注意及时补液、稀释肌红蛋白、碳酸氢钠碱化尿液以促进肌红蛋白排出,并纠正酸中毒;④一旦出现RM,早期及时行血液净化治疗很重要,需要与肾内科合作,发生急性肾损伤且伴有危及生命的高钾血症、氮质血症或无尿时应立刻采用。上述经验对于早期诊断并治疗炎症性肌病可能并发的RM、降低病死率、改善患者的预后有重要意义。
