右侧胸壁小切口与胸骨正中切口行心脏瓣膜置换术的对比研究
2020-04-07
(陆军军医大学第二附属医院心血管外科,重庆 400037)
近年来,随着医疗器械的更新换代及外科手术技术的进步,对于心外科微创手术的尝试逐渐增多。国内外学者多采用多种小切口手术代替传统胸骨正中切口手术,如胸骨上段部分切开、经胸侧壁小切口、胸骨下段小切口、胸腔镜小切口辅助、全胸腔镜及机器人辅助等,小切口手术也逐步运用在瓣膜病变、部分先天性心脏病、左房黏液瘤等领域[1-3]。就心脏瓣膜病变的治疗而言,小切口手术具有手术损伤小、恢复快、切口美观等特点,但在小切口显露的选择、手术安全性等方面业界尚存在不同看法,故总体而言小切口手术开展总量较少,心脏瓣膜病变通常仍采用传统胸骨正中切口手术,该术式尽管能很好地显露心脏,但切口影响美观,创伤较大,且不利于患者后续恢复[4]。为探讨和分析右侧胸壁小切口心脏瓣膜置换手术的临床价值,本研究对在我科接受右侧胸壁小切口心脏瓣膜置换手术治疗和传统胸骨正中切口手术治疗的患者的临床资料进行了回顾性分析,现报告如下。
1 资料与方法
1.1 临床资料
选择2017年12月至2018年12月我院收治的经右侧胸壁小切口体外循环停跳下行心脏瓣膜置换手术的患者50例设为小切口组,其中男22例,女28例;年龄22~66岁,平均 (47.44±14.23)岁;手术方式:二尖瓣置换术(mitral valve replacement,MVR)患者24例,主动脉瓣置换术(aortic valve replacement,AVR)患者12例,三尖瓣置换术(tricuspid valve replaceme,TVR)患者2例,MVR+三尖瓣成形术(tricuspid valve plasty,TVP)患者12例。选择同期在我院接受传统经胸骨正中切口行心脏瓣膜置换手术治疗的患者50例设为正中切口组,其中男26例,女24例,年龄27~65岁,平均(49.20±10.893)岁;手术方式:MVR患者28例, AVR患者10例, TVR患者2例, MVR+TVP患者10例。本研究2组患者临床资料比较差异无统计学意义(P>0.05),具有可比性,见表1。
纳入标准:①中、重度二尖瓣病变或合并轻度三尖瓣病变,但无需置换三尖瓣;②中、重度主动脉瓣病变,或合并二尖瓣、三尖瓣轻度病变但无需手术干预;③单纯重度三尖瓣病变;④心功能Ⅲ~Ⅳ级。排除标准:①重度呼吸功能障碍;②胸廓严重畸形,胸腔内或心包腔内粘连;③股动静脉不适宜插管,多脏器病变或全身情况差;④冠心病合并瓣膜病变,需同期行冠状动脉搭桥。
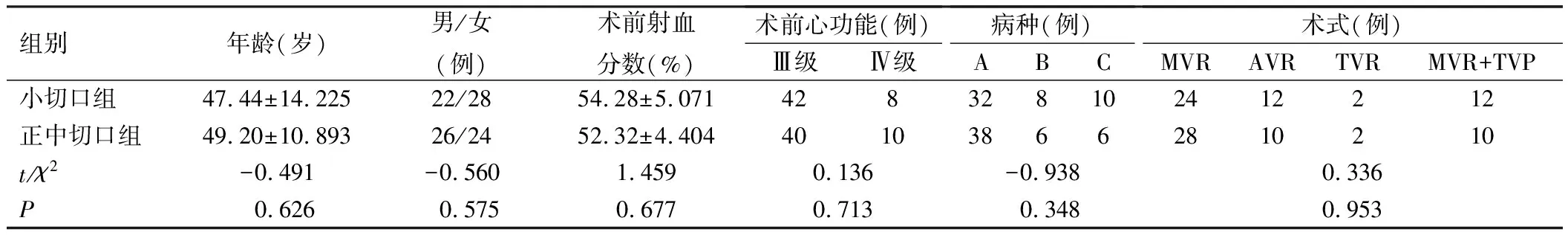
表1 2组患者临床资料比较(n=50)
A:风湿性心脏病;B:感染性心内膜炎;C:老年退行性瓣
1.2 方法
1.2.1 小切口组 患者取仰卧位,右侧胸壁垫高15°~25°,双上肢平放于身体两侧,颈部应用软垫保护,防止体位性损伤。在全身麻醉下,采用双腔或单腔气管插管,胸腔内操作时进行单肺通气或低潮气量通气。建立外周体外循环和心肌保护,全身肝素化,经颈内静脉行上腔静脉插管,于右侧腹股沟韧带上下做3~4 cm纵切口,分离出股动、静脉血管,经股动脉穿刺插管,常规选用18~20号插管,深度10 cm左右,小切口微创手术通常需插入1根单极股静脉插管,常规选用20~24号插管,尖端置于下腔静脉口,经右上肺静脉行左房引流,通常情况需加用负压吸引辅助(吸引力为0~-40 mmHg)[5-6]。在主动脉根部插入特制加长冷冠针,应用加长主动脉阻断钳阻闭升主动脉后,灌注心肌保护液。对于MVR或MVR+TVP患者,男性自右侧腋前线起行5~8 cm平行于肋骨切口经第3或第4肋间隙入胸;女性自右侧乳房下缘行弧形切口,上掀乳房经第4肋间隙入胸; AVR患者均自右侧胸骨旁行6~10 cm平行于肋骨切口经第3肋间入胸。
1.2.2 正中切口组 患者在全身麻醉体外循环下采用胸骨正中切口,完全劈开胸骨进胸。对于MVR或MVR+TVP患者,采用升主动脉插灌注管,上、下腔静脉插管,右上肺静脉处插入左房引流管,主动脉阻断后,经升主动脉根部插入冷冠针顺灌心肌保护液,切开右房及房间隔进行二尖瓣、三尖瓣手术;对于AVR患者,采用升主动脉插灌注管,右房及下腔静脉插入腔房管,右上肺静脉处插入左房引流管,主动脉阻断后,横向剪开升主动脉,采用直视灌注头分别经左右冠状动脉开口顺灌心肌保护液, 进行主动脉瓣手术(图2)。
1.3 观测指标
术中观测指标为体外循环时间、主动脉阻断时间、手术时间及术中出血量,围手术期观测指标为术后机械通气时间、术后无创呼吸机使用时间、术后ICU停留时间、住院时间(从手术日开始计算)及并发症。
1.4 统计方法

2 结果
2.1 患者术中指标比较
与正中切口组比较,小切口组术中出血量更少,但体外循环时间、主动脉阻断时间、手术时间更长,差异均有统计学意义(P<0.05),见表2。
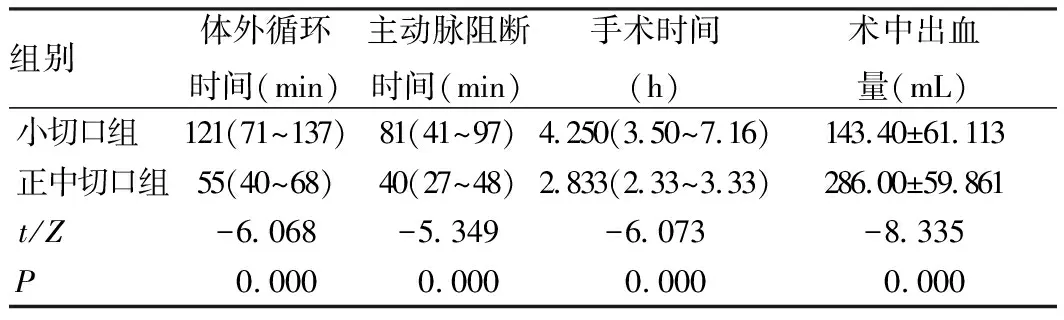
表2 患者术中指标比较
2.2 患者围手术期及术后指标比较
与正中切口组比较,小切口组术后机械通气时间和术后ICU停留时间更短,差异有统计学意义(P<0.05)。在术后无创呼吸机使用时间、住院时间、并发症发生率方面,2组比较差异无统计学意义(P>0.05)。2组均无围手术期死亡病例。小切口组有1例出现术后并发症,为低心输出量综合征,予以主动脉球囊反博置入后好转;正中切口组有2例出现术后并发症,为切口愈合不佳,予以再次清创缝合后好转(表3)。
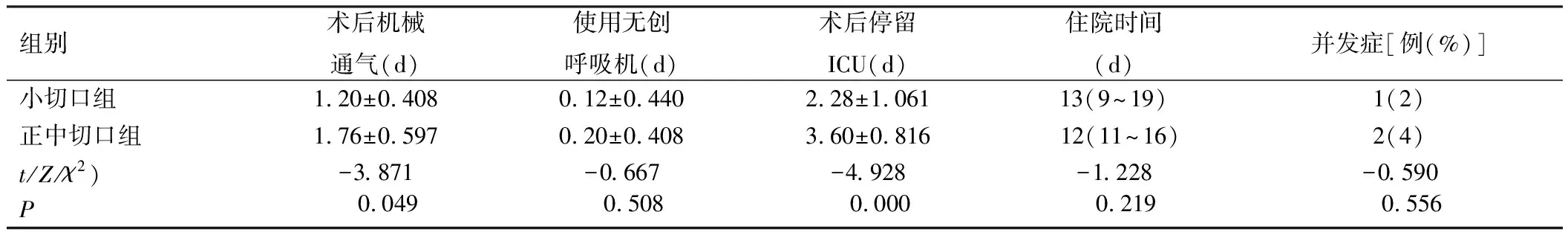
表3 2组患者围手术期及术后指标比较
3 讨论
二十世纪90年代以来,从小切口房间隔缺损修补术到单个瓣膜置换手术(二尖瓣或主动脉瓣),从心脏不停跳冠脉旁路手术到机器人手术,国际上逐渐开展起心脏外科微创手术[7-8]。微创小切口心脏瓣膜置换手术与传统手术相比,具有创伤小、预后好、恢复快等优点,相对于机器人手术费用更低,更适合学习和推广,近年来逐渐广泛应用,但目前学界在其是否会增加体外循环时间、主动脉阻断时间,甚至增加术后心率失常、伤口感染、肾功能衰竭发生率方面仍存在争议[9-12]。目前对于心脏瓣膜置换手术切口的位置选择并无严格的规定,切口的位置有胸骨上段正中小切口、右胸骨旁小切口和右胸前外侧小切口等,无论采取哪种小切口方式,该手术应用于心脏瓣膜疾病均安全有效。胸骨上段正中小切口更适合处理主动脉瓣及主动脉根部病变。右胸骨旁小切口对主动脉瓣和主动脉根部的显露优于二尖瓣,右胸前外侧小切口对二尖瓣的显露优于主动脉瓣。本研究综合借鉴国内外相关研究经验[13-15],严格把握手术适应证,结合多年临床实际,对主动脉瓣膜病变的手术采用右侧胸骨旁第3肋间平行于肋骨的切口,长6~10 cm,沿胸骨右缘切断第3肋骨,沿第3肋间撑开暴露心脏,即可充分显露升主动脉及主动脉根部;在二尖瓣及三尖瓣置换手术小切口的选择上,则采用右胸第四肋间平行于肋骨的切口,长5~8 cm,实行右房及房间隔切口进入一般均能完成手术操作,左室较小、暴露二尖瓣较困难且需充分暴露二尖瓣时,可沿房间隔切口向上延长剪开左房顶,以充分显露二尖瓣。临床实践证明,本研究选择的右侧胸壁小切口术式保持了胸骨的完整性,同时具有减少术后感染、切口瘢痕小等明显优势。
在本研究中,小切口组与正中切口组在术后无创呼吸机使用时间、术后并发症发生率方面无显著差异,说明小切口心脏瓣膜置换手术不会增加患者术后风险;且小切口组的术中出血量、术后ICU停留时间、术后机械通气时间显著低于正中切口组,证实了小切口心脏瓣膜置换手术具有微创、恢复更快的优势。此外,小切口组的体外循环时间、主动脉阻断时间、手术时间均较正中切口组长,且基本为正中切口组的1.5~2倍,差距较为明显,因此,有必要不断改进小切口心脏瓣膜置换手术的技术,进一步提升该术式在心脏瓣膜病变治疗中的优势。同时,也可逐步扩大小切口术式在单瓣膜手术、多瓣膜手术等方面的应用范围,扩充临床实践样本量,以开展更深入的研究。
结合临床及文献研究情况[16-17],本研究首先向切口范围内持续吹入CO2,以减少心腔内空气中其他气体的含量,CO2可溶于血液,能够避免气栓形成;然后在缝闭左房时,嘱麻醉师鼓肺,以排出左房内气体;最后在撤除体外循环前,结合主动脉根部辅助负压吸引彻底排除心内气体,并应用食管超声确定心内气体已排尽,以减少患者术后出现中枢神经系统并发症。微创手术独有的并发症主要包括膈神经损伤、腹股沟切口感染、右侧股动静脉损伤、右下肢动脉血栓、右胸前外侧切口延迟愈合等。本研究小切口组患者并发症发生率较低,未出现上述常见并发症,但有1例患者在术后出现低心输出量综合征,置入主动脉球囊反博(IABP)辅助48 h后,患者后期恢复顺利。经综合考虑认为,其并发症主要与患者术前心功能情况较差、术中术野暴露不佳及体外循环辅助时间过长有关。因此,针对选择行小切口心脏瓣膜置换手术的患者,术前应充分调整其心功能,而对于心功能Ⅳ级或过度肥胖的患者,需谨慎选择该术式。本研究结果亦表明,小切口心脏瓣膜置换手术早期治疗效果值得肯定,但由于病例随访时间尚短,其明确的远期效果仍需积累更多病例、更长的随访时间进一步观察。
综上所述,与胸骨正中切口手术相比,小切口心脏瓣膜置换手术在多个方面具有明显的优势,其手术方式安全可靠,创伤小,恢复好,可不断提升手术技术,在临床积极推广使用。
