SiewertⅡ型食管胃结合部腺癌No.5、No.6淋巴结转移特点及清扫意义
2020-03-27徐冉杨年钊赵海远李阳赵军张义胜
徐冉,杨年钊,赵海远,李阳,赵军,张义胜
近些年来,食管胃结合部腺癌(adenocarcinoma of esophagogastric junction,AEG)的发病率在全球各个地区均有所升高,然而随着科学技术的进步,死亡率却未能下降,预后较胃下部肿瘤更差,因此引起学者的广泛关注[1-3]。由于特殊的解剖部位,外科治疗分别由胸外科及普外科医师共同完成,其手术入路、手术方式及淋巴结清扫范围一直存在争议[4-5]。手术路径与肿瘤位置及大小关系密切,目前,AEG普遍采用Siewert分型[6]。对于Siewert Ⅰ型及Siewert Ⅲ型,争议较少,但Siewert Ⅱ型AEG的手术方式、食管切除范围、淋巴结清扫范围,至今仍存争议[5,7]。争论的焦点是Siewert Ⅱ型AEG的手术根治性及术后生存质量,其中No.5、No.6组淋巴结转移率对手术方式的选择起重要作用。本文统计Siewert Ⅱ型AEG的No.5、No.6淋巴结转移情况,分析相关危险因素,探寻No.5、No.6组淋巴结转移对3年生存率的影响,为临床Siewert Ⅱ型AEG的手术方式提供参考。
资料与方法
一、纳入标准
收集我院2013年1月至2016年3月SiewertⅡ型AEG病人资料,其中符合纳入标准的病例142例,纳入标准:①手术方式:经腹食管裂孔路径,完成全胃切除+D2淋巴结清扫(均达到胃癌D2根治标准);②术后病理:腺癌,肿瘤中心位于齿状线上1 cm,齿状线下2 cm[6];③术前未接受放化疗治疗;④术前无远处转移;⑤术后病理具有有效的胃周1~6组淋巴结记录;⑥术后淋巴结数目大于16枚;⑦术后病理No.5组或No.6组淋巴结有明确记录;⑧随访资料记录完整。
二、一般资料
采用美国癌症联合委员会(AJCC)/国际抗癌联盟(UICC)第8版AEG的TNM分期方案[8]。病人基线资料如下,共142例纳入研究,男性117例,女性25例,年龄为(66.0±7.8)岁。肿瘤最大直径(d)≤3 cm 26例,3 cm
三、研究方法
收集胃周各组淋巴结转移率(淋巴结转移例数/切除淋巴结例数),分析No.5、No.6组淋巴结转移的相关危险因素,统计分析No.5、No.6组淋巴结阳性及阴性组3年生存率情况。应用IBM SPSS(20.0版)统计学软件进行分析,均数采用t检验,率采用χ2检验,P<0.05为差异有统计学意义。用Kaplan-M法进行生存分析,计算生存率,比较采用Log-rank检验,P<0.05为差异有统计学意义。
结 果
一、淋巴结检出情况
本组SiewertⅡ型AEG病例142 例,淋巴结检出情况:No.1组(9.84±5.35)枚,No.2组(4.32±2.36)枚,No.3组(8.54±5.23)枚,No.4组(5.01±3.87)枚,No.5组(1.35±1.98)枚,No.6组(3.63±2.83)枚。手术标本共检出淋巴结4 544枚,每例(33.37±12.54)枚。
No.5组74例检出有淋巴结,每例1~15枚不等,共清扫191枚淋巴结;其中8例No.5组存在阳性淋巴结,每例1~14枚不等,共28枚阳性淋巴结。No.6组132例检出有淋巴结,每例1~18枚不等,共清扫516枚淋巴结;其中11例No.6组存在阳性淋巴结,每例1~5枚不等,共28枚阳性淋巴结。
二、淋巴结转移率
共105例有淋巴结转移,早期AEG淋巴结转移率为16.67%,进展期AEG转移率为79.23%,No.1组转移率为61.97%(88/142),No.2组转移率为51.45%(71/138),No.3组转移率为58.45%(83/142),No.4组转移率为13.74%(16/131),No.5组转移率为10.86%(8/74),No.6组转移率为8.33%(11/132)。
三、No.5组及No.6组淋巴结转移的相关因素
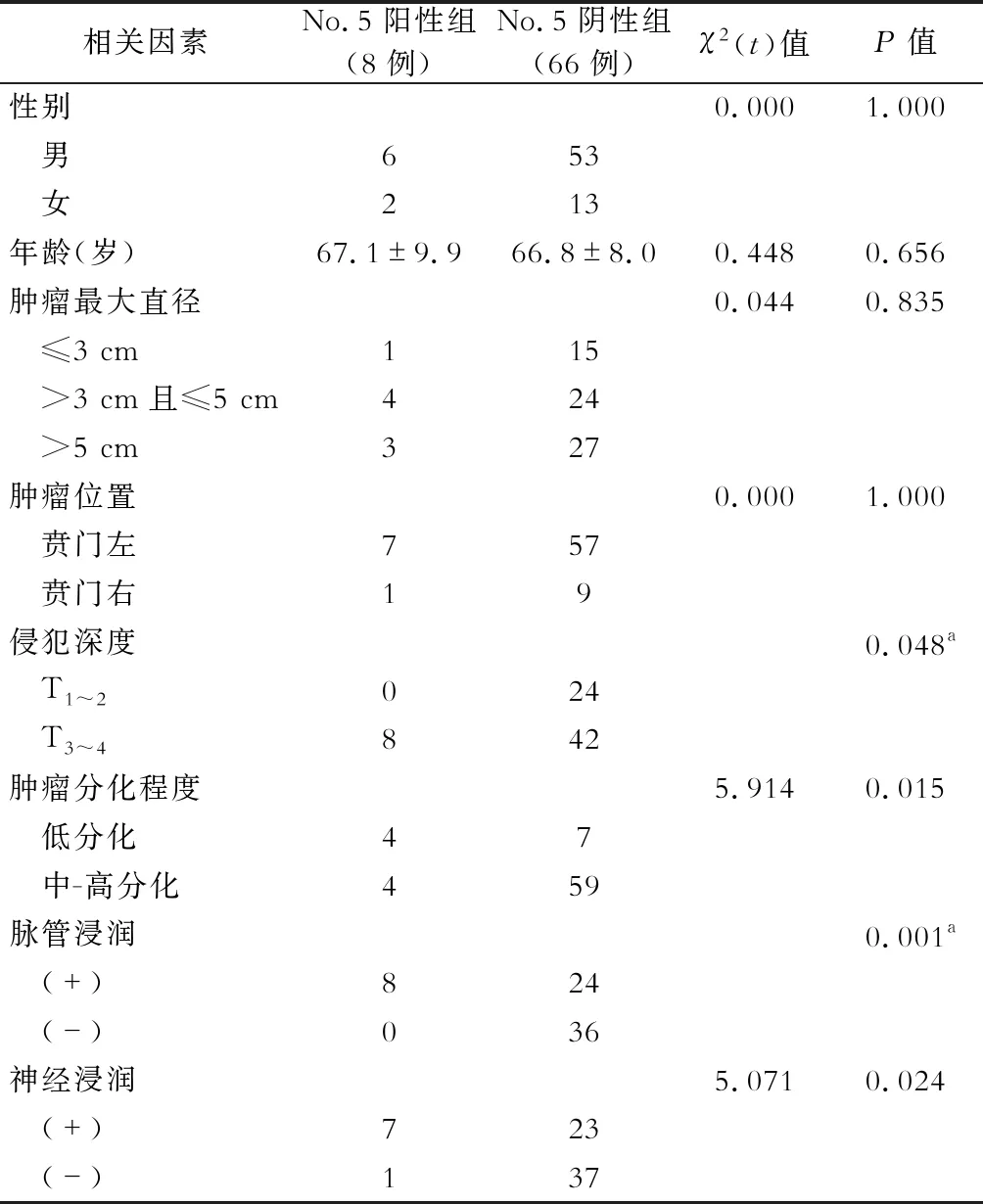
根据No.5组及No.6组淋巴结是否转移,将幽门上区域有转移病例分为No.5组阳性(8例),无转移病例分为No.5组阴性组(66例);将幽门下区域有转移病例分为No.6组阳性(11例),无转移病例分为No.6组阴性组(121例)。No.5组淋巴结转移的相关危险因素是:T分期、分化程度、神经及脉管浸润(P<0.05),见表1。No.6组淋巴结转移的相关危险因素是:T分期、分化程度、神经及脉管浸润(P<0.05),见表2。
四、术后生存率
术后随访36个月,No.5阳性组随访率为100%(8/8),No.5阴性组随访率为96.9%(64/66),No.6阳性组随访率为100%(11/11),No.6阴性组随访率为96.7%(117/121);No.5、No.6组淋巴结阳性组与阴性组3年生存率情况、分析对比情况见表3,4组生存曲线见图1、图2。
表1No.5组淋巴结转移的相关危险因素分析
相关因素No.5阳性组(8例)No.5阴性组(66例)χ2(t)值P值性别0.0001.000 男653 女213年龄(岁)67.1±9.966.8±8.00.4480.656肿瘤最大直径0.0440.835 ≤3 cm115 >3 cm且≤5 cm424 >5 cm327肿瘤位置0.0001.000 贲门左757 贲门右19侵犯深度0.048a T1~2024 T3~4842肿瘤分化程度5.9140.015 低分化47 中-高分化459脉管浸润0.001a (+)824 (-)036神经浸润5.0710.024 (+)723 (-)137
注:No.5阴性组中有6例术后病理未标注神经、脉管侵犯情况;除年龄外,余各项单位均为“例”;a.采用Fisher确切概率法
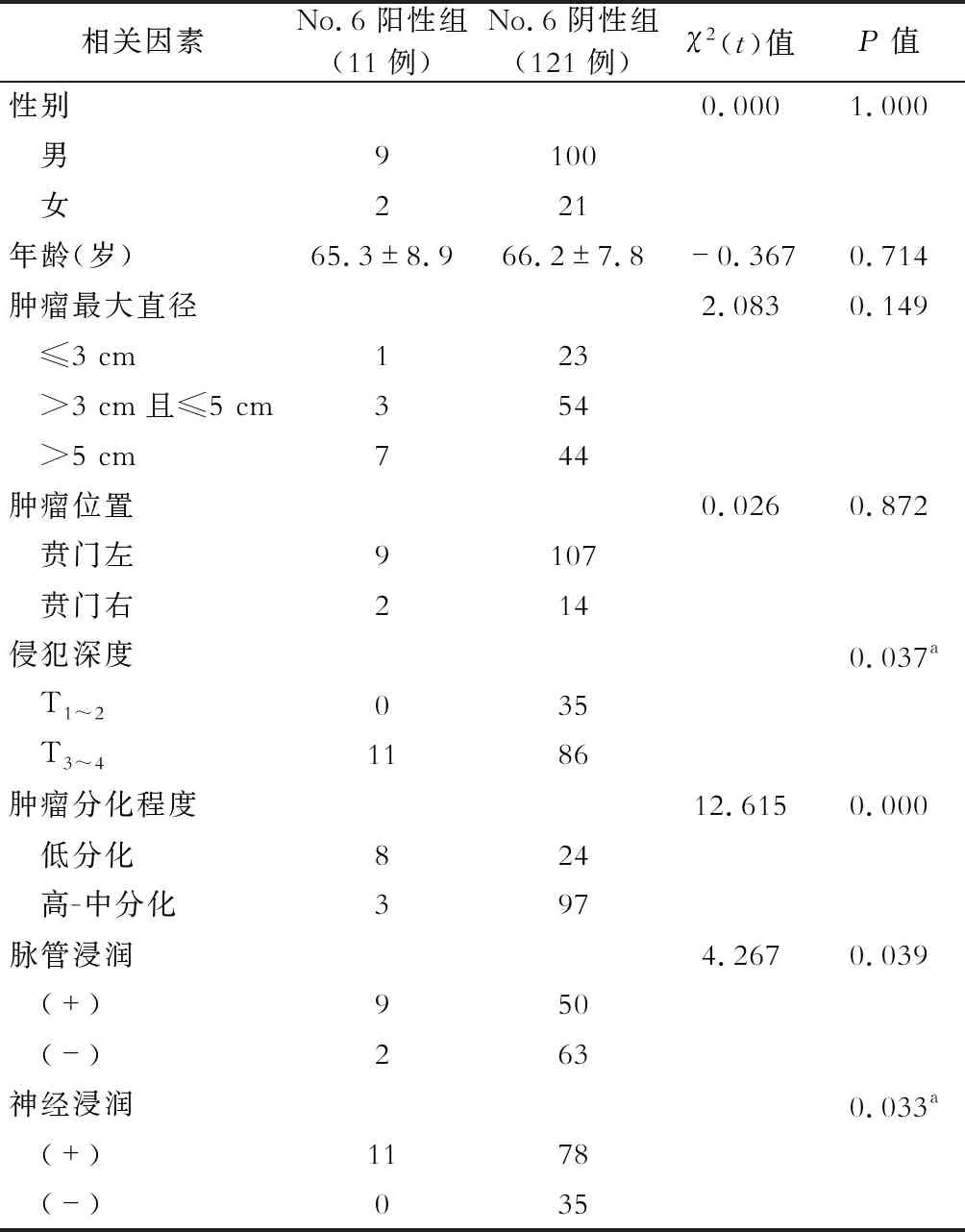
表2 No.6组淋巴结转移的相关危险因素分析
注:No.6(-)组其中有8例术后病理未标注神经、脉管侵犯情况; 除年龄外,余各项单位均为“例”;a.采用Fisher确切概率法

表3 No.5、No.6组淋巴结阳性组与阴性组3年生存率情况
讨 论
一、淋巴结清扫在AEG中的意义
在本研究中,早期AEG病人的淋巴结转移率为16.67%,进展期AEG的转移率为79.23%。日本相关研究[9]表明,AEG与非食管胃结合部胃腺癌相比,淋巴结转移率高,预后差。我国也有相关研究报告[10],AEG与胃窦腺癌相比,原发病灶大,淋巴结转移率高,病理分期较晚,预后差。因此,不管是早期AEG还是进展期AEG都需要彻底清扫相应淋巴结,来提高生存率。目前对Siewert Ⅰ及Siewert Ⅲ型AEG淋巴结分期,清扫范围争论较少,已有共识,Siewert Ⅰ型的淋巴结分期按照食管癌,清扫参照中下段食管癌,行彻底的纵隔淋巴结清扫+腹区淋巴结清扫(第16~20组);Siewert Ⅲ型的淋巴结分期参照胃癌,行全胃+D2淋巴结清扫,若cT1N0且肿瘤直径<4 cm,可行D1+淋巴结清扫[11]。
二、No.5、No.6组淋巴结转移率对Siewert Ⅱ型AEG手术方式选择的影响
对于Siewert Ⅱ型AEG,清扫范围未明确,仍存争议,特别是对幽门区域淋巴结清扫未做明确说明,幽门区域淋巴结转移情况在一定程度上决定手术方式的选择[4]。Goto等[9]研究表明,Siewert Ⅱ型AEG,No.5组淋巴结转移率为2.7%,No.6组淋巴结转移率为0,淋巴结清扫获益小,建议采用近端胃切除,不常规清扫幽门区域淋巴结。国内曹惠华等[12]研究表明,Siewert Ⅱ型AEG,No.5组淋巴结转移率为1.4%,No.6组淋巴结转移率为0.7%,转移率低,不论肿瘤T分期及分化程度,幽门区域淋巴结清扫获益可忽略不计,因此建议采用近端胃切除。然而日本也有学者报道[13],Siewert Ⅱ型AEG,当肿瘤下缘距齿状线大于5 cm,幽门区域淋巴结转移可达20%,需彻底清扫No.5、No.6组淋巴结,行全胃切除术。我国也有学者报道类似研究[14],Siewert Ⅱ型AEG,No.5组淋巴结转移率为18.82%,No.6淋巴结转移率为12.82%,并提出Siewert Ⅱ型AEG病例宜行全胃切除,特别是对肿瘤较大(直径>4 cm)、T分期为3~4期的病人。Siewert Ⅱ型AEG手术方式,近端胃切除及全胃切除争论从未停止,主要围绕肿瘤的根治性及术后生活质量。相比全胃切除术,近端胃切除优势是创伤小,技术要求低,术后营养不良、贫血风险低[15]。然而近端胃切除也有其缺点,如反流性食管炎、吻合口狭窄、吞咽困难等[12]。近端胃切除没有作为Siewert Ⅱ型AEG的标准术式,最根本的原因可能还是在于肿瘤淋巴结是否能够清扫彻底,近端胃切除在保留胃右动脉、静脉及胃网膜右动脉、静脉时,可能无法有效、彻底清扫No.5、No.6组淋巴结。
三、No.5、No.6组淋巴结转移率及危险因素
本研究中,No.5组转移率为10.86%,No.6组转移率为8.33 %,与No.1组的61.97%,No.2组的51.45%及No.3组的58.45%转移率相比,明显较低,但也不容忽视,这与部分研究结果相似[13-14]。No.5组、No.6组淋巴结转移危险因素包括:T4、低分化、神经及脉管浸润。肿瘤最大直径与No.5、No.6组淋巴结转移并不相关(P>0.05),与国内多数研究[14,16]结果不一致;考虑可能与肿瘤异质性及特殊的生物学行为有关,肿瘤沿胃壁黏膜横向生长,而未纵向浸润。在病理统计时发现,有多例病例癌灶浸润最大直径大于3 cm,而浸润深度只为黏膜,无淋巴结转移。
四、No.5、No.6组淋巴转移情况对生存率影响
本研究中,No.5淋巴结阳性组3年生存率为25.0%,No.5淋巴结阴性组3年生存率为57.8%,No.6淋巴结阳性组3年生存率为18.2%,No.6淋巴结阴性组3年生存率为53.8%,阳性组生存率均劣于阴性组,且两者间差异具有统计学意义(P<0.05)。结果表明,对于Siewert Ⅱ型AEG,若幽门区域淋巴结有转移,预后不良,此时应该扩大淋巴结清扫范围,彻底清扫幽门区域,采用全胃切除+D2淋巴结清扫较为合适。
本研究有如下不足:①回顾性、单中心、小样本研究可能存在选择偏移;②随访资料只统计分析了3年生存率,且术后辅助治疗因素未考虑,可能导致生存率偏差。
综上所述,我们认为对于Siewert Ⅱ型AEG,若术前、术中发现肿瘤为T4、低分化、神经及脉管侵犯,此时幽门区淋巴结转移率较高,手术方式更适宜采用全胃切除+D2淋巴结清扫。
