心悦胶囊对PCI后AMI患者心功能的影响及可能机制
2020-03-25杜爱玲刘晨辉宋吉哲刘晓红李敬田季泰令
杜爱玲,刘晨辉,宋吉哲,刘晓红,李敬田,季泰令
潍坊医学院附属医院,山东潍坊 261031
急性心肌梗死(AMI)是目前心血管疾病的主要死因之一。实现缺血心肌再灌注,尽早开通梗死相关罪犯血管,是AMI主要的有效治疗途径,尤其随着经皮冠状动脉介入术(PCI)的广泛应用,AMI患者预后得到极大改善,病死率降低。但AMI患者PCI后心肌血流再灌注,即使冠状动脉造影显示为TIMI血流3级,仍然有部分患者不能达到真正的心肌组织水平再灌注;AMI后心肌急性缺血损伤坏死所造成的心功能损害,仍然在病变血管再通后存在,心室重构、心力衰竭仍在影响AMI患者的远期预后。我国心力衰竭患者的发病率呈逐年上升趋势,研究显示,我国住院心衰患者的死亡率在4.1%[1]。如何改善介入后AMI患者心功能是目前关注的热点。2017年1月~2018年6月,我们以实施PCI后的130例AMI患者为研究对象,观察心悦胶囊对AMI患者的心功能的影响,并探讨其可能机制。现报告如下。
1 资料与方法
1.1 临床资料 选取2017年1月~2018年6月于我院成功实施急诊PCI后的AMI患者130例。纳入标准:符合急性ST段抬高型心肌梗死(STEMI)和急性非ST段抬高型心肌梗死(NSTEMI)诊断标准的患者,STEMI和NSTEMI诊断标准分别参照中华医学会心血管病学分会、中华心血管病杂志编辑委员会2015年公布的《急性ST段抬高型心肌梗死诊断和治疗指南》[2]和2012年公布的《非ST段抬高急性冠状动脉综合征诊断和治疗指南》[3],年龄≥40岁及≤75岁,发病后12 h内成功实施PCI治疗(罪犯血管完全血运重建,TIMI分级为3级);中医辨证属气虚血瘀证,症状表现为胸部疼痛、闷滞,活动后加重,伴乏力、心悸、出汗等;签署知情同意书。排除标准:拒绝行急诊PCI治疗、PCI治疗失败、PCI后需要机械辅助治疗者、急性期住院期间死亡者;在急诊PCI前已给予静脉溶栓治疗者;排除合并其他脏器功能不全、其他心脏疾病、血液系统等疾病、恶性肿瘤、结缔组织疾病、慢性呼吸道疾病等患者;妊娠期或哺乳期妇女。剔除以下患者,包括:未服药、未按规定用药、误诊。脱落:未有完成临床试验观察期的入组病例,包括:主动退出、依从性差影响药物效果评价、失访等。中止试验:因试验药物原因所致病情持续恶化,出现严重并发症或不良反应。但已开始服药治疗的患者均纳入不良反应比较。采用随机数字表法将其分为观察组66例和对照组64例,其中剔除中断心悦胶囊药物应用的患者4例(观察组),失访患者4例(观察组2例,对照组2例),最后纳入研究的患者122例,但已开始服药治疗的患者均纳入不良反应比较。最终分组情况为观察组60例、对照组62例。观察组男43例、女17例,年龄(63.20±9.20)岁;合并高血压38例,合并糖尿病24例;STEMI 40例,NSTEMI 20例;Killip分级Ⅰ级36例,Ⅱ级16例,Ⅲ级5例,Ⅳ级3例。对照组男48例、女14例,年龄(60.02±10.10)岁;合并高血压37例,合并糖尿病27例;STEMI 39例,NSTEMI 23例;Killip分级Ⅰ级36例,Ⅱ级16例,Ⅲ级6例,Ⅳ级4例。两组上述一般资料比较差异均无统计学意义,具有可比性。本研究通过我院医学伦理委员会审核批准。
1.2 治疗方法 对照组给予常规的西医药物治疗(抗血小板药物、β受体阻滞剂、ACEI/ARB、他汀类药物、硝酸酯类药物,以及根据并发症和伴发病而选用的西药降压、降糖、抗心律失常、纠正心衰等药物),观察组在常规西医药物治疗的基础上加用中成药心悦胶囊(由吉林省集安益盛药业股份有限公司提供,国药准字号为Z20030073),2粒/次,3次/d,口服,连服6个月。
1.3 心功能分级的评定 所有入组的PCI后AMI患者应用Killip分级法[4]评估心功能分级如下:Ⅰ级为患者无肺部啰音和第三心音;Ⅱ级为患者有肺部湿啰音,但是湿啰音的范围小于1/2 肺野或有第三心音;Ⅲ级为患者肺部湿啰音的范围超过1/2 肺野;Ⅳ级为患者出现心源性休克。随访期治疗6个月后患者应用纽约心脏协会心功能分级法(NYHA)评估心功能分级[5],固定3位我院心内科临床经验丰富的医师,对所有入组患者进行系统全面的评定,及时记录评定结果,如出现结果不一致,则再次评定直至结果相同。
1.4 超声心动图监测 对所有入组的PCI术后患者分别在PCI后第2天及治疗6个月后行心脏超声检查。由同一名经验丰富的超声科医师操作及报告结果,连续记录3个或以上心动周期的动态图像,记录患者心房心室内径大小、心脏瓣膜功能(包括面积、有无反流、形态结构异常等)、室壁运动、左室射血分数(LVEF)、左室舒张末期容积(LVEDV)及左室收缩末期容积(LVESV)。
1.5 外周血样本采集及指标检测 分别于急诊PCI后第2日清晨及治疗6个月后清晨,对所有入组PCI术后患者空腹采集肘静脉血10 mL,室温静置2 h,3 000 r/min离心5 min,分离血清备用。血清NT-proBNP检测采用微粒子酶联免疫法,核转录因子-κB p65(NF-κB p65)、诱导型一氧化氮合酶(iNOS)、肿瘤坏死因子α(TNF-α)、白细胞介素10(IL-10)均采用双抗体夹心酶联免疫吸附检测技术(ELISA),一氧化氮(NO)采用硝酸还原酶法检测,丙二醛(MDA)采用硫代巴比妥酸(TBA法)检测,超氧化物歧化酶(SOD)采用羟胺法检测,上述指标的检测均按照试剂盒说明书操作步骤操作。
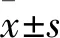
2 结果
2.1 两组心功能相关指标比较 观察组与对照组治疗前NT-proBNP水平分别为(3 356.37±2 109.72)、(3 305.28±2 219.27)pg/mL,治疗6个月后分别为(1 077.84±924.30)、(1 678.15±1 313.91)pg/mL,两组治疗前NT-proBNP比较差异无统计学意义(P>0.05);治疗6个月后,两组NT-proBNP均低于治疗前(P均<0.05),但观察组NT-proBNP水平低于对照组(P<0.05)。
2.2 两组超声心动图指标变化比较 两组治疗前LVEDV、LVESV、LVEF比较无统计学差异(P均>0.05);治疗6个月后,两组LVEF均高于治疗前(P均<0.05),LVEDV、LVESV均低于治疗前(P均<0.05);治疗6个月后,观察组LVEF高于对照组(P<0.05),LVEDV、LVESV低于对照组(P均<0.05)。见表1。

表1 两组超声心动图指标比较
注:与同组治疗前比较,▲P<0.05;与对照组治疗后比较,#P<0.05。
2.3 两组心功能分级比较 治疗6个月后,观察组NYHA心功能分级Ⅰ级46例、Ⅱ级11例、Ⅲ级2例、Ⅳ级1例,对照组分别为45、12、3、2例,两组NYHA心功能分级差异无统计学意义(P>0.05)。
2.4 两组外周血NF-κB-iNOS-NO信号通路指标变化比较 治疗6个月后,两组NO、NF-κB p65、iNOS低于治疗前(P均<0.05);治疗6个月后,观察组NO、NF-κB p65、iNOS低于对照组(P均<0.05)。见表2。

表2 两组NF-κB-iNOS-NO信号通路变化比较
注:与同组治疗前比较,▲P<0.05;与对照组治疗后比较,#P<0.05。
2.5 两组细胞因子变化及氧化应激指标的比较 治疗6个月后,两组TNF-α、MDA低于治疗前(P均<0.05),IL-10、SOD高于治疗前(P均<0.05);治疗6个月后,观察组TNF-α、MDA低于对照组(P均<0.05),IL-10、SOD高于对照组(P均<0.05)。见表3。

表3 两组细胞因子及氧化应激指标变化比较
注:与同组治疗前比较,▲P<0.05;与对照组治疗后比较,#P<0.05。
2.6 外周血NF-κB-iNOS-NO信号通路与细胞因子及氧化应激指标的相关性 Spearman 相关分析结果显示,NF-κB p65表达与TNF-α、MDA呈正相关(r分别为0.349、0.415,P均<0.05),与IL-10、SOD呈负相关(r分别为-0.305、-0.317,P均<0.05);iNOS表达与TNF-α呈正相关(r=0.429,P<0.05),与IL-10、SOD呈负相关(r分别为-0.288、-0.276,P均<0.05);NO表达与MDA呈正相关(r=0.327,P<0.05)。
2.7 心功能指标与外周血NF-κB-iNOS-NO信号通路、细胞因子及氧化应激指标的相关性 患者NT-proBNP水平与NF-κBp65、iNOS、NO、TNF-α、MDA呈正相关(P均<0.05),与IL-10、SOD呈负相关(P均<0.05);LVEF与NF-κB p65、iNOS、NO、TNF-α、MDA呈负相关(P均<0.05),与IL-10、SOD呈正相关(P均<0.05);LVEDV与NF-κB p65、TNF-α、MDA呈正相关(P均<0.05),与IL-10呈负相关(P<0.05);LVESV与NF-κBp65、NO、TNF-α、MDA呈正相关(P均<0.05),与IL-10呈负相关(P<0.05)。见表4。

表4 心功能指标与NF-κB-iNOS-NO信号通路、细胞因子及氧化应激指标的相关性
2.8 两组MACE发生率比较 对入组患者进行6个月随访,随访期间,观察组与对照组MACE(主要不良心血管事件)发生率分别为:新发或原有心力衰竭加重的发生率为3.3%(2例)和4.8%(3例),心血管死亡发生率为0和1.6%(1例),恶性心律失常发生率为0和1.6%(1例),非计划内再血管化治疗发生率为3.3%(2例)和6.5%(4例),再发急性心肌梗死发生率为1.6%(1例)和3.2%(2例),心源性休克发生率为1.6%(1例)和3.2%(2例),再发心绞痛发生率为1.6%(1例)和8%(5例)。观察组与对照组MACE总发生率分别13.33%(8例)和29.03%(18例)。两组在单一的MACE发生率方面差异无统计学意义(P均>0.05),在MACE总发生率方面,观察组发生率较对照组降低,差异有统计学意义(P<0.05)。
2.9 不良反应发生率比较 对所有入组患者进行6个月随访,随访期间,观察组与对照组不良反应发生率分别为:血小板减少发生率为5.0%(3/60)与3.2%(2/62),肝功能异常发生率为6.7%(4/60)与3.2%(2/62),肾功能异常发生率为5.0%(3/60)与6.5%(4/62),消化道症状发生率为13.3%(8/60)与11.3%(7/62),呼吸困难发生率为1.7%(1/60)与1.6%(1/62),观察组与对照组总发生率分别为31.7%(19/60)和25.8%(16/62)。两组之间在单一不良反应发生率方面及不良反应事件总发生率方面均无统计学差异(P均>0.05)。
3 讨论
AMI属于中医学“胸痹”“心痹”“厥心痛”等范畴,有气虚血瘀、痰瘀互结、气滞血瘀、寒凝心脉等,其中气阴两虚、血脉癖滞是AMI后较为常见的病理机制。急诊PCI是AMI治疗的一种有效方式,是AMI患者最重要的血运重建手段,能迅速开通罪犯血管,恢复缺血心肌的血液供应,挽救濒死心肌细胞,改善左心室收缩舒张功能,防治心室重构[2,6~8]。但AMI后心肌急性缺血损伤坏死所造成的心功能损害,仍然在病变血管再通后存在,AMI发生后,冠状动脉闭塞,使心肌缺血、缺氧,进而引发氧化应激及炎症反应,导致左心室重构及心功能下降[9]。
中成药心悦胶囊主要成分是西洋参茎叶总皂苷,是从西洋参茎叶中提取的活性成分,药理学研究证实,其具有调节脂质代谢、抗缺血及氧化应激等功效[10]。本研究表明,对急诊PCI后AMI患者采取常规药物治疗联合使用心悦胶囊,随访6个月后发现,观察组NT-proBNP低于对照组,心脏超声检查指标LVEDV、LVESV、LVEF亦明显改善,提示心悦胶囊可保护PCI后AMI患者的心功能。同时,经心悦胶囊6个月的干预治疗后,观察组外周血NF-κB p65-iNOS-NO信号通路的表达及炎性细胞因子TNF-α的水平低于对照组,而抑炎因子IL-10的水平高于对照组,差异均有统计学意义,表明心悦胶囊可抑制AMI患者的炎症反应。本研究亦发现,观察组经6个月治疗后患者MDA降低、SOD活性提高,提示心悦胶囊可抑制AMI患者的脂质过氧化反应、清除氧自由基。
NF-κB调控的基因编码多种因子,参与各种生物学过程,包括免疫反应、炎症、应激反应、调控细胞凋亡、肿瘤发生等[11]。NF-κB激活后进入胞核,与相应的靶点结合,调控相应下游基因的转录表达,包括iNOS、白细胞介素等,参与炎症反应。TNF-α是启动炎症级联反应的关键因素,诱导多种炎症因子产生,诱导心肌细胞凋亡,是较早被证实且研究最为深入的与心力衰竭相关的炎性因子[12,13]。IL-10是由活化的T细胞、淋巴细胞、单核细胞等多个细胞分泌,其有抗炎作用,抑制促炎因子IL-6、IL-8、TNF-α等的生成,抑制巨噬细胞的提呈抗原作用,抑制中性粒细胞聚集等,有抗动脉粥样硬化的作用[14,15]。本研究亦发现,NF-κB-iNOS-NO信号通路的表达与TNF-α、MDA呈正相关,与IL-10、SOD呈负相关,而代表患者心功能指标的NT-proBNP、LVEDV、LVESV与NF-κBp65、TNF-α、MDA呈正相关,与IL-10、SOD呈负相关;LVEF与NF-κBp65、TNF-α、MDA呈负相关,与IL-10、SOD呈正相关。提示心悦胶囊可能与抑制心梗后心衰患者的NF-κBp65-iNOS-NO信号通路、调节炎性细胞因子及氧化应激有关。
综上所述,急诊PCI后AMI患者在常规西药治疗基础上加用益气养阴中成药心悦胶囊,能明显抑制机体内氧化应激及炎症反应,从而改善患者心功能,抑制心室重构,改善预后。而应用心悦胶囊后MACE发生率及不良反应发生率无明显增加。但本研究由于研究范围有限、入组病例较少, 心悦胶囊对AMI的确切疗效和机制尚需进一步探讨和研究。
