影响高龄女性IVF-ET新鲜周期临床妊娠结局的多因素分析
2020-03-19穆鑫张娜王婷师娟子
穆鑫,张娜,王婷,师娟子
(西安交通大学附属西北妇女儿童医院生殖中心,西安 710061)
随着社会进步,女性受教育及参与社会工作比例明显提高,越来越多女性将生育计划推迟至35岁之后。同时,“二孩政策”的放开,高龄有生育要求的女性比例增多。研究显示,女性不孕症发病率随年龄增长逐渐提高,35~39岁不孕症发病率从35岁以下的15%上升为30%,39~44岁不孕症发病率则高达64%[1]。更多的女性希望通过辅助生殖技术来获得妊娠,辅助生殖技术中高龄患者的比例逐年增高。但多数文献报道显示,高龄患者体外受精-胚胎移植(IVF-ET)的结局并不理想,高龄患者需较年轻患者付出更大精力、时间及资金以达到妊娠[2-3]。影响高龄患者IVF-ET治疗结局的因素较多,从方案选择、药物应用到内膜准备、移植胚胎个数等各个环节均可能对最终结局产生影响。本研究拟通过对单中心高龄患者新鲜周期IVF-ET治疗不同妊娠结局的影响因素进行分析,以期为高龄患者IVF治疗前的咨询和评估提供一定帮助。
资料与方法
一、研究对象
收集2017年1月至2018年12月于本院行IVF-ET治疗的年龄>35岁的患者为研究对象。纳入标准:(1)行IVF-ET治疗;(2)年龄>35岁;(3)行新鲜周期卵裂期胚胎/囊胚移植;(4)随访至临床妊娠结局。排除标准:(1)全身急性或慢性感染性疾病或生殖道感染;(2)因各种原因取消新鲜卵裂期胚胎/囊胚移植;(3)生殖道或子宫发育异常;(4)宫腔粘连或输卵管积水未经处理;(5)存在生殖内分泌代谢疾病如甲功异常、血糖异常、多囊卵巢综合征等。
研究共纳入968例患者,患者年龄36~49岁,对所有患者的临床、实验室及随访资料进行回顾性分析。
二、研究方法
1.分组:根据随访资料,将968例患者按照临床妊娠结局分为临床妊娠组(442例,45.7%)及未妊娠组(526例,54.3%)两组。并分年龄层36<年龄<40岁(36~40岁)和≥40岁探讨影响不同年龄层高龄女性妊娠结局的可能因素。
2.促排卵及IVF-ET:所有患者的控制性促排卵及IVF-ET均按照我中心常规操作进行。
3.观察指标及判定标准:记录并分析所有患者夫妇的一般资料,如年龄、体重指数(BMI)、不孕原因及年限、基础激素水平、基础窦卵泡数(AFC)等;促排卵实验室资料:超促排卵方案、HCG日内膜厚度及激素水平、获卵数等;其他实验室检查数据,如男方精液活率、精液浓度、精子正常形态率、精子顶体反应率、精子DNA碎片率;以及胚胎移植数据。
4.临床妊娠判定:胚胎移植术后14 d检测血β-HCG水平,阳性者于移植后28~35 d行超声检査,见妊娠囊且妊娠囊内存在胎心、胎芽者确定为临床妊娠。
三、统计学方法
结 果
一、高龄女性行IVF-ET治疗不同临床妊娠结局的单因素分析
将高龄女性按照临床妊娠结局分为临床妊娠及未妊娠两组,对两组患者进行影响因素的单因素分析。
1.两组患者一般情况比较:临床妊娠组男、女双方年龄、基础FSH均显著低于未妊娠组(分别为P=0.002,P=0.000,P=0.000);临床妊娠组原发不孕、行第一周期IVF治疗、女方BMI、基础AFC数均显著高于未妊娠组(分别为P=0.044,P=0.000,P=0.022,P=0.000)。两组患者男方BMI、不孕年限、不孕因素、基础性激素水平比较均无显著性差异(P>0.05)(表1)。
表1 两组患者一般资料比较[(±s),n]
注:与未妊娠组比较,*P<0.05
2.两组患者促排卵、移植影响因素分析:两组患者促排卵方案比较,临床妊娠组长方案及超长方案、囊胚移植所占比例及HCG日子宫内膜厚度显著高于未妊娠组(分别为P=0.022,P=0.000,P=0.000),而 Gn总剂量、添加HMG剂量、HCG日LH均显著低于未妊娠组(分别为P=0.022,P=0.042,P=0.019),Gn应用时间、HCG日E2、获卵数显著高于未妊娠组(分别为P=0.000,P=0.002,P=0.000)。两组间Gn起始剂量、HMG应用时间、HCG日P水平、应用GH比例、移植卵裂期胚胎/囊胚个数比较无显著性差异(P>0.05)(表2)。
3.两组患者男方精液指标比较:两组患者男方精液检测指标比较,精子活率、精液浓度、正常形态率、顶体反应率、DNA碎片率等各项指标比较均无显著性差异(P>0.05)(表3)。
表2 两组患者促排卵、胎胚发育及移植情况比较[(±s),n]
注:与未妊娠组比较,*P<0.05
表3 两组患者男方精液指标比较[(±s),n]
注:a两组均有部分患者未行精子形态学检查
二、高龄女性行IVF-ET治疗不同临床妊娠结局的二元Logistic回归分析
将单因素分析结果中有统计学意义的变量纳入二元Logistic回归模型,采用逐步向前筛选法,结果提示IVF周期数(OR=0.712,P=0.036)、女方年龄(OR=0.362,P=0.000)、基础FSH(OR=0.960,P=0.030)、基础AFC(OR=1.041,P=0.028)、HCG日内膜厚度(OR=1.084,P=0.008)、获卵数(OR=1.085,P=0.001)为高龄女性不同临床妊娠结局的独立影响因素。IVF周期数增加、女方年龄增加、基础FSH增加为高龄女性临床妊娠失败的独立危险因素,而HCG日内膜厚度增加、基础AFC多、获卵数增加为高龄女性临床妊娠成功的独立保护因素(表4)。
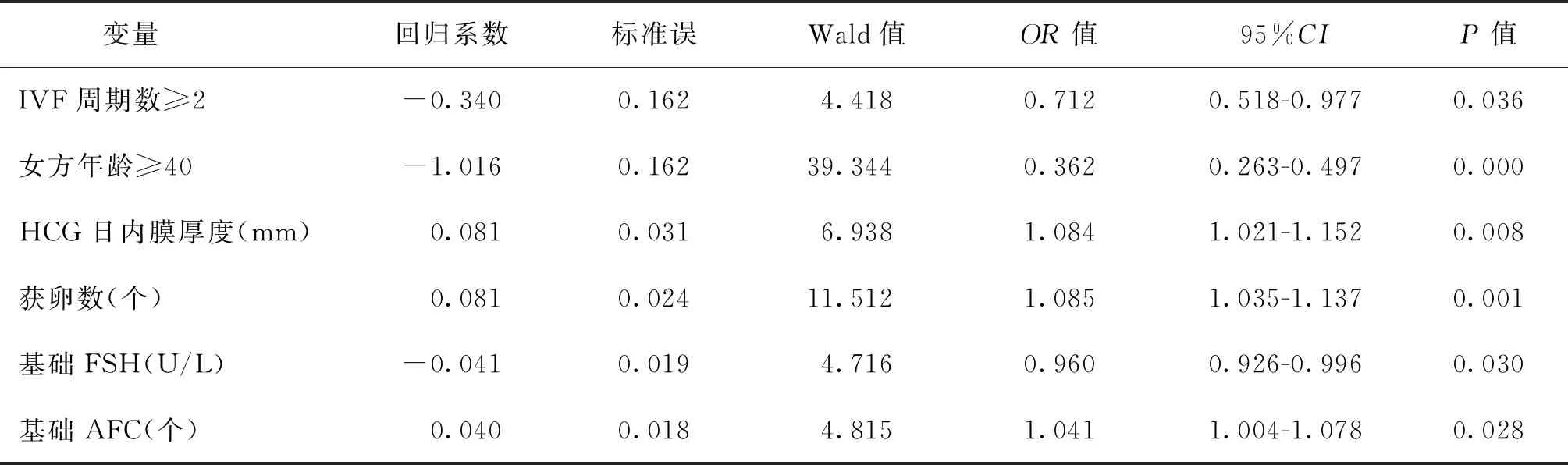
表4 高龄女性行IVF-ET治疗不同临床妊娠结局的Logistic回归分析
考虑多周期患者本身可能存在诸多影响妊娠的不良因素,将所有2周期以上患者数据剔除,将临床妊娠组1和未妊娠组1两组进行比较,两组间女方年龄、男方年龄、基础FSH、基础T、基础AFC、短方案、超长方案、拮抗剂方案所占比例、Gn总剂量、Gn时间、HMG应用剂量、HCG日LH、HCG日内膜厚度、获卵数、囊胚移植比例存在差异(表5、表6)。将单因素分析中有统计学意义的变量纳入二元Logistic回归模型,采用逐步向前筛选法进行再次计算,结果提示女方年龄(OR=0.817,P=0.000)、HCG日子宫内膜厚度(OR=1.094,P=0.015)、囊胚移植比例(OR=1.561,P=0.013)为高龄女性不同临床妊娠结局的独立影响因素。女方年龄增加为高龄女性临床妊娠失败的独立危险因素,而HCG日内膜厚度增加、囊胚移植比例增加为高龄女性临床妊娠成功的独立保护因素
表5 两组患者中IVF第1周期患者基础资料比较[(±s),n]
注:与未妊娠组比较,*P<0.05
三、不同年龄分层IVF-ET治疗不同临床妊娠结局的二元Logistic回归分析
将所有患者按照女方年龄分为两组,36~40岁组及≥40岁组,分别计算两组患者不同临床妊娠结局影响因素,将单因素分析结果中有统计学意义的变量纳入二元Logistic回归模型,采用逐步向前筛选法进行分析。
36~40岁组Logistic回归分析提示,女方年龄(OR=0.848,P=0.029)、基础AFC(OR=1.050,P=0.005)、卵裂期胚胎/囊胚移植个数(OR=1.809,P=0.001)、是否囊胚移植(OR=1.866,P=0.001)为36~40岁女性不同临床妊娠结局的独立影响因素。女方年龄增加为36~40岁女性临床妊娠失败的独立危险因素,而基础AFC多、囊胚/卵裂期胚胎移植2个、囊胚移植为其临床妊娠成功的独立保护因素(表7)。
表6 两组患者中IVF第1周期患者促排卵、胎胚发育及移植情况比较[(±s),n]
注:与未妊娠组比较,*P<0.05

表7 36~40岁组女性行IVF-ET治疗不同临床妊娠结局的Logistic回归分析
≥40岁组结果分析提示,女方年龄(OR=0.765,P=0.003)、基础FSH(OR=0.891,P=0.007)、基础AFC数(OR=1.109,P=0.006)为≥40岁女性不同临床妊娠结局的独立影响因素。女方年龄增加、基础血清FSH增加为≥40岁女性临床妊娠失败的独立危险因素,而基础AFC多为其临床妊娠成功的独立保护因素(表8)。
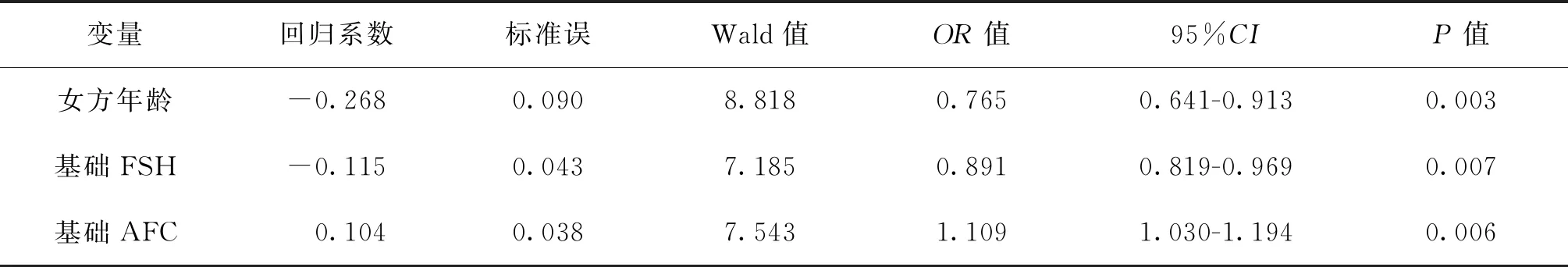
表8 ≥40岁组女性行IVF-ET治疗不同临床妊娠结局的Logistic回归分析
讨 论
我们的研究发现,IVF周期数、女方年龄、基础FSH、基础AFC、HCG日子宫内膜厚度、获卵数为高龄女性不同临床妊娠结局的独立影响因素。对所有患者年龄分层进行单独分析发现,女方年龄、基础AFC、卵裂期胚胎/囊胚移植个数、是否囊胚移植为36~40岁女性不同临床妊娠结局的独立影响因素。女方年龄、基础FSH、基础AFC数为≥40岁女性不同临床妊娠结局的独立影响因素。
女性年龄为引起生育力下降的重要因素,目前尚无统一的女性高龄的标准,国内比较公认的是按照高龄产妇来定义高龄生育,即女性>35周岁分娩[4]。本研究提示对于高龄女性而言,无论年龄分层为36~40岁或年龄≥40岁,女方年龄均为临床妊娠结局的独立影响因素。与之前的研究结果[5-6]一致。原因主要为随年龄增长,卵巢储备功能减退,卵巢对促排卵药物反应能力下降,导致卵泡数目过少,获卵率低,可移植胚胎数目降低而最终无法完成IVF-ET过程[7]。同时卵子质量下降,出现非整倍体胚胎几率增加[8],胚胎种植几率下降。
基础AFC和FSH为临床上反映卵巢储备功能最常用的两个指标。Amanvermez等[9]研究通过ROC曲线绘制发现,基础FSH对于高龄妇女卵巢储备功能减退的预测更为准确。丁杨等[10]研究发现40岁以上患者,FSH/LH比值可预测获卵数。另有研究比较年龄、基础FSH、基础E2、基础AFC四项指标预测卵巢反应性,结果显示,基础AFC更具预测优势[11]。本文研究同样发现,两组患者基础AFC均对临床妊娠结局具有独立影响作用,而对于40岁以上患者,基础FSH同时独立影响其临床妊娠结局,提示年龄联合基础FSH、基础AFC对临床妊娠结局有一定预测作用。
子宫内膜厚度为最简便直观的可大致反映子宫内膜容受性的指标,薄型子宫内膜目前尚无统一标准,大多数文献集中倾向于以HCG日子宫内膜厚度<7 mm或<8 mm为薄型子宫内膜标准[12-13]。而薄型子宫内膜是否影响IVF-ET治疗结局尚无统一结论[14-15]。本研究发现HCG日子宫内膜厚度增加为高龄女性新鲜周期移植临床妊娠成功的保护性因素,与焦娇等[16]及Liu等[17]的研究结果类似。但对年龄分层后显示,虽然HCG日子宫内膜增加,临床妊娠率有增高趋势,但不能作为临床妊娠结局的独立预测因素,推测可能与分组后各组人数减少,统计效能减弱有关,后面的研究中应进一步扩大样本量,以明确HCG日子宫内膜对不同年龄患者新鲜周期临床妊娠率的影响因素。
随着辅助生殖技术发展,IVF-ET治疗成功率大幅度提高,但仍有约半数患者需要经历几个重复周期才能获得理想的结果。有研究显示,第1周期患者IVF治疗的获卵数、临床妊娠率均高于2周期以上妇女[18]。但Smith等[19]对156 947名英国妇女IVF治疗结局分析提示,患者行IVF治疗6周期的累计妊娠率仍能达到65.3%。本研究提示IVF周期数≥2周期为高龄女性临床妊娠失败的独立因素,与焦雪丹等[20]的研究结果一致,但对年龄分层后该影响因素减弱,推测可能与年龄分层后两组样本量减少,统计效能减弱有关。
如何个体化选择胚胎移植数目,在不降低临床妊娠率的前提下降低多胎妊娠的发生率为辅助生殖技术所追求的目标。中华医学会生殖医学分会《关于胚胎移植数目的中国专家共识》[21]中建议无论多大年龄和移植周期次数,移植胚胎数目都不超过2 枚。本研究所有患者均移植1~2胚胎,多因素回归分析显示,对于36~40岁患者,在移植1~2枚胚胎范围内,增加胚胎移植数目可能获得更好的临床妊娠率,且增加囊胚移植比例为增加临床妊娠率的独立保护因素,与刘益枫等[5]的研究结果一致。但对于40岁以上患者移植胚胎个数及增加囊胚移植比例虽然临床妊娠率也有提高,但综合其它因素后,此两种因素则无独立预测作用。
本研究数据资料有限,仅对高龄女性新鲜周期临床妊娠结局进行了多因素分析,但冷冻周期及累计活产率的影响因素未进行进一步分析,在后续的研究中我们将持续关注,扩大样本量,以明确高龄女性辅助生殖治疗冷冻周期及累计活产率的影响因素。
综上所述,IVF周期数、女方年龄、基础FSH、基础AFC、HCG日子宫内膜厚度、获卵数为高龄女性不同临床妊娠结局的独立影响因素。建议所有>35岁患者,若存在不孕因素,应尽早进行助孕治疗。在IVF-ET治疗过程中,选择合适促排卵方案,以获得最大获卵数,同时,应用多种方法,增加子宫内膜厚度,以提高临床妊娠率。对于36~40岁患者,可酌情增加胚胎移植个数,尽量选择囊胚移植来提高临床妊娠率,但在实际操作过程中,仍需要严格遵循指南,注意避免多胎的发生。
