凸面蛛网膜下腔出血合并急性脑梗死的临床特点及影像学分析
2020-03-09毕抓劲操亚云苏竹毅徐沙贝刘晨辰
毕抓劲,操亚云,曹 杰,苏竹毅,徐沙贝,刘晨辰
自发性脑凸面蛛网膜下腔出血(convexal subarachnoid hemorrhage,cSAH)是蛛网膜下腔出血中少见的一种类型,其主要特征是出血局限于一个或几个相邻大脑凸面脑沟内,且不累及相邻的脑实质、外侧裂、大脑纵裂、基底池或脑室等部位[1]。cSAH常见的病因包括血管性因素和非血管性因素,cSAH合并急性脑梗死在临床中较为少见,其病因、发病机制以及两者间相关性不明。本研究针对cSAH合并急性脑梗死患者从病因、临床表现、影像学特征、治疗以及预后等方面进行分析。
1 资料与方法
1.1 一般资料 回顾性收集2013年1月-2019年1月于我院神经内科及神经外科住院、经临床表现及影像学检查确诊为cSAH合并急性脑梗死的患者8例。

2 结 果
2.1 一般资料 8例患者中,男性4例,女性4例,男女比例为1∶1;发病年龄43~68岁,平均(57.5±8.7)岁。既往5例(62.5%)有明确高血压病史,风湿性心脏病、心律失常、脑梗死、鼻咽癌放疗、吸烟饮酒史分别各1例。病因方面,3例考虑为大动脉粥样硬化性,此外脑淀粉样血管病、心源性脑栓塞、肿瘤放疗、烟雾病以及不明原因各1例(见表1)。
2.2 临床表现 首发或主要症状有意识障碍、头痛、肢体运动障碍、肢体感觉障碍、失语及肢体抽搐多种表现形式。其中所有患者均出现或伴有短暂的偏身肢体运动和/或感觉障碍,失语4例,头痛3例,意识障碍2例,痫性发作1例(见表1)。
2.3 影像学资料 8例患者均行头部CT检查,CT可见局部脑沟内线状高密度影,均为单侧,病变均位于中央沟附近,其中顶叶8例,额叶2例。8例患者均行头部MRI平扫,7例行DWI。所有患者MRI T2Flair高信号部位均与头部CT线状高信号相吻合,证实为cSAH。头部MRI平扫及DWI提示所有患者存在急性脑梗死,脑梗死部位多位于大脑中动脉供血区、放射冠区以及脑叶皮质。8例患者中,6例cSAH发生于急性脑梗死同侧,2例cSAH发生于急性脑梗死对侧。8例患者均行头颈部血管检查,其中4例行CT血管成像,3例行DSA,1例行MR血管成像。6例(75%)出现前循环大血管(颈内动脉或大脑中动脉)狭窄或闭塞(见图1)。
2.4 治疗与预后 8例患者均给予对症治疗(包括脱水、降压、预防脑血管痉挛、改善循环及预防痫性发作等),其中3例考虑大动脉粥样硬化性脑梗死患者给予抗血小板治疗,1例考虑心源性栓塞患者给予抗凝治疗。8例患者90 d mRS评分均≤2分,且随访期间均无新发血管事件。
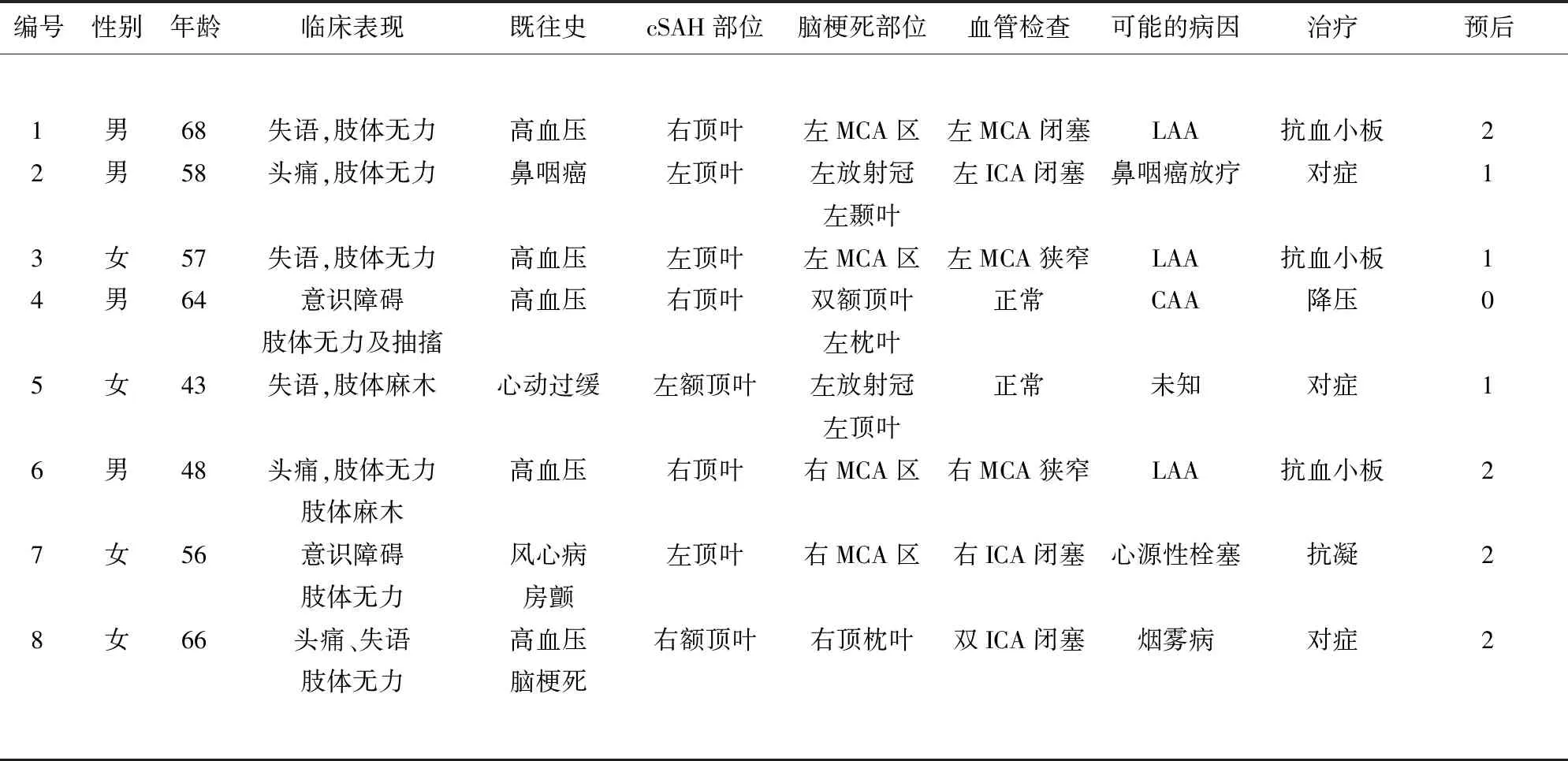
表1 cSAH合并急性脑梗死患者的临床表现、影像学特征、治疗和预后
注:CAA:淀粉样脑血管病;ICA:颈内动脉;LAA:大动脉粥样硬化性;MCA:大脑中动脉;预后为发病90 d mRS评分
3 讨 论
cSAH作为自发性蛛网膜下腔出血少见且特殊的一种类型,发病率较低,约占所有自发性SAH的5%~18%[1~5]。cSAH的病因多种多样,包括CAA、可逆性脑血管收缩综合征(RCVS)、可逆性后部白质脑病(PRES)、颈内动脉狭窄或闭塞、颅内静脉血栓形成、药物滥用、血管炎、血管畸形、脑肿瘤以及脑脓肿等[2~4]。cSAH合并急性脑梗死在临床上更为少见,可能病因包括颈内动脉狭窄或闭塞、动脉夹层、RCVS、CAA以及心源性栓塞[3,6~8],其中最常见的病因为颈内动脉狭窄或闭塞[3]。本研究中8例患者,病因多样,包括大动脉粥样硬化性血管狭窄或闭塞、脑淀粉样血管病、心源性脑栓塞、肿瘤放疗、烟雾病以及不明原因,其中大动脉粥样硬化性血管狭窄或闭塞所致最多,与既往文献报道基本一致。
目前,急性脑梗死与cSAH相互之间的病理生理学机制尚未阐明。目前比较普遍认为严重动脉粥样硬化所致大动脉狭窄或者闭塞引起cSAH的机制可能与烟雾病引起的出血机制相类似[9,10]。本研究中病例8为烟雾病患者,双侧大血管闭塞后,新生血管以及软脑膜侧支代偿血管形成,这些血管脆弱且出现扩张,容易发生自发性破裂出血,同时血流动力学的改变会进一步损伤脆弱且扩张的侧支代偿血管,从而出现cSAH[3,9,11]。同时本研究中病例2、4、5和8,脑梗死病灶部位位于cSAH脑沟周围,均为大脑皮质局灶性点状梗死,可能为cSAH引发脑沟周围血管痉挛或脑沟局部血管调节功能障碍所致[12]。此外,既往研究显示cSAH和急性脑梗死几乎全部发生于血管狭窄严重或者闭塞的同侧[3,6~9,11]。本研究中病例3和6中cSAH与梗死区域位于同侧,但病例1和7发现cSAH位于梗死区域的对侧。病例1中,单侧颈内动脉闭塞影响同侧血流的同时,也可影响对侧血流,我们推测侧支循环的建立可以导致梗死区域对侧血流动力学的改变,其中脑表面软脑膜吻合可能是血流量增加的一个重要因素[13]。此外梗死侧大血管的闭塞可以导致对侧血管代偿性扩张,这种超出生理代偿范围的扩张增加了血管的脆性,最终导致小血管的破裂[8]。对病例7来说,除了上述大血管闭塞导致对侧cSAH的可能机制以外,来自心脏的栓子堵塞梗死区域同侧血管的同时,也可以到达对侧远处低灌注的血管,导致对侧周围血管的坏死以及破裂出血,但具体机制仍然不明。

图1 8例cSAH合并急性脑梗死患者的影像学表现。其中最上图为头部CT;中上图为T2Flair序列;中下图为DWI序列(病例3为T2Flair序列);最下图为脑血管检查
cSAH合并急性脑梗死的临床表现多样,包括意识障碍、头痛、肢体运动障碍、肢体感觉障碍、失语、痫性发作等多种表现形式[6~8,10,11]。本研究中多数患者缺乏典型动脉瘤性SAH突发剧烈头痛、脑膜刺激征阳性等临床特点。所有患者均出现或伴有短暂的偏身肢体运动和/或感觉障碍,且影像学均提示cSAH合并急性脑梗死部位以中央沟附近最为常见,与既往文献报道相一致[3,4,6,11]。尽管临床表现缺乏特异性,但临床上出现卒中样起病或者短暂性脑缺血发作样症状时,应警惕cSAH的发生[1,2,4,9]。目前针对cSAH合并急性脑梗死患者的治疗原则尚未明确,本研究显示此类患者给予对症处理及病因治疗后均预后良好(90 d mRS≤2分),尤其是大动脉粥样硬化性血管狭窄或闭塞伴急性脑梗死的cSAH患者接受抗血小板聚集治疗可能是安全有效的,但仍需要进一步的临床试验来验证[11]。
综上所述,cSAH合并急性脑梗死临床表现复杂,病因多样,以大动脉粥样硬化性血管狭窄或闭塞最为多见,cSAH与梗死区域可位于同侧或者对侧,目前尚无统一的治疗方法,给予对症处理及病因治疗多数预后良好。
