肠道自然杀伤细胞/T细胞淋巴瘤误诊为克罗恩病1例
2020-03-05
作者单位:650032 昆明医科大学第一附属医院消化内科
结外自然杀伤细胞/T细胞淋巴瘤(ENKL)是一种高度侵袭性的恶性肿瘤,主要累及鼻腔和鼻咽,也可累及胃肠道。原发于胃肠道的ENKL病因尚未明确,可能与EB病毒(EBV)感染密切相关,也可能与遗传变异、合并免疫缺陷性疾病等相关,部分免疫抑制剂可以明显升高ENKL的发生率。ENKL的临床症状、内镜下表现及病理形态缺乏特异性,误诊率高,治疗效果不佳,预后差。本文报道1例误诊为克罗恩病(CD)的肠道ENKL,以期提高临床对该病的认识。
1 临床资料
患者,男性,26岁,2016年9月6日因“间断性腹泻1年,加重伴发热1周”入院。1年前无明显诱因出现腹泻,为黄色稀便,5~6 次/d,偶伴黏液及鲜血,伴脐周隐痛,外院抗感染、止泻治疗无好转,遂至本院。粪便检查:每高倍镜视野平均白细胞2个,未检出细菌及真菌。C反应蛋白(CRP)50.5 mg/L(参考值0~10 mg/L),EBV-DNA 6.01×104拷贝/mL(参考值<400 拷贝/mL),ANA+ANCA阴性,T-SPOT试验阴性。CT可见回盲部、局部回肠、部分升结肠及直肠肠壁不均匀增厚。结肠镜(患者不能耐受,进镜60 cm)显示:横结肠至直肠充血、水肿、糜烂。病理检查显示:黏膜慢性炎性细胞浸润伴糜烂,局部疑似肉芽肿性炎(见图1)。诊断考虑结直肠黏膜炎性改变,给予“美沙拉嗪口服,每日2次,每次2 g,美沙拉嗪栓剂塞肛每日1次”,治疗1周后好转出院。之后自行停药,自服中草药,腹泻症状反复。
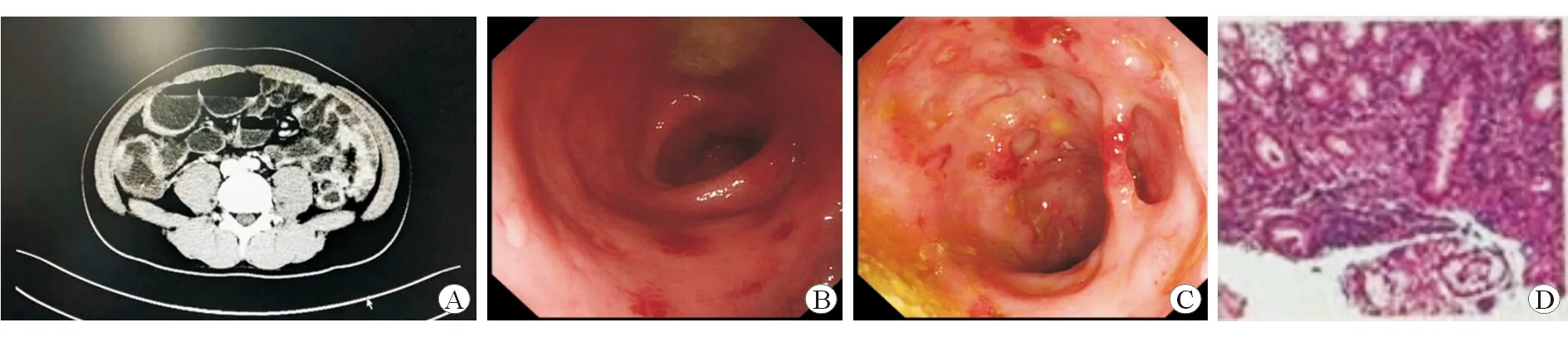
图12016年9月患者的CT、肠镜及病理结果ACT显示回盲部、局部回肠、部分升结肠及直肠肠壁不均匀增厚B肠镜显示直肠充血、水肿、糜烂C肠镜显示横结肠充血、水肿、糜烂、憩室、黏膜桥D病理检查显示横结肠黏膜慢性炎性细胞浸润伴糜烂,局部疑似肉芽肿性炎 HE染色 ×100
2017年6月24日患者再次出现腹泻,为黄色稀便,7~8次/d,偶伴黏液及鲜血,伴发热,体温升高至39.5 ℃,伴咽痛,至本院就诊。查体:消瘦,咽腭弓可见溃疡,颌下淋巴结肿大,直径约4 mm,质韧无压痛,活动性差,上腹轻压痛。辅助检查:白细胞(WBC)11.1×109/L,血红蛋白(Hb)98 g/L,CRP 76.0 mg/L,降钙素原(PCT)6.57 ng/mL(参考值<0.5 ng/mL),红细胞沉降率(ESR)64 mm(参考值0~15 mm),白蛋白26.0 g/L,尿β2-微球蛋白7.68 mg/L(参考值<0.2 mg/L), EBV-DNA 3.55×105拷贝/mL,EBV衣壳抗原IgA及IgG抗体阳性、EBV早期抗原抗体IgG阳性、EBV核抗原抗体IgG阳性。结肠镜显示:结直肠黏膜散在点片状充血及0.4~1.5 cm憩室样凹陷。病理检查显示:黏膜组织固有层见大量淋巴细胞、浆细胞及少量中性粒细胞浸润,隐窝脓肿形成,未见肉芽肿样结构(见图2)。颈部淋巴结活组织检查显示反应性增生。
入院予抗炎、抗病毒、营养支持等治疗。患者于第6天出现腹痛加重、便血,解暗红色血便伴血凝块100 mL,行内镜下止血治疗后仍有活动性出血,总量约800 mL。辅助检查结果显示:WBC 2.15×109/L,Hb 82 g/L,血小板 86×109/L,凝血酶原时间27.4 s,考虑发生嗜血细胞综合征可能。请介入科行肠系膜上下动脉造影止血药物灌注栓塞术,术后再次肛管引流出血性液体约1 500 mL,本院外科行开腹全结肠直肠次全切除术+回肠J袋肛管吻合+近端回肠预防性造瘘术。术后肠道大体标本见全结肠、直肠多发溃疡性病变,见铺路石样溃疡。大体标本病理显示:横结肠肠壁全层淋巴细胞浸润,伴淋巴滤泡形成,见裂隙状溃疡,考虑为CD,淋巴瘤不能排外。术后第2天,患者出现心率快,血氧饱和度测不出,烦躁不安,引流管大量鲜红色引流液,抢救无效死亡。随后手术标本的免疫组织化学结果显示:CD56阳性,CD8阳性,Ki-67 20%阳性,CD5部分阳性,CD3阴性,CD20阴性。EBER原位杂交阳性(见图3)。修正诊断:结外ENKL(肠道ENKL)。

图22017年6月患者的肠镜与病理结果A肠镜显示降结肠憩室样凹陷B肠镜显示直肠深凹陷、脓性分泌物C病理显示直肠黏膜组织固有层见大量淋巴细胞、浆细胞及少量中性粒细胞浸润 HE染色 ×100D病理显示直肠黏膜组织见个别隐窝脓肿形成 HE染色 ×40
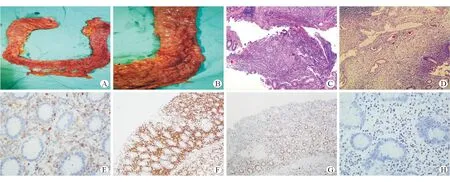
图32017年7月术后大体标本、病理及免疫组织化学结果A术后大体标本显示全结肠、直肠多发溃疡病变B术后大体标本显示降结肠壁见铺路石样溃疡、充血及水肿C病理显示横结肠肠壁全层淋巴细胞浸润 HE染色 ×40D病理显示横结肠肠壁见裂隙状溃疡 HE染色 ×40ECD56阳性 免疫组织化学染色 ×100FCD8阳性 免疫组织化学染色 ×40GKi-67 20%阳性 免疫组织化学染色 ×40HEBER原位杂交阳性 地高辛染色 ×100
2 讨论
ENKL是一种高度侵袭性的恶性肿瘤,其恶性细胞大部分来源于成熟的自然杀伤(NK)细胞,少部分来源于NK样T细胞,属于非霍奇金淋巴瘤(NHL)[1]。该病在亚洲及南美洲的发病率较高,占全球总发病人数的70%以上[2]。在国际T细胞淋巴瘤项目中,ENKL患者占被证实的NK细胞或T细胞淋巴瘤患者的12%[3]。
原发于胃肠道的ENKL临床较罕见,且鉴别较困难,预后极差。原发于胃肠道的ENKL临床表现及内镜所见不具特异性,与肠道炎性反应、肉芽肿性病变以及其他肿瘤性病变等难以鉴别。ENKL累及胃肠道时,临床上常需与CD相鉴别。CD是一种消化道慢性非特异性炎性疾病,多以腹痛、腹泻、腹部包块等为特点,病变多累及末端回肠,通常内镜下表现为节段性分布的纵行或阿弗他溃疡,可见鹅卵石样改变、肠腔狭窄或瘘管形成等。ENKL累及肠道时,常见临床表现为腹痛、腹泻、发热、便血等,严重时可引起肠梗阻、肠穿孔等[4]。内镜下主要表现为肠道单发、多发或弥漫不规则溃疡及糜烂,伴或不伴周围黏膜充血、水肿。临床上如果遇到发热、腹痛、胃肠道出血的患者,且内镜下可见肠道多发或弥漫不规则深大溃疡及糜烂,需要警惕淋巴瘤可能。
该患者出现反复腹泻,伴发热,内镜及影像学检查提示肠道节段性炎性反应,且病理检查提示局部疑似肉芽肿性炎,故首诊倾向CD。CD的病理组织学特征表现可见裂隙状溃疡、非干酪性肉芽肿等。ENKL的确诊必须依赖于组织病理学检查和充分的免疫表型分型。大多数ENKL病理组织学表现仅为局部淋巴细胞浸润,黏膜活动性炎性反应伴充血、糜烂,少量细胞伴异型。诊断活组织检查中坏死较常见,很可能会延误诊断,故活组织检查样本应包括病变的边缘[5]。通过内镜取材的活组织检查标本很小,且肠道组织中存在较多溃疡或坏死,必须通过仔细排查多形性淋巴细胞浸润来排除ENKL[6]。同时,病变早期在黏膜下层,位置较深,随后才进展至黏膜肌层,内镜活组织检查未必能够取到肿瘤组织,这也是导致该病早期难以诊断甚至误诊的原因之一[7]。对临床高度可疑的ENKL,初始免疫组织化学谱需包括细胞质CD2、CD3、CD4、CD5、CD7、CD8、CD20、CD56和Ki-67。高Ki-67表达(≥65%)与较短总体生存期及无病生存期相关[8]。ENKL大多数存在EBV感染,应进行EBV编码的RNA原位杂交测定,若结果为阴性,则应进行血液病理学检查[9]。
目前尚无标准的ENKL治疗方案。局限性ENKL患者单独行放射治疗比单纯化学治疗能得到更好的缓解,但复发率较高。同步行放射、化学治疗对于局限性ENKL是一种可行且有效的治疗方法,同时也是晚期患者的首选治疗方案[10-11]。有研究推荐对于达到完全缓解的患者应考虑应用自体造血干细胞移植治疗,但是其对于适应证及医院环境等要求较高,故在临床上推广应用尚处于早期阶段[12]。在ENKL治疗过程中,动态监测EBV-DNA载量对预测近期疗效及远期生存率有重要意义[9]。据文献报道,EBV-DNA≥6.1×107拷贝/mL或更高与无病生存期较短相关[13]。
综上所述,临床诊断为炎症性肠病,特别是全结肠受累者,经正规治疗效果不佳或疾病进展快,内镜下见多发、深大溃疡,病理提示有较多淋巴细胞浸润时,需警惕ENKL,应多次复查肠镜,并尽可能行多点活组织检查取材,尤其是在深大溃疡底部和溃疡边缘的突出组织进行取材,取材时应使用深钳或者一穴多钳深挖。多次病理均不能明确诊断时,应尽早行免疫组织化学检查,以免延误疾病的诊治,造成病情进一步恶化。病程中,应动态监测EBV-DNA拷贝数变化,其病毒载量与ENKL的临床分期、疗效以及低生存率间有着密切联系。当内科诊断不明,保守治疗效果欠佳,病情进展较快时,应及时行剖腹探查明确诊断。
