宫腔镜下息肉钳夹取与定位后诊刮治疗子宫内膜息肉疗效分析研究
2020-03-03叶寅志
叶寅志
江苏省泰兴市中医院妇产科,江苏泰兴 225400
子宫内膜息肉是临床中较为常见的一种子宫内膜良性病变,是由于子宫局部内膜过度生长导致的,常见于35岁以上的妇女,患病率为7.8%~34.9%,且随年龄增长发病率增高。发病原因主要有遗传因素、炎症刺激,其他如高血压、糖尿病、他莫昔芬的使用等。主要表现为月经量增多、阴道不规则出血、腹痛等症状,甚至引起不孕[1-2]。子宫内膜息肉有一定的恶变倾向[3],其中1.3%为癌前病变,3.5%会发生恶变,并且子宫内膜息肉易复发,因此,正确诊断并及时治疗尤为重要。宫腔镜检查能够清晰观察患者子宫内膜颜色变化、形状、血管分布等情况,从而为临床诊断与治疗提供可靠参考[4]。因此,宫腔镜是目前治疗子宫内膜息肉的主要方法,临床方法主要有刮宫术、电切术及息肉钳夹取术。该研究对刮宫术及息肉钳夹取术进行了比较,将2018年1月—2020年1月在该院治疗的子宫内膜息肉84例患者为研究对象,现报道如下。
1 资料与方法
1.1 一般资料
方便选取84例该院治疗的子宫内膜息肉患者为研究对象,随机分为对照组与试验组,每组42例。纳入标准[5]:①经检查确诊为子宫内膜息肉;②符合手术指征;③无凝血功能障碍;④自愿参与研究,签署知情同意书,获得伦理委员会批准。排除标准:①伴有精神类疾病或者认知障碍;②合并其他妇科病变;③近3个月使用过激素;④伴有重要器官功能障碍;⑤临床资料不完整。对照组患者最小年龄为24岁,最大年龄为50岁,平均年龄为(35.42±2.11)岁;最短病程为1年,最长病程为10年,平均病程为(4.97±1.02)年;单发型息肉30例,多发型息肉12例;体质量指数范围18.45~24.65 kg/m2,平均为(22.16±1.24)kg/m2。试验组患者最小年龄为25岁,最大年龄为51岁,平均年龄为(37.31±1.89)岁;最短病程为1年,最长病程为11年,平均病程为(4.88±1.05)年;单发型息肉31例,多发型息肉11例;体质量指数范围18.35~24.70 kg/cm2,平均为(22.22±1.18)kg/cm2。在年龄、病程等资料方面,组间比较差异无统计学意义(P>0.05)。具有可比性。
1.2 方法
两组患者在月经干净后7 d内进行手术,手术前实行常规检查,排除手术禁忌证。取膀胱截石位,常规消毒外阴、阴道,铺无菌单,探查宫腔,然后置入宫颈扩张棒,对宫颈管进行扩张,之后置入宫腔镜,对患者宫腔情况予以全面观察,了解内膜息肉大小、位置、数量。
对照组采用常规刮宫法,利用宫腔镜探查明确子宫息肉位置、大小、与周围组织关系等,然后刮出息肉。取出息肉之后,再次给予宫腔镜检查,确认息肉完全取出。试验组采用在宫腔镜直视下使用息肉钳将息肉夹取摘除,并确保摘除完全。
随访3个月,观察患者月经情况。
1.3 观察指标
对比两组治疗效果、手术相关指标及并发症发生情况。①治疗效果评定标准:患者术后宫腔内息肉完全清除,月经周期正常,月经量正常或减少,判定为显效;患者术后宫腔内息肉完全清除,月经周期不正常或月经量无改变,判定为有效;患者未达到上述要求,判定为无效。显效率+有效率=总有效率。②手术相关指标:手术时间、术中出血量、住院时间。③并发症发生情况:宫腔感染、出血、低钠血症。
1.4 统计方法
2 结果
2.1 两组患者治疗效果比较
针对治疗效果而言,试验组总有效率明显高于对照组,分别为95.24%、80.95%,比较差异有统计学意义(P<0.05),见表1。

表1 两组患者治疗效果比较[n(%)]
2.2 两组患者手术相关指标比较
针对手术相关指标来说,试验组手术时间、住院时间均明显短于对照组,术中出血量明显少于对照组,对比差异有统计学意义(P<0.05),见表2。
表2 两组患者手术相关指标比较(±s)
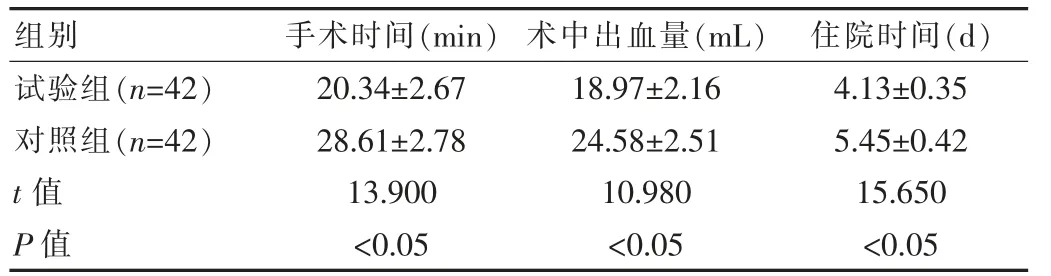
表2 两组患者手术相关指标比较(±s)
试验组(n=42)对照组(n=42)t值P值组别20.34±2.67 28.61±2.78 13.900<0.05手术时间(min)18.97±2.16 24.58±2.51 10.980<0.05 4.13±0.35 5.45±0.42 15.650<0.05术中出血量(mL) 住院时间(d)
2.3 两组患者并发症发生情况比较
在并发症发生率上,试验组明显低于对照组,分别为2.38%、19.05%,差异有统计学意义(P<0.05),见表3。
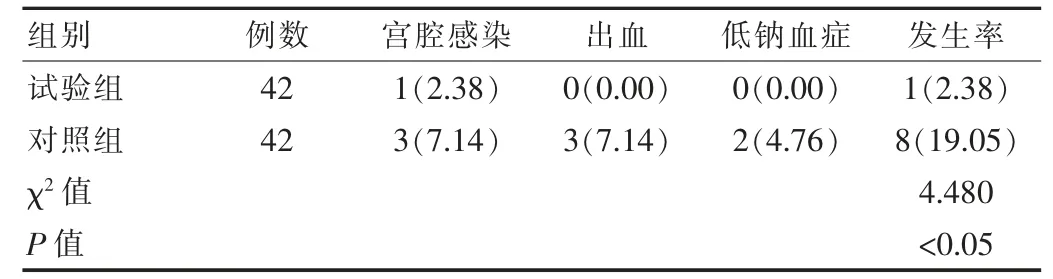
表3 两组患者并发症发生情况比较[n(%)]
3 讨论
子宫内膜息肉是妇科中较为常见的一种病变,临床症状主要有月经量增多、阴道不规则出血等[5-6]。在临床中,药物治疗、刮宫治疗等效果并不理想,因此,子宫切除术应用越来越广泛。现今,随着宫腔镜技术的不断发展与进步,在子宫内膜息肉治疗中得到了广泛应用,有助于保留子宫,不会影响患者生育功能,是一种值得临床推广的微创治疗手段[7]。
宫腔镜具有视野清晰、直观的特点,可以检测到子宫造影或者超声无法检查到的病灶,进而精准确定子宫内膜息肉大小、数量、位置,为临床诊断与治疗提供可靠依据[8]。对于常规刮宫手术而言,刮除操作会在一定程度上损伤局部组织,增大术中出血量,进而对术后子宫内膜恢复产生影响;而宫腔镜下息肉钳夹取术能够清晰观察患者病灶情况,有助于彻底清除息肉,还可以根据患者的实际情况,清除息肉根蒂周围的增生组织,进一步提高手术效果;同时,宫腔镜下息肉钳夹取术是一种微创手术方式,能够有效避免二次损伤,最大限度减少术后并发症的发生,加快患者术后子宫内膜恢复,缩短患者住院时间,临床应用效果十分显著。
该文研究结果显示:针对治疗效果而言,试验组总有效率明显高于对照组,分别为95.24%、80.95%(P<0.05);针对手术相关指标来说,试验组手术时间、术中出血量、住院时间分别为 (20.34±2.67)min、(18.97±2.16)mL、(4.13±0.35)d,对照组数据分别为 (28.61±2.78)min、(24.58±2.51)mL、(5.45±0.42)d,试验优于对照组(P<0.05);在并发症发生率上,试验组明显低于对照组,分别为2.38%、19.05%(P<0.05)。此结果与相关文献报道[9-10]基本一致,数据如下:观察组治疗总有效率为95.56%,明显高于对照组的82.22%(P<0.05);观察组手术时间、术中出血量、住院时间分别为(21.70±3.60)min、(19.50±2.70)mL、(3.02±0.14)d,对照组数据分别为(29.80±4.50)min、(25.70±3.20)mL、(4.56±0.13)d,组间差异有统计学意义(P<0.05);观察组并发症发生率为0.00%,明显低于对照组的5.90%,差异有统计学意义(P<0.05)。由此说明,宫腔镜下息肉钳夹取术治疗子宫内膜息肉的效果更加显著,临床应用价值更高。
综上所述,子宫内膜息肉患者应用宫腔镜下息肉钳夹取术进行治疗的效果更加理想,具有创伤小、出血量少、术后恢复快、并发症发生率低等优势。
