骨性安氏Ⅲ类错牙合畸形患者前牙唇侧牙槽嵴顶位置及相关因素分析
2020-02-28毛铭馨靖无迪侯建霞李小彤王晓霞
毛铭馨,徐 莉△,靖无迪,徐 筱,侯建霞,李小彤,王晓霞
(1.北京大学口腔医学院·口腔医院,牙周科 国家口腔疾病临床医学研究中心 口腔数字化医疗技术和材料国家工程实验室 口腔数字医学北京市重点实验室,北京 100081; 2.北京协和医院口腔科,北京 100032; 3.北京大学口腔医学院·口腔医院正畸科,北京 100081; 4.北京大学口腔医学院·口腔医院口腔颌面外科,北京 100081)
骨性安氏Ⅲ类错牙合畸形患者前牙区有两个显著的解剖学特点:第一是牙槽骨薄,尤其唇侧,如锥束计算机体层摄影术(cone-beam computed tomography,CBCT)研究发现骨性安氏Ⅲ类错牙合畸形患者前牙区唇侧牙槽骨厚度较骨性安氏Ⅰ类、Ⅱ类薄[1],且牙根位置偏唇侧,故唇侧较舌侧骨板更薄[1-3];第二个解剖学特点为唇侧骨开裂、骨开窗等骨缺损发生率高,同样是CBCT观测发现,骨性安氏Ⅲ类错牙合畸形患者前牙唇侧骨开裂、骨开窗的发生率分别为61.57%和31.93%,亦高于其他人群[4],且此类患者前牙面临着去代偿正畸及正颌手术,故前牙唇侧骨量是保证正畸-正颌疗效的重要因素。因此,牙槽嵴顶的位置,即釉牙骨质界(cemento-enamel junction,CEJ)到牙槽嵴顶(aleolar crest,AC)的距离(CEJ-AC),是正畸、正颌医师为规避牙周风险(如牙龈退缩、黑三角)而十分重视及关注的解剖因素。以往研究多是利用尸颅或CBCT测量牙槽嵴顶的位置,存在一定误差和局限性。本研究拟采用在牙周手术过程中翻开唇侧全厚瓣并用牙周探针在直视下测量CEJ-AC,以得到更为客观、真实和可靠的数值,从而进行骨性Ⅲ类错牙合畸形患者前牙唇侧牙槽嵴顶位置及其相关因素的分析,为正畸和正颌医生决策是否行前牙骨增量提供理论依据。
1 资料与方法
1.1 研究对象
本研究纳入了2017年6月至2019年7月于北京大学口腔医院经正畸及颌面外科转诊至牙周科的骨性安氏Ⅲ类错牙合畸形患者,均因存在上颌和(或)下颌前牙区软硬组织不足,建议行骨皮质切开、牙周植骨和引导性组织再生术(guided tissue regeneration,GTR)实现软硬组织增量,以降低正畸-正颌治疗后的牙周风险。
纳入标准:(1)年龄16~35岁,全身健康;(2)骨性Ⅲ类错牙合畸形需正畸-正颌联合治疗患者;(3)牙周健康或已控制的牙龈炎及轻度牙周炎患者;(4)CBCT测量前牙区唇侧牙槽骨厚度<0.5 mm或根尖区牙槽骨唇舌向宽度<牙根宽度;(5)临床检查前牙区牙根外形暴露明显,可扪及牙根凸起;(6)术前检查资料完整;(7)知情同意加入本研究者。
排除标准:(1)孕妇或哺乳期妇女;(2)中、重度牙周炎或未控制的牙龈炎及轻度牙周炎患者;(3)既往前牙区牙周手术史;(4)患有肿瘤及严重全身性疾病;(5)患有腭裂或其他颌面部异常;(6)术前检查资料不完整;(7)不同意加入本研究者。
1.2 临床过程
本研究已通过北京大学口腔医院生物医学伦理委员会的审批(批准号:PKUSSIRB-201839156),并严格按照获批的试验流程和相关规章开展。研究对象均签署知情同意书。
患者纳入本研究后,由正畸医师进行固定矫治,于正畸快速移动期前(即前牙大范围唇舌向移动前),由同一位牙周主任医师完成骨皮质切开、牙周植骨和GTR,术后2周至1个月开始正畸加力。
1.3 资料收集过程
患者接受牙周手术前,查阅正畸及牙周病历,提取患者年龄、性别、身高、体质量等信息,利用公式计算体重指数(body mass index,BMI),BMI=体质量(kg)/身高(m)2,并用Williams牙周探针(上海康桥齿科器械厂)记录患者术区牙齿唇面近中、中央、远中三个位点的探诊深度(probing depth,PD)及探诊出血指数(bleeding index,BI)。在术中由同一位牙周主任医师佩戴手术显微镜(Loupe Eyemag Smart Standard,Zeiss,53-20,3.5x,Carl Zeiss Microscopy GmbH,Germany)于直视下进行术区牙齿唇面中央及近中、远中轴角处CEJ-AC测定,并按照位点记录(图1), 同时拍摄术中临床彩色照片。近中、中央、远中只要存在一个位点CEJ-AC≥4 mm即认为该牙有骨开裂。
1.4 统计学分析
使用SPSS 22.0统计软件对所得数据进行分析。先进行描述性统计,计量资料以均数±标准差表示,不同组间数据采用成组t检验或配对t检验进行比较,并采用多因素多水平(患者水平、颌位水平、牙水平、位点水平)Logistic回归分析CEJ-AC的相关因素,共纳入7个自变量(年龄、性别、BMI、颌位、牙位、位点、PD)。本研究所有分析的检验水准均为P<0.05。
2 结果
本研究共纳入46例骨性安氏Ⅲ类错牙合畸形且行牙周骨增量手术的患者,其中男性10例、女性36例,平均年龄(23.65±4.50)岁(17~35岁), BMI为20.21±2.35(15.62~26.87)。67个颌位(27个上颌、40个下颌)应为402颗前牙,因2例患者存在先天缺牙情况(1例缺上颌侧切牙,1例缺下颌中切牙), 实际纳入400颗前牙,具体牙位如表1所示。

表1 骨性安氏Ⅲ类错牙合畸形患者牙位的分布情况Table 1 Distribution of teeth of skeletal class Ⅲ patients
2.1 上、下颌前牙唇侧CEJ-AC分布规律
CEJ-AC结果如表2所示,最大为下颌尖牙中央(4.22±2.38) mm,最小为上颌中切牙近中(1.33±0.64) mm,所有前牙CEJ-AC平均值为(2.21±1.48) mm。
上、下颌位间CEJ-AC进行成组t检验,下颌显著大于上颌,平均值分别为(2.54±1.60) mm和(1.72±1.13) mm,两组间差异有统计学意义(t=-9.802,P<0.001)。
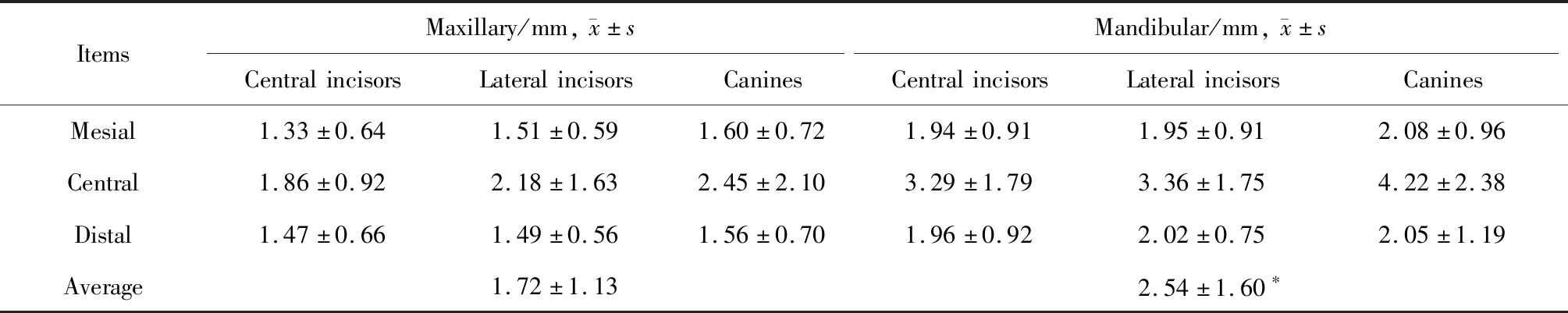
表2 上、下颌前牙CEJ-AC结果及比较Table 2 Results of CEJ-AC and comparison between maxillary and mandibular anterior teeth
CEJ-AC, the distance between cemento-enamal junction and alveolar crest. *P<0.001,vs. maxillary.
不同牙位间CEJ-AC比较如图2所示。中切牙近中、中央、远中位点CEJ-AC分别为(1.70±0.86) mm、(2.71±1.66) mm、(1,76±0.86) mm,平均(2.06±1.27) mm;侧切牙近中、中央、远中位点CEJ-AC分别为(1.77±0.82) mm、(2.89±1.79) mm、(1.81±0.73) mm,平均(2.16±1.32) mm;尖牙近中、中央、远中位点CEJ-AC分别为(1.89±0.90) mm、(3.51±2.42) mm、(1.85±1.05) mm,平均(2.42±1.78) mm。不同牙位间进行成组t检验,尖牙CEJ-AC平均值明显大于中切牙(t=-3.303,P=0.001)和侧切牙(t=-2.335,P=0.020),中切牙与侧切牙差异无统计学意义(t=-1.121,P=0.262)。
每颗牙的近中、中央、远中不同位点间CEJ-AC进行配对t检验,结果如图3。中央位点CEJ-AC为(3.04±2.01) mm,明显大于近中[(1.79±0.86) mm,t=-14.567,P<0.001]或远中[(1.81±0.89) mm,t=14.089,P<0.001],但近中与远中间差异无统计学意义(t=-0.565,P=0.573)。
由于中央位点CEJ-AC显著大于近中及远中,且中央位点较近中及远中更有临床意义,故单独对每个牙位中央位点CEJ-AC进行比较(表3)。中央位点CEJ-AC平均值为(3.04±2.01) mm,最大为下颌尖牙(4.22±2.38) mm,最小为上颌中切牙(1.86±0.92) mm。上颌、下颌间进行成组t检验,下颌显著大于上颌(t=-7.615,P<0.001)。中切牙、侧切牙、尖牙间分别进行成组t检验,尖牙CEJ-AC显著大于中切牙及侧切牙(t=-3.135,P=0.001;t=-2.361,P=0.003),中切牙及侧切牙间差异无统计学意义(t=-0.853,P=0.711)。

表3 不同颌位及牙位中央位点牙槽嵴顶位置比较Table 3 Comparison of CEJ-AC of central sites between different jaws and different teeth /mm
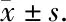
2.2 CEJ-AC>2 mm及骨开裂牙数
表4为CEJ-AC>2 mm及有骨开裂牙的分布状况。近中、中央、远中只要一个位点>2 mm即被认为CEJ-AC>2 mm,共233颗牙齿,占总牙数58.25%。近中、中央、远中只要一个位点≥4 mm即被认为有骨开裂,共117颗牙齿,占总牙数29.25%。
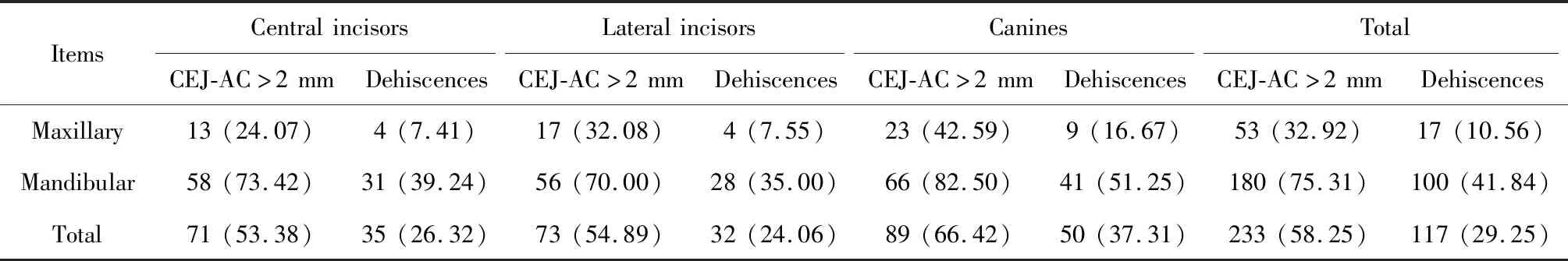
表4 CEJ-AC>2 mm及有骨开裂牙的分布状况Table 4 Distribution of teeth with CEJ-AC>2 mm and teeth with dehiscences
CEJ-AC, the distance between cemento-enamal junction and alveolar crest. Data are shown asn(%).
2.3 牙槽嵴顶位置相关因素的多水平多因素Logistic分析
本研究对牙槽嵴顶位置相关因素进行了多水平多因素Logistic回归分析,共纳入了性别、年龄、BMI、颌位、牙位、位点、PD等7个自变量,取P<0.05为相关性具有统计学意义,并计算比值比(odd ratio,OR)及其95%置信区间。结果如表5所示,年龄、颌位、牙位、位点与牙槽嵴顶位置的相关性具有统计学意义,患者的年龄越大、下颌相对于上颌、尖牙相对于中切牙或侧切牙、中央相对于近中或远中,牙槽嵴顶位置偏低的可能性越大。性别、BMI、PD与牙槽嵴顶位置的相关性不具有统计学意义。
3 讨论
既往对于CEJ-AC或骨开裂发生状况的研究多为影像学观量或尸颅上直接测量,鲜有牙周翻瓣后直视下测量的研究。在影像学测量中,无论是根尖片还是CBCT,均受投照角度、牙齿排列、像素和测量方法等因素影响,测量结果的精确度很难保证,与实际情况存在差距,方法有其局限性。而在尸颅测量中,尸颅的处理、保存均有可能引起牙槽骨及牙齿位置的变化。本研究通过在牙周翻瓣后直视下测量,避免了以上误差,获得与临床实际更相符的数据,使结果更客观、真实和可靠。
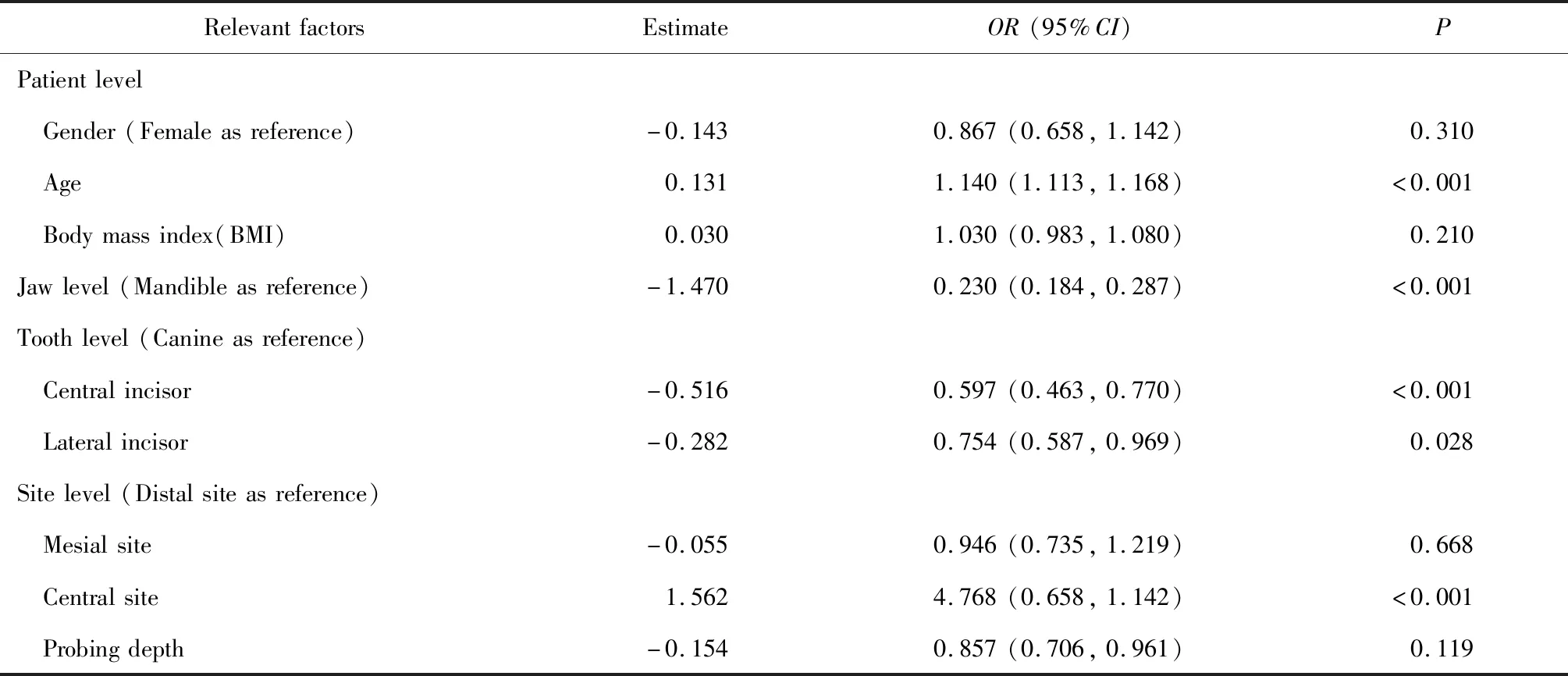
表5 牙槽嵴顶位置相关因素的多水平多因素Logistic回归分析Table 5 The multilevel and multivariate Logistic regression for relevant factors of position of alveolar crest
牙槽嵴顶为牙槽骨最冠方的位置,根据以往研究,CEJ-AC在牙周健康的青年人中约0.75~1.49 mm,平均1.08 mm[5]。在咬合翼片上,CEJ与牙槽嵴顶的距离为0.62~1.67 mm,平均1.15 mm。通常引用的数据为0.93~2.00 mm不等,一般此距离≤2 mm即视为正常,>2 mm视为有牙槽骨吸收[6]。
本研究纳入的患者平均年龄为23.65岁,前牙唇侧PD平均为2.23 mm,BI平均为1.04,探诊不出血,符合牙周健康的青年人这一标准,CEJ-AC应≤2 mm,但本研究400颗前牙CEJ-AC平均为(2.21±1.48) mm,中央位点CEJ-AC平均为(3.04±2.01)mm,233颗有CEJ-AC>2 mm的位点,占58.25%,显示前牙牙槽嵴顶位置偏低,具有牙槽骨量不足的缺陷,提示在正畸加力过程中易出现牙槽骨缺损。117颗前牙有骨开裂,占29.25%,在已存在骨缺损的情况下进行正畸加力和移动牙齿,将会进一步加重骨缺损的程度,影响治疗效果。
既往骨性安氏Ⅲ类错牙合畸形前牙区骨开裂、骨开窗发生率的文献及本研究的结果显示,这一类患者普遍存在前牙区唇侧牙槽骨薄及骨缺损发生率高的问题。同时这一类患者由于对美观和功能的需求,通常迫切需要正畸-正颌联合治疗来改善相关的缺陷。自20世纪末至今,已有多篇文献证明正畸可能造成牙槽骨密度、厚度、高度的降低,并有可能造成骨缺损及牙龈退缩,多见于前牙区[7-9],这些都提示骨性安氏Ⅲ类错牙合畸形患者前牙区在正畸过程中存在牙周风险。
根据本研究结果,年龄、颌位、牙位、位点均与AC位置相关,即对于骨性安氏Ⅲ类错牙合畸形需牙周骨增量的正畸-正颌联合治疗患者,在术前正畸过程中,患者的年龄越大,在下颌、尖牙、唇侧中央位点,牙槽嵴顶的位置越低,骨高度不足越明显,可以解释为何临床观察下颌尖牙更易发生牙龈退缩。同时,在骨性安氏Ⅲ类错牙合畸形患者正畸-正颌联合治疗的术前去代偿正畸过程中,前牙区牙齿移动的方向通常为上前牙舌倾及下前牙唇倾[10],唇侧骨缺损风险主要存在于下前牙。本研究纳入的骨增量患者中,唇侧CEJ-AC>2 mm的下前牙占下前牙总数的75.31%,唇侧CEJ-AC>2 mm的尖牙占尖牙总数的82.50%,即绝大多数下前牙都存在唇侧骨量不足的情况,尤其下颌尖牙,骨开裂的下颌尖牙占下颌尖牙总数的51.25%也可证明这一点。在这种情况下进行牙齿移动,尤其是下前牙唇倾移动,很可能造成骨量进一步丧失,导致牙齿松动、牙龈退缩等牙周风险出现,上前牙也面临相同的问题。因此,为规避风险,骨性安氏Ⅲ类错牙合畸形患者正畸-正颌治疗前,评估前牙是否需行骨增量是十分必要的。既往术前评估的标准为影像学检查及临床检查,本研究结果也进一步验证了经影像学检查及临床检查判断可能存在牙周风险的患者确实存在上、下前牙唇侧牙槽骨量不足的情况。
骨皮质切开术、牙周植骨术、GTR结合的治疗方法由牙周加速成骨正畸(periodontally-accelerated osteogenic orthodontic,PAOO)发展而来。PAOO由美国Wilcko等[11]于21世纪初提出,它将传统固定矫治、骨皮质切开术、植骨术相结合,在实现快速正畸的同时增加牙槽骨骨量。
近年来,在骨性安氏Ⅲ类错牙合畸形患者正畸-正颌联合治疗术前的正畸去代偿阶段,采用骨皮质切开术、植骨术、GTR以增加前牙区唇侧牙槽骨量越来越受到关注和重视。2014年Wang等[12]及2015年吴佳琪等[13]分别利用CBCT证实骨皮质切开术、植骨术、GTR可以增加前牙唇侧牙槽骨厚度。2016年Ahn等[14]通过对照试验证明骨皮质切开术、植骨术、GTR可以在增加牙槽骨厚度的同时避免牙槽骨高度降低,为牙齿移动提供更多空间。2011年Kim等[15]及2015年Wu等[16]均证明正畸去代偿过程中使用骨皮质切开术、植骨术、GTR可以覆盖前牙区原本存在的骨缺损区域,包括骨开裂和骨开窗。2014年徐筱等[17]则证明在前牙区进行骨皮质切开术、植骨术、GTR术后患者未出现明显的牙龈退缩及牙周组织损害。
针对本研究纳入的患者本身存在前牙区唇侧牙槽骨量不足的情况,如果不加以干预,直接进行去代偿正畸,很可能会导致牙槽骨进一步丧失。已证实骨皮质切开术、植骨术、GTR可以增加前牙区唇侧牙槽骨量,规避潜在的牙周风险,提高正畸治疗安全性,为正颌手术打下良好基础。对于骨性安氏Ⅲ类错牙合畸形需正畸-正颌联合治疗的患者,若正畸前检查提示前牙区唇侧牙槽骨薄,需进行牙周手术干预,而了解这类患者前牙区牙槽嵴解剖特点,如牙槽嵴顶位置及骨开裂状况是制定上述牙周手术(骨皮质切开术、牙周植骨术、GTR)治疗计划的前提。
综上所述,本研究依据直视下测量的牙槽嵴顶位置的真实、客观数据,提示骨性安氏Ⅲ类错牙合畸形需牙周手术行骨增量患者的前牙区牙槽嵴顶位置偏低、骨开裂发生率高,确实存在唇侧骨量不足的风险,通过分析发现年龄大、下颌、尖牙及唇侧中央位点牙槽嵴顶位置偏低及骨量不足的风险更大。本研究提示,对于正畸-正颌联合治疗的骨性安氏Ⅲ类错牙合畸形患者,医生需关注前牙区牙槽嵴顶情况,以决策是否需要行牙周骨增量以规避牙周风险。
