多模式镇痛方式对全膝关节置换术后患者镇痛效果分析
2020-02-27张亚美吴艳萍孙卧林
王 敬,张亚美,罗 珊,吴艳萍,孙卧林,董 雨,王 娟
随着我国人口老龄化程度的增加,膝关节骨性关节炎的发病率随之增高。人工全膝关节置换术是膝关节骨性关节炎终末期的主要治疗方式,可有效改善患者的运动功能,缓解慢性疼痛,提高患者生活质量[1]。
人工全膝关节置换术导致的术后剧烈疼痛给患者带来难以忍受的痛苦,影响其身体功能和精神心理健康恢复;因此术后采取及时有效的镇痛措施,减轻患者术后疼痛,对于整个治疗过程而言具有重要意义[2]。有研究表明,单一的镇痛模式已无法满足目前临床的镇痛需求,多模式镇痛可取得较好的镇痛效果并且可预防单一用药引起的不良反应[3]。本研究将对比分析了不同的镇痛模式对全膝关节置换术后患者镇痛效果。现报告如下。
1 资料与方法
1.1纳入和排除标准
1.1.1纳入标准:符合美国风湿病学会制定的膝关节骨性关节炎诊断标准[4];美国麻醉学家学会(ASA)评分为Ⅰ~Ⅲ级;择期行单侧全膝关节置换术者;患者及其家属同意参与本研究,并签署知情同意书。本研究经我院伦理委员会批准同意。
1.1.2排除标准:对麻醉药物过敏患者;精神病或认知功能障碍患者;存在其他心、肝、肾等器质性疾病者凝血功能障碍者。
1.2一般资料 选取2018年1月—2018年12月我院行人工全膝关节置换术的患者120例,男65例,女55例,年龄42~73(62.36±4.57)岁。根据麻醉方式的不同分为A、B、C、D组,A组为股神经阻滞+超前镇痛+局部浸润麻醉组,B组为股神经阻滞+超前镇痛组,C组为单纯股神经阻滞组,D组为静脉自控镇痛组。每组30例。4组患者的性别、年龄、体重指数、手术时间比较差异均无统计学意义(P>0.05),具有可比性。见表1。
注:A组为股神经阻滞+超前镇痛+局部浸润麻醉组,B组为股神经阻滞+超前镇痛组,C组为单纯股神经阻滞组,D组为静脉自控镇痛组
1.3麻醉方法 4组均在全麻状态下完成手术。
1.3.1单纯股神经阻滞:术前患者采取仰卧位,利用高频超声引导于腹股沟韧带下方1~2 cm处,与体表呈30°夹角缓慢进针,确定穿刺针到位后旋转针头,回吸无血后,注射0.2%罗哌卡因10 ml,同时注射生理盐水扩大周围股神经周围间隙,置入导管,术后连接镇痛装置,镇痛药物为0.2%罗哌卡因100 ml,给药速度为2 ml/h,持续镇痛至术后48 h。
1.3.2股神经阻滞+超前镇痛:由同一麻醉医师实施股神经阻滞,并在诱导前给予盐酸纳布啡注射液0.2 mg/kg静脉注射。
1.3.3股神经阻滞+超前镇痛+局部浸润麻醉:由同一麻醉医师实施股神经阻滞,并在诱导前给予盐酸纳布啡注射液0.2 mg/kg静脉注射。0.75%罗哌卡因10 ml、肾上腺素0.4 ml加入生理盐水稀释至50 ml,分别于后关节囊、股骨头踝关节窝软组织内部、内外侧副韧带及手术切口周围进行局部注射[5]。
1.3.4静脉自控镇痛:术后连接静脉自控镇痛泵,镇痛药物为芬太尼注射液1 mg,加入生理盐水稀释至120 ml,背景输注速率2 ml/h,自控输入剂量每次1 ml,锁定时间15 min。持续48 h。
1.4观察指标及方法
1.4.1疼痛程度:采用疼痛视觉模拟评分(VAS)对4组患者术后6、12、24、48 h静息状态及活动状态下的疼痛程度进行评价,分值范围0~10分:0分为无疼痛,10分为难以忍受的剧痛,分值越高疼痛代表患者的程度越强。
1.4.2膝关节活动度:测量4组患者术后2、3、4、7 d的膝关节活动度(ROM),活动度越大代表膝关节活动功能越强,反之则越小。
1.4.3认知功能评估:采用简易智力状态量表(MMSE)于术前、术后24、48 h对4组患者进行认知功能评价,术前MMSE评分≤30分,术后MMSE评分<24分视为认知功能障碍。
1.4.4血浆白介素-6(IL-6)浓度:测定4组患者术后6、24、48 h的IL-6浓度。
1.4.5不良反应:记录4组患者术后头晕、恶心呕吐、嗜睡等不良反应发生情况。

2 结果
2.1术后不同时间静息状态和活动状态下VAS评分比较 A组患者术后12、24 h静息状态和活动状态下VAS评分低于B、C、D组,差异有统计学意义(P<0.05)。4组术后6、48 h 静息状态和活动状态下VAS评分比较差异无统计学意义(P>0.05)。见表2。
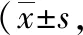
表2 4组全膝关节置换患者术后各时点不同状态下VAS评分比较分)
注:A组为股神经阻滞+超前镇痛+局部浸润麻醉组,B组为股神经阻滞+超前镇痛组,C组为单纯股神经阻滞组,D组为静脉自控镇痛组;VAS为疼痛视觉模拟评分;与B、C、D组比较,aP<0.05
2.2不同时间膝关节活动度比较 4组患者术后2、3 d膝关节活动度差异无统计意义(P>0.05);A组术后4、7 d膝关节活动度高于B、C、D组,差异有统计学意义(P<0.05)。见表3。

表3 4组全膝关节置换患者术后不同时间膝关节活动度比较
注:A组为股神经阻滞+超前镇痛+局部浸润麻醉组,B组为股神经阻滞+超前镇痛组,C组为单纯股神经阻滞组,D组为静脉自控镇痛组;与B、C、D组比较,aP<0.05
2.3不同时间MMSE评分比较 4组术前、术后24、48 h的MMSE评分比较差异均无统计学意义(P>0.05)。见表4。
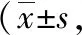
表4 4组全膝关节置换患者不同时间MMSE评分比较分)
注:A组为股神经阻滞+超前镇痛+局部浸润麻醉组,B组为股神经阻滞+超前镇痛组,C组为单纯股神经阻滞组,D组为静脉自控镇痛组;MMSE为简易智力状态量表
2.4不同时间IL-6浓度比较 A组术后6、24、48 h的血浆IL-6浓度显著低于B、C、D组,差异有统计学意义(P<0.05)。见表5。
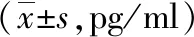
表5 4组全膝关节置换患者术后不同时间IL-6浓度比较
注:A组为股神经阻滞+超前镇痛+局部浸润麻醉组,B组为股神经阻滞+超前镇痛组,C组为单纯股神经阻滞组,D组为静脉自控镇痛组;IL-6为白细胞介素6;与B、C、D组比较,aP<0.05
2.5术后不良反应发生情况比较 A组不良反应发生率显著低于其他3组,差异有统计学意义(P<0.05)。见表6。
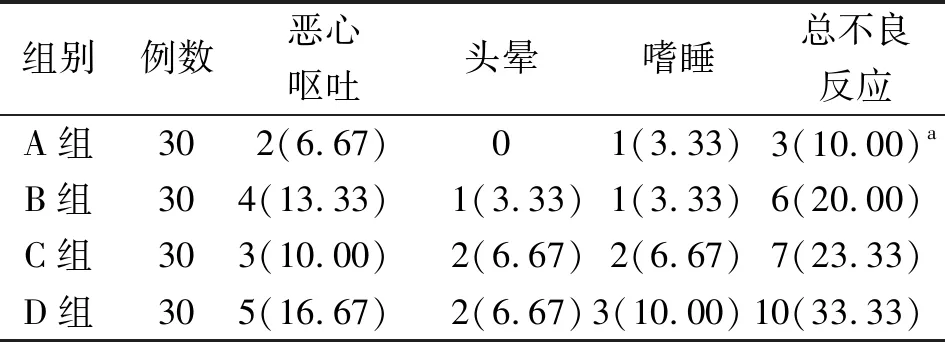
表6 4组全膝关节置换患者不良反应发生情况[例(%)]
注:A组为股神经阻滞+超前镇痛+局部浸润麻醉组,B组为股神经阻滞+超前镇痛组,C组为单纯股神经阻滞组,D组为静脉自控镇痛组;IL-6为白介素6;与B、C、D组比较,aP<0.05
3 讨论
全膝关节置换术作为中晚期膝关节骨关节炎的主要治疗措施,其手术成功率较高,可有效改善患者关节运动功能,提高生活质量[6]。全膝关节置换术后产生的剧烈疼痛严重影响了患者的病情恢复,多数患者为中、重度疼痛[7]。因此,采用有效地镇痛措施对于患者的机体和心理健康及预防并发症的发生具有重要意义[8]。
由于全膝关节置换术后疼痛发生机制较为复杂,因此单一的镇痛模式往往不能产生较好的镇痛效果[9]。多模式镇痛是将多种镇痛方式联合使用,利用多种镇痛机制达到控制疼痛的目的;有研究表明,该模式的镇痛效果较好,对于患者术后机体运动功能的恢复有良好的促进效果[10]。
本研究结果显示,A组患者术后12、24 h静息状态下VAS评分明显低于其他3组,术后4、7 d膝关节活动度明显大于其他3组,股神经阻滞镇痛的机制是通过阻断神经从而减弱中枢神经感受疼痛的刺激作用,减少机体应激,缓解疼痛,可通过阻滞过程中麻醉药物的扩散进而增强阻滞效果[11-13]。超前镇痛是指在术前通过药物阻断伤害性刺激传入中枢感受器,从而避免或减少疼痛[14],盐酸纳布啡作为一类阿片K受体激动μ拮抗剂,可产生较强且持续时间长的镇痛镇静作用,与吗啡相比,其呼吸抑制、成瘾性及心血管等不良反应较小。局部浸润麻醉是指在患者膝关节周围组织、关节囊及滑膜等处局部注射麻醉药物,有研究表明局部麻醉浸润可以产生较好的镇痛效果,可减少阿片类药物的使用,且对患者切口愈合及功能恢复无不良影响[15-16],但临床使用局部麻醉浸润时应注意麻醉药物的浓度适宜,以免损伤软骨细胞[17]。罗哌卡因是目前临床上最常用的局麻药物,其具有较强的收缩血管作用,罗哌卡因稀释后进行局部浸润,可减弱手术造成的伤害性刺激从而减少疼痛[18]。
与传统的单一镇痛方式相比,多模式镇痛通过多种镇痛机制达到镇痛效果,可有效降低术后疼痛程度,促进运动功能恢复,有效下调机体炎性反应水平,认知障碍及恶心呕吐、嗜睡等不良反应发生率较低,目前多模式镇痛是临床上最常用的镇痛方式,为术后早期锻炼提供有利条件[19-20]。本研究结果显示,A组术后6、24、48 h血浆IL-6浓度及不良反应发生率显著低于其他3组。与上述文献结论一致。
综上所述,多模式镇痛降低术后疼痛程度较好,促进运动功能恢复,减少炎性反应,降低不良反应发生率,值得临床推广使用。
