2型糖尿病合并社区感染败血症临床特点分析
2020-02-07张玲
张 玲
四川省广元市第一人民医院内分泌科,四川广元 628000
随着我国经济的发展和人民生活水平的提高,2型糖尿病的患病率逐年升高。一项Meta分析显示,我国城市及乡村人口2 型糖尿病的患病率较前均明显增加[1]。感染性疾病会明显增加糖尿病患者的死亡率[2],一方面,代谢紊乱血糖控制不佳的糖尿病患者易发生感染;另一方面,感染常加剧糖尿病患者的代谢紊乱,诱发糖尿病急性并发症。研究显示糖尿病患者感染的发生率为35%~90%,其中继发败血症者占2.7%[3-4]。败血症是病原菌侵入血流然后生长繁殖并产生大量毒素和代谢产物引起严重毒血症的全身性感染综合征,可出现肾衰竭、肝脏损害、肠麻痹等并发症,严重败血症可引起急性呼吸窘迫综合征、感染性休克及DIC 等。虽然现在败血症的治疗和护理有所改善,其病死率有所下降,但对于糖尿病患者来说,败血症仍然是一个重要的致死因素[5]。尽管目前已有多项2 型糖尿病合并败血症的相关临床特点研究[6-7],但尚无2 型糖尿病社区感染败血症的相关病例对照研究。因此,本研究对2 型糖尿病和无2 型糖尿病合并社区感染败血症的临床特征及抗菌药物的药敏结果进行回顾性分析,旨在为2 型糖尿病合并社区感染败血症的治疗提供理论依据。
1 资料与方法
1.1 一般资料
收集2017 年1 月~2019 年12 月我院住院的社区感染败血症患者,排除标准:新生儿败血症;近1 个月有化疗史;术后感染;慢性粒细胞白血病。共入组69 例,其中男26 例,女43 例。将既往有2 型糖尿病史和本次确诊2 型糖尿病者分为2 型糖尿病组,无2 型糖尿病史且血糖无异常者分为无糖尿病组。
1.2 诊断标准
糖尿病的诊断符合WHO 1999 年诊断标准。2 型糖尿病的诊断:病史长,起病缓,多为成年隐匿起病,体重超重或肥胖、无反复自发酮症倾向、不依赖外源胰岛素降糖及维持生命,胰岛β 细胞功能较好(实际收集数据过程中均为2 型糖尿病,无1 型及其他类型糖尿病)。败血症诊断标准:根据发热、畏寒、皮疹、关节症状、肝脾肿大、迁徙性病灶、白细胞显著增多和一次以上的血培养阳性诊断为败血症。社区感染败血症:患者住院前或住院后48h 内诊断的败血症。
1.3 研究方法
均于入院时即刻行血常规、降钙素原(procalcitonin,PCT)、超敏C 反应蛋白(hypersensitive C-reactive protein,hs-CRP)、血培养检查;次日晨起空腹抽取肘静脉血查空腹静脉血糖(fasting plasma glucose,FPG)、糖 化 血 红 蛋 白(hemoglobinA1c,HbA1c)、血肌酐、肝功;当出现寒战、高热时随时再抽取血培养。入院次日空腹状态下进行常规体格检查,包括身高、体重。
身高:受试者脱去鞋帽,直立于身高体重计并背靠立柱,两足跟互相靠拢,足尖分开45°,平视前方,然后拉下头板,轻轻与头顶接触,记下读数(精确到0.01cm)。
体重:受试者只穿单衣裤,脱去鞋帽,空腹并排空膀胱,站立于体重计盘中央,待屏幕显示稳定后记下读数(精确到0.01kg)。
体重指数(body mass index,BMI):根据体重(kg)/身高(m)2计算BMI(精确到0.01kg/m2)。
1.4 观察指标
记录性别(女/男)、年龄、糖尿病病程、FPG、HbA1c、BMI、住院时间、住院费用、PCT、血肌酐、hs-CRP、白细胞、中性粒细胞百分比(Percentage of neutrophils,Neu%)、谷 丙 转 氨 酶(Alanine aminotransferase,ALT)、谷 草 转 氨 酶(Aspar -tate transferase,AST)、白蛋白。记录原发感染灶、耐药率及病原菌种类等结果。
1.5 统计学方法
应用SPSS21.0 统计学软件进行统计分析,符合正态分布的计量资料以()表示,采用独立样本t 检验;糖尿病病程、住院费用、HbA1c、ALT、AST 为非正态分布资料,对数转换后仍不符合正态分布,故以中位数(P25,P75)表示,采用非参数检验,率的比较采用χ2检验或Fisher 确切概率法,P <0.05 为差异有统计学意义。
2 结果
2.1 两组患者一般资料比较
共入组69 例,其中2 型糖尿病组25 例,无糖尿病组44 例。2 型糖尿病组FPG、HbA1c、糖尿病病程与无糖尿病组比较明显增大(P <0.05),两组性别、年龄、BMI、住院时间、住院费用、PCT、血肌酐、hs-CRP、白细胞、Neu%、ALT、AST、白蛋白比较,差异无统计学意义(P >0.05)。见表1。
2.2 两组原发感染灶比较
原发感染灶多位于泌尿道(40.6%),其次肺部感染较多(34.8%),原发感染灶不明确的占13.0%,胆道感染、肝脓肿、骨髓炎、感染性心内膜炎、皮肤蜂窝织炎、产褥感染发生率相似;Fisher 确切概率法计算P=0.116 >0.05,差异无统计学意义,提示2 型糖尿病组与无糖尿病组原发感染灶无明显差异。见表2。
2.3 两组耐药率比较
2 型糖尿病组病原菌耐药率明显高于无糖尿病组(χ2=6.631,P=0.010 <0.05)。见表3。2 型糖尿病组革兰阳性菌及真菌对抗菌药物均敏感(100.0%);革兰阴性菌主要对氨苄西林舒巴坦(60.9%)、头孢唑林(52.2%)、头孢曲松(39.1%)耐药,对丁胺卡那霉素、头孢吡肟、头孢他定、哌拉西林他唑巴坦、氨曲南敏感(敏感性均>90%),对亚胺培南、厄贝他喃极度敏感(100.0%)。
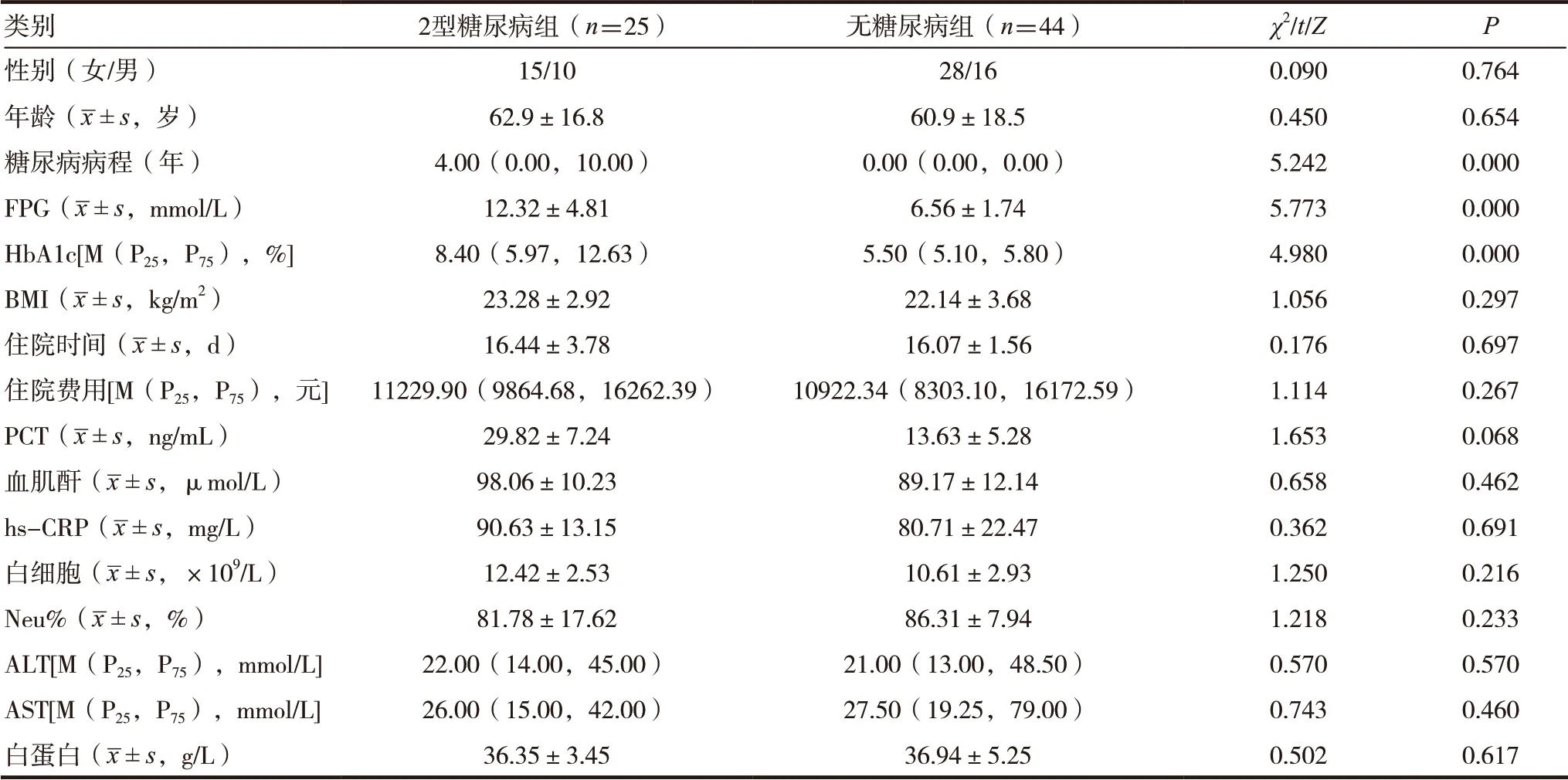
表1 两组患者一般资料比较

表2 两组原发感染灶比较[n(%)]

表3 两组耐药率比较[n(%)]
2.4 两组病原菌比较
2 型糖尿病组革兰阴性菌与真菌感染率明显高于无糖尿病组,无糖尿病组革兰阳性菌感染率高于2 型糖尿病组,Fisher 确切概率法计算P=0.026<0.05。见表4。2 型糖尿病组革兰阳性菌为表皮葡萄球菌,真菌为浅白隐球酵母,革兰阴性菌最多的为大肠埃希菌16(64.0%),其次为肺炎克雷伯菌肺炎亚种5(20.0%);无糖尿病组真菌为近平滑假丝酵母,革兰阳性菌最多为金黄色葡萄球菌4(9.1%),革兰阴性菌最多的为大肠埃希菌27(61.4%)。

表4 两组病原菌比较[n(%)]
3 讨论
3.1 研究意义
近30 多年来,随着我国经济高速发展、生活方式西化和人口老龄化,肥胖率上升,糖尿病患病率也逐年升高。预计到2030 年糖尿病患者将达到4.39 亿人,占20 ~79 岁世界成人总人口的7.7%[8-10]。糖尿病人群易发生代谢紊乱,而代谢紊乱控制不佳的糖尿病患者又容易发生感染。糖尿病合并感染以社区感染来源为主[11],临床实际工作中社区感染败血症也明显多于院内感染所致的败血症,目前尚无2 型糖尿病、社区感染败血症的相关病例对照研究,本研究对2 型糖尿病和无2 型糖尿病合并社区感染败血症的临床特征及抗菌药物的药敏结果进行回顾性分析,排除了新生儿败血症、化疗、术后感染、慢性粒细胞白血病等可能影响结果的因素,可以更好地反映2 型糖尿病对社区感染败血症的影响。
3.2 结果分析
本研究显示2 型糖尿病组人群平均年龄为(62.9±16.8)岁,无糖尿病组平均年龄为(60.9±18.5)岁,可见,败血症多见于老年人群。赖鸿鹄[12]的研究显示年龄≥60 岁是2 型糖尿病合并败血症的危险因素。实验室检查提示,PCT、hs-CRP、白细胞、Neu%均明显升高,白蛋白降低,肝功能受损,入组时已排除近1 月有化疗史、慢性粒细胞白血病等情况,以减少对白细胞及Neu%的影响,考虑白蛋白降低与长期糖尿病及严重感染消耗较大有关。另外,白蛋白降低反映肝脏合成功能下降,肝功能受损可能与败血症产生的中毒性肝炎、肝脓肿有关,但也不排除基础疾病的影响,如脂肪肝、病毒性肝炎等。
本研究中原发感染灶多位于泌尿道(40.6%),其次肺部感染较多(34.8%),而胆道感染、肝脓肿、骨髓炎、感染性心内膜炎、皮肤蜂窝织炎、产褥感染发生率相似,2 型糖尿病及无糖尿病组人群在原发感染灶方面无明显差异,与杨彩娴等[13]的研究相合。褚韦韦等[14]分析了80 例糖尿病合并败血症患者的临床资料,结果也说明原发感染部位以泌尿道感染最多,其次为呼吸道感染,与本研究相符。因此,糖尿病患者需做好院外长期家庭血糖管理,积极控制血糖的同时,注意个人卫生保健,避免泌尿道、呼吸道及其他部位感染。
抗生素是20 世纪最重要的科学成就之一。然而,由于耐药菌的出现,这一重大科学成就也面临着一些问题[15]。抗生素的不规范和广泛使用是产生新的耐药菌株的主要原因[16],因此,规范使用抗菌药物,减少耐药菌株的出现便非常重要。既往众多研究主要倾向于对糖尿病合并败血症的分析,无糖尿病人群败血症的相关资料作病例对照,尤其是针对社区感染败血症的相关研究。本研究中2 型糖尿病组病原菌耐药率明显高于无糖尿病组(P <0.05)。糖尿病人群相对正常人更易感染,加之频繁使用抗菌药物,糖尿病人群对抗菌药物的耐药性增加,可明显增加病死率[17]。本研究中革兰阴性菌主要为大肠埃希菌及肺炎克雷伯菌,与王艳等[18]的研究相符。欧倩滢等[19]在老年2 型糖尿病合并败血症的研究中也显示,革兰阴性菌主要为大肠埃希菌及肺炎克雷伯菌,革兰阳性菌最主要为葡萄球菌,与本研究相合。结果提示,2 型糖尿病合并败血症患者具有更高的耐药率,临床上以革兰阴性菌感染多见。近年的一项回顾性队列研究发现,在首次使用抗菌药物之前的每小时,感染性休克的发生率均可升高8.0%,而首次使用抗菌药物的时间也与住院死亡率有关[20]。因此,及时的抗感染治疗可减轻患者病情,降低死亡率。根据本研究结果,针对2 型糖尿病社区感染败血症,在药敏结果未报告前,可根据患者病情选用丁胺卡那霉素、头孢吡肟、头孢他定、哌拉西林他唑巴坦、氨曲南、亚胺培南、厄贝他喃等抗感染治疗,待药敏结果回报后再选用更敏感的抗菌药物。
3.3 不足之处
本研究存在以下不足之处,收集数据历经3 年时间,近1 年住院时间及费用受国家平均住院日要求的影响,可能会出现偏倚;糖尿病病程有少数人记忆不清,只能记录估计值,但也不影响总体结果;记录hs-CRP 期间,医院曾更换过一次检测试剂盒,可能影响2 型糖尿病及无糖尿病两组间结果的比较。
总之,本研究对2 型糖尿病和无2 型糖尿病合并社区感染败血症的临床特征及抗菌药物的药敏结果进行了回顾性分析,结果提示2 型糖尿病组病原菌耐药率明显高于无糖尿病组;2 型糖尿病组革兰阴性菌与真菌感染率明显高于无糖尿病组,无糖尿病组革兰阳性菌感染率高于2 型糖尿病组;原发感染灶多位于泌尿道,其次是肺部感染较多,两组间原发感染灶无明显差异。对于2型糖尿病合并社区感染败血症患者,积极控制血糖的同时,需早期开始抗感染治疗,针对性选用抗感染药物,待药敏结果回报后,选用敏感抗菌药物治疗,以减少耐药率,提高疗效。
