经皮椎体成形术联合骨水泥强化经皮椎弓根螺钉固定对严重骨质疏松性胸腰椎压缩性骨折的疗效*
2020-01-09陈军平邝立鹏王国寿谭伟源余杰锋
陈军平, 邝立鹏, 王国寿, 谭伟源, 余杰锋
遵义医科大学第五附属(珠海)医院骨科(广东珠海 519100)
随着我国老龄化加重及饮食习惯改变,骨质疏松性胸腰椎压缩性骨折(OVCF)患者人数和罹患率均逐年上升,严重影响患者的生活质量,给家庭及社会带来极大负担[1]。经皮椎体后凸成形术(PKP)、经皮椎体成形术(PVP)是治疗OVCF的常见术式[2],但对椎体塌陷严重者单纯运用两种术式均有一定缺陷。单纯PKP术后因OVCF患者脊柱稳定性显著降低易出现矫正丢失,远期预后改善效果较差;而单纯PVP术无法有效纠正脊柱力线异常,部分合并严重椎体塌陷者术后椎体高度持续丢失,矫正畸形及维持效果较差[3]。近年来国外学者相关回顾性临床研究表明PVP联合骨水泥强化经皮椎弓根螺钉固定(PPSF)术治疗OVCF疗效满意,但其并非随机对照研究且纳入椎体塌陷严重患者数较少,因此疗效有待进一步证实[4-5]。本研究旨在比较PKP术与PVP联合骨水泥强化PPSF术治疗严重OVCF患者的临床指标、解剖学指标及术后并发症,为临床治疗提供相关循证医学证据,现报告如下。
1 资料与方法
1.1 一般资料 研究获得医院医学伦理委员会批准,选取我院2017年2月至2018年2月收治的128例严重OVCF患者,因回访期间脱落实际纳入有效病例121例。按随机数字表法分为A、B两组。A组行PKP术治疗,B组行PVP联合骨水泥强化PPSF术治疗。A组59例,男21例,女38例;年龄52~77岁,平均(63.50±5.83)岁;骨折至手术时间2~6 d,平均(3.47±0.84)d;骨折节段:T1117例,T1222例,L115例,L25例;骨折Rao分型[6]:楔形压缩骨折27例,扁平型压缩骨折14例,双凹形压缩骨折18例;合并冠心病19例,慢性阻塞性肺疾病15例,糖尿病10例。B组62例,男20例,女42例;年龄54~78岁,平均(63.64±5.90)岁;骨折至手术时间2~5 d,平均(3.35±0.79)d;骨折节段:T1119例,T1226例,L114例,L23例;骨折Rao分型[6]:楔形压缩骨折31例,扁平型压缩骨折17例,双凹形压缩骨折14例;合并冠心病22例,慢性阻塞性肺疾病17例,糖尿病8例。两组患者术前一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 纳入标准 (1)经术前影像学检查确诊为胸腰椎椎体压缩骨折,术前X线检查可见骨折椎体楔形压缩或双凹形变;CT检查可见伤椎压缩程度>50%并伴有不同程度椎管占位;MRI T2W1信号提示均为新鲜骨折;(2)原发性骨质疏松,符合WHO骨质疏松症诊断标准[7],经双能X线吸收法测定胸腰椎骨密度T值<-2.5 SD;(3)新鲜单椎体骨折;(4)骨折至手术时间≤7 d;(5)VAS评分≥7分;(6)方案经医院伦理委员会批准;(7)患者及家属签署知情同意书。
1.3 排除标准 (1)既往有胸腰椎手术史;(2)椎体病理性骨折、椎体结核、肿瘤;(3)合并椎体周围神经损伤;(4)重要脏器功能不全;(5)凝血功能障碍;(6)精神系统疾病。
1.4 剔除病例 剔除随访期间失联患者。
1.5 治疗方法
1.5.1 PKP术治疗 A组行PKP术治疗。患者取俯卧位,腹部悬空。C臂透视确认伤椎椎弓根在体表的投影并标记穿刺点。穿刺点2%利多卡因局部浸润麻醉,做0.5 cm切口,确定好穿刺针角度后进行穿刺,透视显示针尖正位达到或超过椎体中线,侧位抵椎体前中1/3处则穿刺成功。确定穿刺位置良好后拔出针芯,依次置入导针,扩张套管,经套管建立工作通道。经通道置入球囊,缓慢向球囊注入造影剂,观察伤椎上椎板提高,椎体高度恢复情况,满意后抽出造影剂取出球囊。注入拔丝期骨水泥3~6 mL,密切关注有无渗漏,满意后旋转拔出通道。再次透视确认骨水泥无渗漏,无菌敷料覆盖切口。见图1~3。
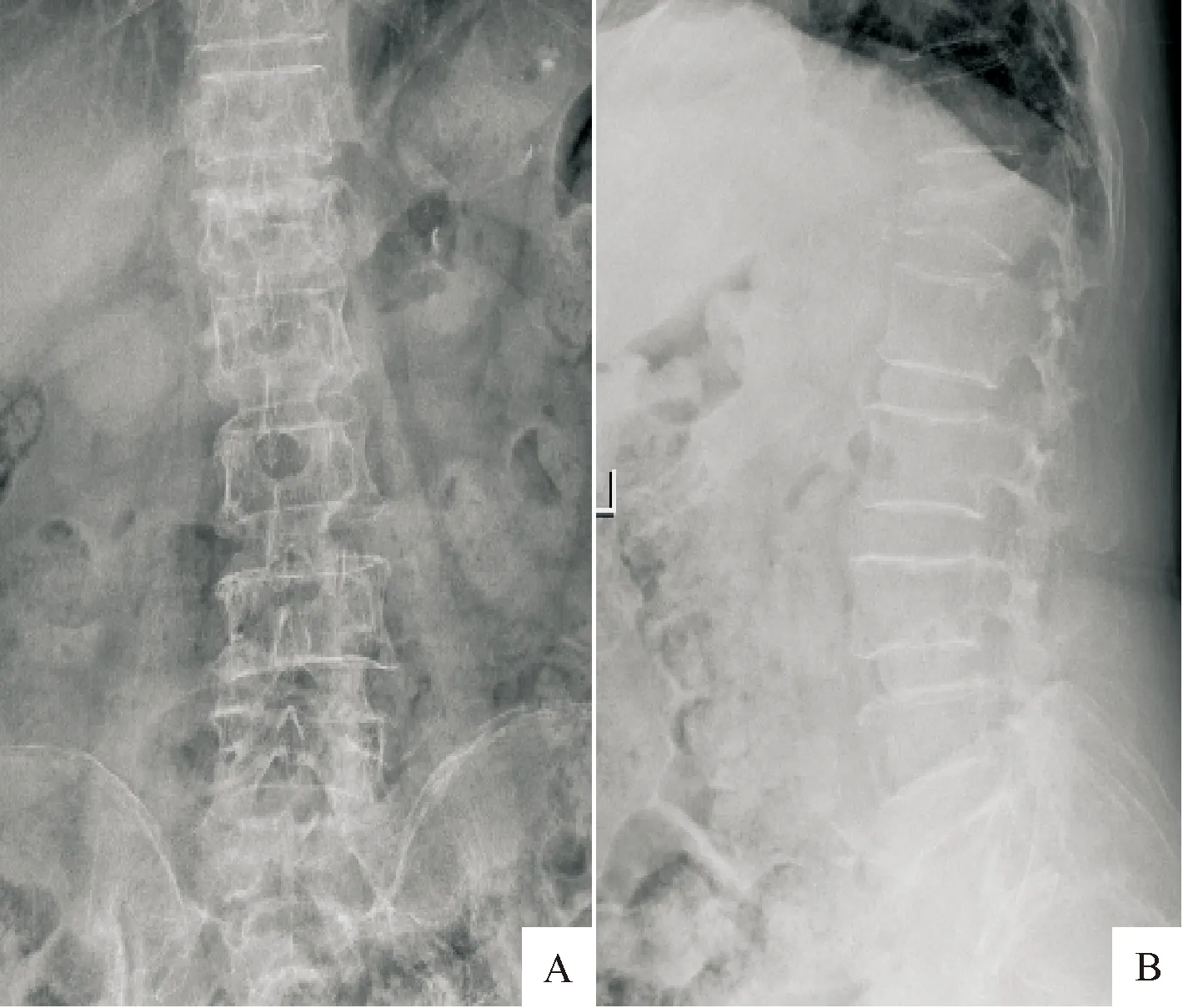
A:术前正位片; B:术前侧位片。可见骨折椎体压缩楔形变,椎体后壁结构完整
图1A组L1OVCF术前腰椎正侧位X线片
A:术后正位片,可见骨水泥左右两侧基本对称分布,未见椎旁渗漏;B:术后正位片,可见椎体高度有一定恢复,未见骨水泥向上下终板、椎管渗漏
图2A组术后正侧位X线片

A:随访正位片; B:随访侧位片。骨折椎体高度未见明显丢失,临近椎体无骨折发生
图3A组末次随访时腰椎正侧位X线片
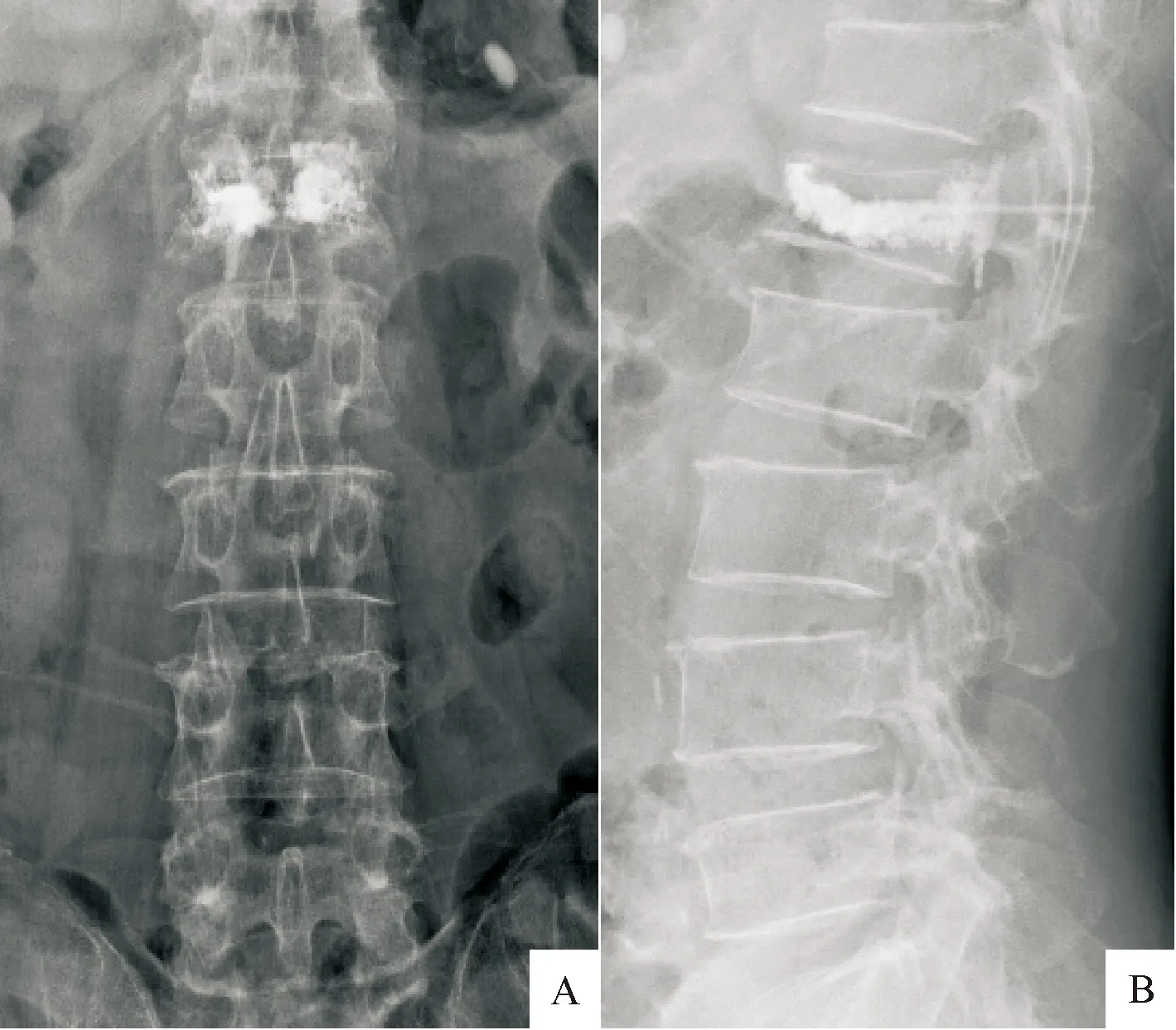
1.5.2 PVP联合骨水泥强化PPSF术治疗 B组行PVP联合骨水泥强化PPSF术治疗。患者全麻,取俯卧位,腹部悬空。C臂透视确定伤椎及相邻上下位椎体的椎弓根体表投影并标记。在上下椎体椎弓根体表投影处分别做1.5 cm小切口,确定好穿刺针进针方向及角度后进行穿刺。穿刺针进入椎体后正位透视左侧钉道位于椎体9、10 点处,右侧位于2、3点处,侧位透视双侧钉道位于椎体前中1/3处则表明穿刺位置满意。取出针芯,置入导针,沿导针分离软组织直至导针周围均为骨性组织。攻丝建立钉道,钉道注入骨水泥2 mL左右,密切监视有无渗漏,无渗漏后置入椎弓根螺钉。同样方法置入其他螺钉。骨水泥完全凝固后连接预弯连接棒,伤椎撑开复位,X线透视满意后锁紧螺帽。后行伤椎单侧PVP术。全部手术均由同一组脊柱外科医师完成。见图4~6。

A:术前正位片; B:术前侧位片。可见L1椎体压缩楔形变,前柱高度部分丢失,椎体后壁结构完整
图4B组L1OVCF术前腰椎正侧位X线片

A:术后正位片; B:术后侧位片。可见伤椎、临近椎体钉道内骨水泥均无渗漏;置钉位置良好
图5B组术后正侧位X线片

伤椎高度未丢失,无临近椎体骨折
1.6 观察指标 (1)记录两组围手术期相关指标,包括手术操作时间、术中出血量、术中透视次数、首次下床活动时间及住院总时间,计算平均值;(2)记录两组术前、术后7 d、末次随访时采用VAS评分进行骨折疼痛程度评价,分值0~10分,分值越高提示疼痛感越明显;(3)采用ODI评分[8]进行肢体功能恢复程度评价,包括疼痛、生活自理能力、提物、步行、端坐、站立、睡眠、性生活、社会活动及旅行10个方面;(4)依据JOA评分(29分法)[9]评估术后7 d、末次随访时的综合疗效,JOA评分包括主观症状、临床体征、日常活动及膀胱功能4部分,分值越高提示功能恢复效果越佳;(5)X线侧位片下行解剖学指标检测计算伤椎前缘高度比;测量伤椎Cobb角;(6)记录两组术后并发症情况,计算百分比。

2 结果
2.1 两组围手术期相关指标比较 A组手术时间、术中出血量、术中透视次数、首次下床活动时间及住院时间均显著优于B组,差异有统计学意义(P<0.05)。见表1。


组别例数手术操作时间(min)术中出血量(mL)术中透视次数[M(P25,P75),次]首次下床活动时间(d)住院时间(d)A组5939.7±5.327.8±8.122(17,31)1.9±0.33.6±0.6B组62103.1±14.7*75.9±17.3*37(29,49)*4.3±0.8*6.9±1.2*
*与A组比较P<0.05
2.2 两组手术前后VAS、ODI评分比较 术前,两组患者VAS评分比较,差异无统计学意义(P>0.05)。术后,两组VAS评分较术前整体呈下降趋势。术后7 d,B组VAS评分低于A组,差异有统计学意义(P<0.05);但末次随访时,两组患者VAS评分比较,差异无统计学意义(P>0.05)。术后7 d、末次随访时,两组ODI评分比较,差异亦无统计学意义(P>0.05)。见表2。

表2 两组患者手术前后VAS评分和ODI评分比较 分
*与A组比较P<0.05;△与术前比较P<0.05
2.3 两组手术前后伤椎前缘高度比、后凸Cobb角比较 术后,两组伤椎前缘高度比、后凸Cobb角较术前均改善,差异有统计学意义(P<0.05)。组间比较,B组优于A组,差异有统计学意义(P<0.05)。见表3。


组别例数伤椎前缘高度百分比(%)Cobb角(°)术前术后术前术后A组5945.1±4.367.8±5.6△21.50±4.0016.80±2.30△B组6244.4±4.292.2±7.5*△21.46±4.0412.20±1.80*△
*与A组比较P<0.05;△与术前比较P<0.05
2.4 两组术后7 d、末次随访时 JOA评分评分比较 术后7 d,两组JOA各维度评分及总分比较,差异无统计学意义(P>0.05)。末次随访时,A组下腰背痛、腿痛、步态、直腿抬高试验评分均高于B组,且JOA评分总分也高于B组,差异有统计学意义(P<0.05)。见表4。
2.5 两组术后并发症比较 A组无骨水泥渗漏,术后2例感背部不适,并发症发生率为3.39%。B组术中骨水泥渗漏2例,术后背部感不适1例,无内固定松动、断裂,并发症发生率为4.84%。两组并发症发生率比较差异无统计学意义(P>0.05)。
3 讨论
PVP、PKP等微创术治疗OVCF疗效满意[1]。但部分椎体塌陷严重者单纯采用PVP术其矢状面平衡恢复较为困难,因此部分学者认为应将椎体压缩比例>75%者作为该术式禁忌证[10]。而单纯行PKP术则被证实术后脊柱结构稳定性下降明显,不利于肢体活动功能的恢复[5]。采用切开复位椎弓根钉置入治疗,年龄>60岁且合并基础疾病患者的手术耐受性较差,且即使置入椎弓根螺钉仍存在把持力差、复位效果欠佳及相关并发症风险高等问题[11]。增加固定节段亦被证实难以显著改善复位效果,且医源性创伤增加还影响总体疗效[12]。


项目术后7 dA组(n=59)B组(n=62)t值P值末次随访A组(n=59)B组(n=62)t值P值主观症状下腰背痛8.2±2.57.9±2.30.4530.66128.6±3.423.9±3.22.5230.023腿痛8.6±1.79.6±2.30.2740.78121.0±1.819.3±1.92.4030.012步态9.6±1.49.8±2.20.5690.57317.6±1.515.3±1.42.7130.008临床体征腿抬高8.2±2.57.6±1.30.2820.7939.6±1.38.3±1.12.8680.003感觉障碍6.0±1.96.2±1.60.5860.5659.2±0.69.0±0.71.6750.125运动障碍3.9±1.24.6±0.90.5650.5570.5±0.20.7±0.30.8760.375日常活动0.5±0.20.4±0.20.3440.7343.2±0.72.4±0.60.8130.352膀胱功能7.2±1.66.7±1.60.5870.56510.5±1.59.0±1.61.8470.089总分45.8±5.843.7±6.11.1330.24689.6±3.282.1±4.04.9680.000
本研究中B组采用PVP联合骨水泥强化PPSF术治疗,有以下特点:第一,经皮置钉可避免术中对椎旁肌肉、椎上韧带、椎间韧带等的破坏,相较于切开置钉术创伤少,有效保护了肌肉-韧带复合体的完整性,从而有利于维持脊柱的稳定性;经皮置钉可避免术后因肌肉萎缩、僵硬等引起的迟发性腰痛[13]。第二,伤椎行PVP术能促进椎体高度恢复,迅速矫正后凸畸形,缓解疼痛症状;伤椎内注入骨水泥可有效避免术后伤椎“蛋壳样”导致椎体再塌陷引起的畸形矫正及维持效果失败[14-15]。第三,伤椎临近椎体置钉固定能分担术后伤椎受力,提高脊柱稳定性,降低术后伤椎复位丢失引起的后凸畸形、再骨折风险[16]。第四,骨水泥注入钉道在螺钉与椎体骨质之间起到锚固作用;另外,在置钉过程中骨水泥被挤入椎体骨质内,对疏松的骨质起到加强作用。上述两方面作用可对椎弓根螺钉起到提供即刻、坚强的稳定作用,避免局部应力集中引起的螺钉松动、断裂等并发症[17]。
本研究中A组手术时间、术中出血量、术中透视次数、首次下床活动时间及住院时间均显著优于B组(P<0.05),表明PKP术治疗严重OVCF具有创伤小、操作简便、术后康复快的优势。术后7 d,A组VAS评分高于B组(P<0.05),表明A组术后早期缓解疼痛症状不如B组,是因为在骨质疏松条件下PKP术维持伤椎复位的效果有限,患者术后早期下床活动时伤椎受力增加,部分区域发生微动,可能诱发或加重术后早期疼痛[18]。B组术后伤椎前缘高度百分比和后凸Cobb角恢复情况均优于A组(P<0.05),提示PVP联合骨水泥强化PPSF术矫正伤椎畸形优于PKP术,原因是骨折椎体的稳定性主要依赖于骨水泥粘连固定效应产生,而PKP术骨水泥注入不足,弥散均匀度较低,椎体受力后未填充骨水泥的椎体部分有可能继发塌陷[19]。而PVP联合骨水泥强化PPSF术借助椎弓根钉实现椎体三维矫正和三柱固定,其伤椎高度恢复水平和畸形矫正水平优于单纯PKP术[16,20-21]。末次随访,A组JOA评分高于B组,但两组并发症发生率无明显差异(P>0.05),说明PKP术与PVP联合骨水泥强化PPSF术治疗严重OVCF在促进肢体活动能力恢复和安全性方面基本一致。但此结果与骨折影像学指标改善情况存在一定差异,笔者认为可能与患者骨折程度严重、随访时间短等有关。
本研究的不足:第一,该术式进行力学分析,无法确定是否会引起螺钉异常应力集中现象。第二,缺乏长期随访结果,无法判断随着骨质疏松病程的进展其对畸形矫正、维持效果,邻近椎体受力及患者远期生活质量影响。第三,王文涛等[13]报道对伤椎前缘高度恢复<50%的患者行经皮置钉固定,术后其矫正畸形、维持效果有限,而本文仅涉及置钉固定对伤椎前缘高度恢复的疗效。因而,后续需进一步随访观察,以研究对伤椎前缘高度恢复<50%的患者是行经皮置钉还是切开置钉以及该术式的远期疗效。
综上所述,PKP术治疗严重OVCF创伤小,操作简单,术后康复快。而PVP联合骨水泥强化PPSF术则在早期缓解疼痛,恢复椎体高度,矫正后凸畸形方面优于PKP术。
