以肺动态顺应性为导向靶控呼气末正压减少单肺通气肺内分流的临床研究
2019-12-30陈莲华李士通
徐 典 魏 薇 连 明 陈莲华 李士通
单肺通气(OLV)被广泛应用于胸外科手术中。侧卧位OLV时肺血流分布发生改变,非通气侧肺萎缩,大量肺血流流入通气侧,引起肺内分流。由于重力作用,血液较多淤积于通气侧肺组织低垂部位,导致较高部位的肺组织灌注不足,而较低部位的肺组织通气不足,肺组织通气/灌流比值失衡,使围术期低氧血症的发生风险增加[1]。肺不张可增高患者围术期肺部并发症发生率,延长患者术后ICU的住院时间[2]。肺内氧相对供需不平衡可加重肺组织、肺功能损伤,导致开胸术后肺损伤(LIAT)发生。保护性肺通气策略(LPVS)通过改变两侧肺的通气量、气道压等改善肺内的氧供不平衡,从而减少相关肺损伤发生。小潮气量(Vt)复合呼气末正压(PEEP)是LPVS中重要的一项,可避免传统通气策略中发生的容积伤和剪切伤[3]。由于PEEP值的设定方法一直存在争议,最佳PEEP值仍待确定。本研究在胸外科手术侧卧位OLV期间,根据肺动态顺应性(Cdyn)滴定PEEP值,评价其减少肺内分流、改善氧合的效果和可行性。
1 对象与方法
1.1 研究对象 本研究经医院伦理委员会批准。选取上海交通大学附属第一人民医院择期行胸外科手术需OLV的患者30例,男18例、女12例,年龄18~70岁,平均年龄为(58.3±8.8)岁;BMI为20~28 kg/m2,平均BMI为(22.7±3.2)kg/m2;美国麻醉医师协会(ASA)分级Ⅰ或Ⅱ级。所有患者近1周内无肺部感染史、无胸腹部畸形、心血管疾病处于代偿期、肺部组织无纤维化。术前肺功能检查:分钟最大通气量(MVV)实测值/预测值>70%,第1秒用力呼气量占用力肺活量的百分比(FEV1/FVC%)实测值/预测值>60%。
1.2 麻醉方法 患者入手术室后均连接多功能监测仪(型号为Datex-Ohmeda S/5 AM,美国GE公司)连续监测心电图(ECG)、心率、无创血压(NIBP)、脉搏血氧饱和度(SpO2)和呼吸动力学指标[气道峰压(ppeak)、气道平台压(pplat)、PEEP、呼气末二氧化碳分压(petCO2)]。依次静脉注射咪达唑仑0.1 mg/kg、芬太尼0.4 μg/kg、丙泊酚1.5~2.0 mg/kg行麻醉诱导,待患者意识消失后,静脉注射罗库溴铵0.6 mg/kg,插入双腔支气管导管(F35~37),应用纤维支气管镜定位。予七氟烷吸入维持麻醉,术中维持呼气末七氟烷肺泡最低有效浓度(MAC)值为1.0~1.5 MAC;按需静脉注射芬太尼、罗库溴铵维持麻醉。术中双肺通气时的通气参数设定为:新鲜气体流量1.0 L/min,氧气浓度100%,容量控制通气,Vt为8~10 mL/kg,呼吸频率为12~20 次/min,吸呼比为1∶1.5~2.0,调整petCO2为35~45 mmHg(1 mmHg=0.133 kPa)。OLV时的通气参数设定为:容量控制通气,Vt为5~6 mL/kg,呼吸频率为12~20次/min,吸呼比为1∶1.5~2.0,调整petCO2为35~45 mmHg。
1.3 分组 采用随机数字表法将患者随机分为试验组和对照组,每组15例。试验组将4 cmH2O(1 cmH2O=0.098 kPa)作为初始PEEP值,根据肺Cdyn滴定调节PEEP,每5 min增加1 cmH2O,至肺Cdyn达到最大,此时的PEEP值即最佳PEEP值;对照组PEEP值设为0。
1.4 观察指标 分别于OLV开始即刻(T1)和OLV开始后15 min(T2)、30 min(T3)、45 min(T4)、60 min(T5)时记录各时间点的心率、平均动脉压(MAP)、petCO2。抽取患者动脉血和混合静脉血行血气分析,检测动脉血氧分压(paO2)、动脉血二氧化碳分压(paCO2)、血红蛋白、动脉血氧饱和度(SaO2)、静脉血氧饱和度(SvO2)。应用旁流式监测系统,于上述各时间点监测pplat、ppeak,计算肺内分流、死腔通气比、肺Cdyn、当肺Cdyn最大时的PEEP。计算公式:肺内分流=[肺泡氧含量(Cc’O2)-动脉血氧含量(CaO2)]/[Cc’O2-混合静脉血氧含量(CvO2)]×100%,CvO2≈深静脉血氧含量;死腔通气比=(paCO2-petCO2)/paCO2×100%;肺Cdyn=Vt/(ppeak-PEEP)。
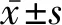
2 结 果
2.1 两组一般情况比较 两组间患者的性别构成、年龄、BMI的差异均无统计学意义(P值均>0.05),见表1。

表1 两组患者一般情况的比较 (N=15)
2.2 两组术中MAP和心率比较 试验组T1至T5时间点间MAP的差异均无统计学意义(P值均>0.05);对照组T2、T3时间点的MAP均显著低于同组T1时间点(P值均<0.05),T4、T5时间点的MAP与同组T1时间点间的差异均无统计学意义(P值均>0.05)。试验组T5时间点的心率显著低于同组T1时间点(P<0.05),T2至T4时间点的心率与同组T1时间点间的差异均无统计学意义(P值均>0.05);对照组T1至T5时间点间心率的差异均无统计学意义(P值均>0.05)。见表2。
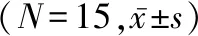
组别时间点MAP(mmHg)心率(次/min)试验T180.7±14.180.2±5.8T275.7±11.478.4±8.0T375.7±12.278.1±7.0T476.5±10.576.9±8.5T576.1±7.8 76.3±9.4①对照T192.2±17.2 73.8±12.4T2 79.6±14.1① 72.2±12.3T3 82.6±11.7① 72.7±13.9T484.8±12.4 72.6±12.0T582.8±14.2 71.5±9.7
与同组T1时间点比较:①P<0.05
2.3 两组术中ppeak和pplat比较 当试验组肺Cdyn达最大时,测得PEEP值为(7.80±0.56)cmH2O。试验组T2至T5时间点的ppeak和pplat均显著高于同组T1时间点(P值均<0.05),T3至T5时间点的ppeak和pplat均显著高于同组T2时间点(P值均<0.05)。两组间T1至T5各时间点的ppeak和pplat差异均无统计学意义(P值均>0.05)。见表3。
2.4 氧合指标 试验组T3至T5时间点的paO2均显著高于同组T1和T2时间点(P值均<0.05),T5时间点的肺内分流显著低于同组T2时间点(P<0.05),T1至T4时间点间肺内分流的差异均无统计学意义(P值均>0.05),T1至T5时间点间死腔通气比的差异均无统计学意义(P值均>0.05)。对照组T1至T5时间点间paO2的差异均无统计学意义(P值均>0.05),T2、T5时间点的肺内分流均显著高于同组T1时间点(P<0.05),T4时间点的死腔通气比显著高于同组T1时间点(P<0.05)。见表4。
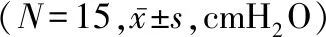
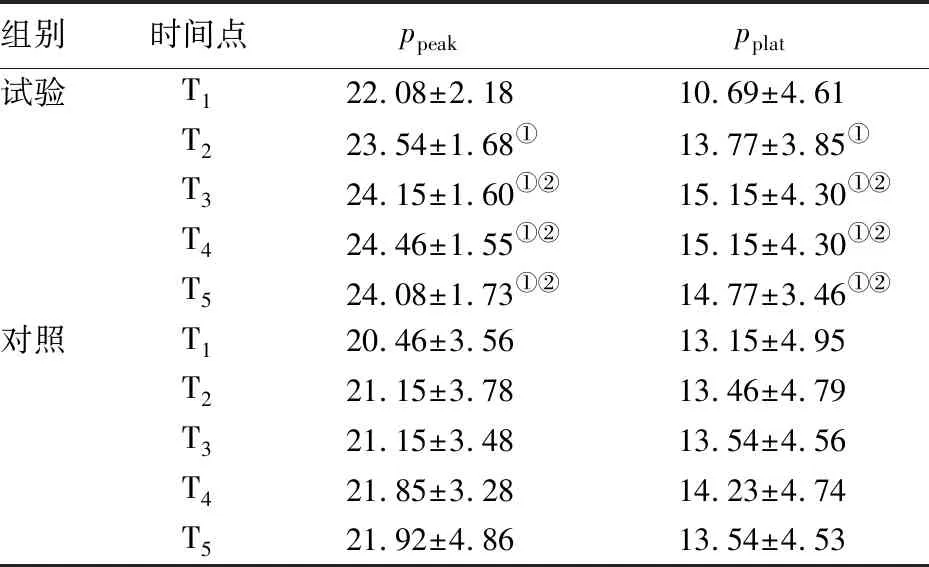
组别时间点ppeakpplat试验T122.08±2.1810.69±4.61T2 23.54±1.68① 13.77±3.85①T324.15±1.60①②15.15±4.30①②T424.46±1.55①②15.15±4.30①②T524.08±1.73①②14.77±3.46①②对照T120.46±3.5613.15±4.95T221.15±3.7813.46±4.79T321.15±3.4813.54±4.56T421.85±3.2814.23±4.74T521.92±4.8613.54±4.53
与同组T1时间点比较:①P<0.05。与同组T2时间点比较:②P<0.05
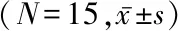
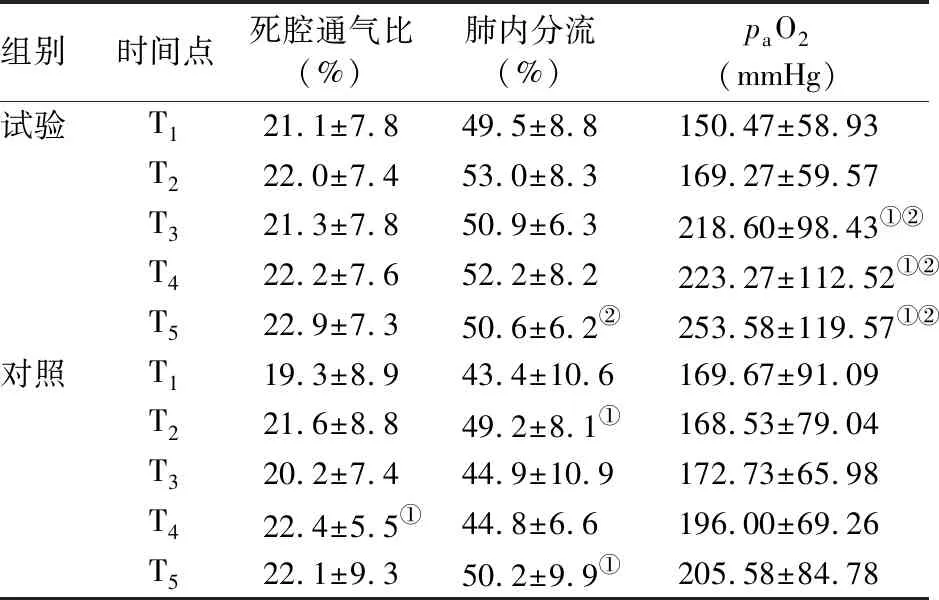
组别时间点死腔通气比(%)肺内分流(%)paO2(mmHg)试验T121.1±7.849.5±8.8150.47±58.93T222.0±7.453.0±8.3169.27±59.57T321.3±7.850.9±6.3218.60±98.43①②T422.2±7.652.2±8.2223.27±112.52①②T522.9±7.3 50.6±6.2②253.58±119.57①②对照T119.3±8.9 43.4±10.6169.67±91.09T221.6±8.8 49.2±8.1①168.53±79.04T320.2±7.4 44.9±10.9172.73±65.98T422.4±5.5①44.8±6.6196.00±69.26T522.1±9.3 50.2±9.9①205.58±84.78
与同组T1时间点比较:①P<0.05。与同组T2时间点比较:②P<0.05
3 讨 论
胸外科手术OLV期间保护性肺通气策略的提出由来已久,小Vt复合使用PEEP可避免发生容积伤和肺不张,同时可减少导致肺损伤的炎性因子产生[4]。PEEP可维持呼气末部分肺泡的膨胀,提高患者功能残气量,减少肺内分流,提高肺顺应性,从而改善氧合[5]。但是,过高的PEEP值会增加气道阻力,使肺泡过度扩张,血管阻力增加,导致肺内分流增多,使氧合恶化[6]。相同的PEEP值应用于不同的患者,产生的结果不同[7]。故本研究设置对照组和依据肺Cydn滴定PEEP值的试验组,探索以Cydn为导向靶控PEEP减少OLV肺内分流,改善氧合的可行性。
本研究结果显示,对照组T1至T5时间点间paO2的差异均无统计学意义,T2、T5时间点的肺内分流均显著高于同组T1时间点,T4时间点的死腔通气比显著高于同组T1时间点;表明当在OLV仅应用5~6 mL/kg的小Vt(对照组)时,随着时间延长,患者的肺内分流、死腔通气比均增加,而paO2无明显改变。由此可见,侧卧位的胸外科手术OLV会增加患者的肺内分流,这是由于重力、时间作用导致不可避免的伤害。由于本研究选取的患者ASA分级为Ⅰ或Ⅱ级,术前肺功能和一般情况均较好,故术中未出现氧饱和度下降(<90%)的情况;但对于基础情况较差的患者来说,术中发生低氧血症风险会大大增加。本研究中两组患者术中均予纯氧通气,两组各时间点间paO2的差异均无统计学意义,考虑为纯氧通气改善氧合的作用与肺内分流作用相互抵消,可见减少肺内分流的重要性,以及给予纯氧通气是避免OLV期间低氧血症发生的有力措施。
Carvalho等[8]研究发现,最佳PEEP值应为肺泡开放与过度膨胀之间顺应性最佳时对应的压力值。也有研究[9]证实,当PEEP值接近肺静态压力曲线拐点时,氧合作用趋于改善;当PEEP值偏离拐点时,氧合作用趋于恶化。肺Cydn受肺组织、胸廓、气道等多因素影响[10],故本研究将其作为观察试验组患者胸部整体改变的有效指标。本研究结果显示,试验组T3至T5时间点的paO2均显著高于同组T1和T2时间点,T5时间点的肺内分流显著低于同组T2时间点,T1至T4时间点间肺内分流的差异均无统计学意义,T1至T5时间点间死腔通气比的差异均无统计学意义;表明当以肺Cydn为目标导向时,患者肺内分流、死腔通气比均无明显增加,而paO2呈持续性增高,表明氧合得到明显改善。PEEP可增加功能残气量,改善肺Cydn,提高paO2,但其亦会增加肺血管阻力,减少静脉回心血量,从而增加肺内分流,使患者氧合降低[5]。依据肺Cydn滴定调节PEEP值,在调节PEEP值的过程中充分考虑气道阻力、胸内压的变化,在有效增加肺泡扩张的同时,亦使血管阻力达到最低,故在滴定调节的过程中使通气血流达到最佳,从而有效改善氧合。
本研究结果显示,当肺Cydn达最大时的PEEP值约为8 cmH2O,故该值为最佳PEEP值,与徐磊等[11]的研究结果相符。徐磊等[11]的研究发现,根据静态压力-容量曲线确定最佳PEEP值与滴定法所得最佳PEEP值的差异无统计学意义,但其研究中并未比较两种方法改善氧合的差异。亦有研究[12]认为,根据静态压力-容量曲线确定最佳PEEP值有加重肺损伤的可能,且其重复性差。滴定法重复性佳,临床应用方便,更适用于临床确定最佳PEEP值,且滴定法更有利于改善氧合,该结论与其他研究[10,13]相符。
本研究结果显示,试验组各时间点间MAP的差异均无统计学意义,T5时间点的心率显著低于同组T1时间点,T2至T4时间点的心率与同组T1时间点间的差异均无统计学意义;对照组T2、T3时间点的MAP均显著低于同组T1时间点,T4、T5时间点的MAP与同组T1时间点间的差异均无统计学意义,对照组各时间点间心率的差异均无统计学意义。值得关注的是,MAP和心率改变均不是恶性的血流动力学改变。考虑MAP和心率与外科手术操作、麻醉药物使用、麻醉深度改变、个体差异等多种因素有关,可考虑使用一定范围内的PEEP,其不会对患者的血流动力学产生明显影响。这与当PEEP值≤8 cmH2O时,不会引起血流动力学改变的研究[1]结果一致。本研究结果显示,试验组T2至T5时间点的ppeak和pplat均显著高于同组T1时间点,T3至T5时间点的ppeak和pplat均显著高于同组T2时间点,两组T1至T5各时间点间ppeak和pplat的差异均无统计学意义;可见,与对照组相比,试验组患者在使用PEEP后,ppeak和pplat均显著增加,但均未超过正常生理值界限(≤25 cmH2O)。有研究[14]结果表明,在使用较高的PEEP后气道压升高,但气道阻力降低,且不会引起相关炎性因子水平升高,故认为升高的气道压不会引起肺损伤。
与以往研究[1]中侧卧位胸外科手术OLV肺内分流约为25%~27%不同,本研究中两组患者的肺内分流数值均较大,考虑其原因为患者禁食、禁饮,处于相对血容量不足的状态,且术中行限制性补液。因肺内分流受多因素影响,故术中未能采用精确的容量监测方法来统一补液策略是本研究存在的缺陷;且本研究选取的患者ASA分级为Ⅰ或Ⅱ级,肺功能良好,而临床上肺功能降低的患者则易发生低氧血症,更需要保护性肺通气策略的应用,依据Cydn滴定法设置PEEP对肺功能降低患者能否起到更加明显的改善氧合的作用,亟待进一步研究探索。
综上所述,全身麻醉下胸科手术OLV期间患者的死腔通气比、肺内分流均会增加,依据肺Cydn滴定靶控PEEP值可显著改善OLV期间肺内分流和死腔通气比,并使paO2增高,最佳PEEP值为8 cmH2O,是OLV保护性肺通气策略的较好选择。
