高血压患者血压变异性与颈动脉硬化的关系研究
2019-12-26江洁李结华陈洁霞奚艳
江洁,李结华,陈洁霞,奚艳
(安徽医科大学第一附属医院全科医学科,合肥 230022)
血管是高血压病理生理作用的重要靶器官之一,长期高血压及伴随的危险因素可促进动脉粥样硬化的形成和发展[1],临床上,可通过检测颈动脉内膜中层厚度(IMT)来评估动脉粥样硬化的程度;血压变异性(BPV)是指个体血压在单位时间内的波动程度[2],与颈动脉硬化的发生密切相关,血压变异性越大,患者的颈动脉硬化越严重[3]。本研究为早期发现和更好地防治高血压及其并发症,研究分析了原发性高血压患者血压变异性与颈动脉硬化的关系。
1 对象与方法
1.1 研究对象 选择2018年7月至2019年4月于我院就诊的中老年高血压病患者共154例,年龄55~85岁,其中男81例,女73例,同期进行24 h动态血压监测及颈动脉血管超声检查。根据颈动脉IMT是否增厚,分为IMT正常组和颈动脉硬化组,根据动态血压监测结果,以24 h收缩压变异性中位数为分界点,分为低 BPV 组(77例)和高 BPV 组(77 例)。

表1 两组动态血压参数的比较
注:IMT为内膜中层厚度,24 hSBP为24 h平均收缩压,24 hDBP为24 h平均舒张压,24 hSBPV为24 h收缩压变异性,24 hDBPV为24 h舒张压变异性,下表同
1.2 纳入与排除标准 纳入标准:高血压病患者均符合2018年《中国高血压防治指南》的诊断标准:在未服用降压药的情况下,诊室收缩压(SBP)≥140 mm Hg和(或)舒张压(DBP)≥90 mm Hg,既往有高血压病史,目前正在使用降压药物,血压未达上述水平,亦应诊断为高血压[4]。排除标准:①继发性高血压患者;②合并冠心病、心律失常、结构性心脏病患者;③严重肝肾功能不全患者;④恶性肿瘤患者;⑤合并血液、风湿及内分泌等系统疾病患者;⑥睡眠障碍者;⑦精神病患者。
1.3 方法
1.3.1 动态血压监测 采用MEDITECH ABPM动态血压测量仪进行测定,白昼血压测量时间为晨06:00至夜间22:00,每间隔30 min测量1次,夜间血压测量时间为夜间22:00至次日晨06:00每间隔为60 min测量1次,连续24 h测定,24 h有效记录达到90%的血压测量视为有效数据,动态血压记录收集24 h平均收缩压(24 hSBP)、24 h平均舒张压 (24 hDBP)、24 h平均收缩压标准差、24 h平均舒张压标准差,以血压变异系数作为血压变异性指标,血压变异系数=血压标准差/血压平均值×100%,求出24 h收缩压变异性(24 hSBPV)及24 h舒张压变异性(24 hDBPV)等数值。
1.3.2 颈动脉超声检测 受检者取平卧位,头部偏向一侧,充分暴露颈动脉,探头频率 10 MHz 进行检测,观察双侧颈总动脉、颈内动脉及颈外动脉,测量颈总动脉内膜表面至中膜外表面的垂直距离(即IMT),了解管壁有无斑块等,重复检测3次,取其平均值,IMT≥1.0 mm可判定为颈动脉硬化。
1.4 统计学处理 采用SPSS 22.0统计学软件对数据进行处理,两组参数间比较采用t检验,Pearson 直线相关分析法用来评估24 hSBPV与颈动脉IMT之间的相关性。检验水准α=0.05。
2 结果
2.1 两组动态血压参数及IMT值的比较 两组之间,年龄差异无统计学意义(P>0.05),相比IMT正常组,颈动脉硬化组24 hSBP、24 hDBP、24 hSBPV、24 hDBPV、IMT均显著增高(P<0.05)。见表1。
2.2 不同血压变异指数患者IMT值对比 高BPV组颈动脉IMT值及斑块检出率均高于低BPV组,差异有统计学意义(P<0.05)。见表2。
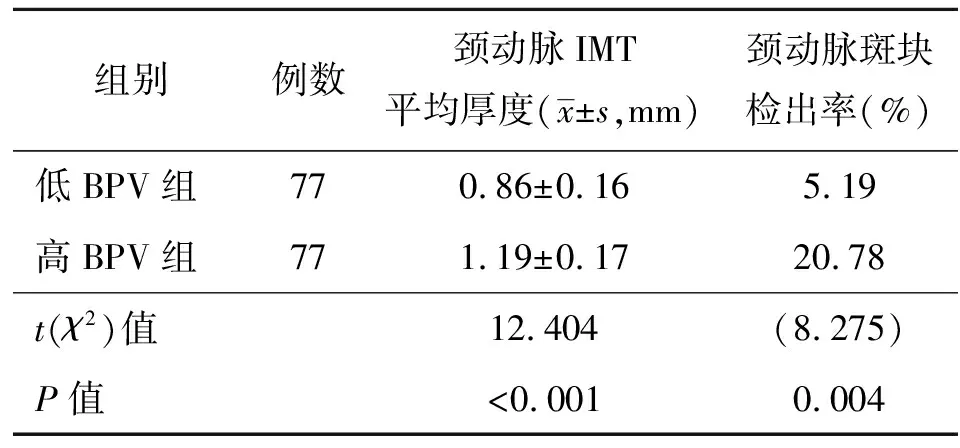
表2 两组高血压病患者颈动脉IMT及斑块检出率
注:IMT为内膜中层厚度,下图同
2.3 颈动脉IMT与24 hSBPV相关性分析 24 h平均收缩压变异性与颈动脉IMT(r=0.64,P<0.05)呈正相关。见图1。

图1 高血压患者24 h平均收缩压变异性与颈动脉IMT的相关性分析散点图
3 讨论
中国高血压调查最新数据显示,我国居民高血压的患病率仍呈逐年上升趋势[5]。2012年至2015年我国18岁及以上人群高血压患病粗率为27.9%(标化率23.2%),与以往5次全国范围内的高血压抽样调查[4]相比,虽各次调查总人数、年龄及诊断标准不完全一致,但患病率总体呈增高的趋势[6]。高血压可引起多种心脑血管并发症,甚至危及生命。因此对高血压进行深入研究,探讨更合理及个性化的降压治疗方案,减少并发症的发生,提高患者的生活质量,减轻家庭及社会的经济负担,目前仍是临床上亟待解决的问题。
血压变异性是人体血压的一个生理参数,也是基本生理特征之一,它受多种因素的调节,如环境、情绪、睡眠、体液、自主神经等[7-8]。近年来,大量研究均证实,血压变异性增加可通过炎性反应、内皮细胞损伤、肾素血管紧张素系统激活、心肌细胞凋亡增加等机制造成心脑肾等靶器官损害[9-11]。而血压变异性增高引起的血管内皮功能障碍是引起正常血压人群及高血压患者颈动脉IMT值增高和斑块形成的主要原因[12-13]。颈动脉位置表浅,走形较直,且容易有效暴露,测量方便,颈动脉IMT是早期判断动脉粥样硬化的可靠指标之一[14],常作为了解全身动脉粥样硬化程度的重要窗口[15]。本研究结果显示颈动脉硬化组血压变异性高于IMT正常组,提示颈动脉硬化组患者血压波动幅度较大,血压波动幅度增大可促使血管内皮功能损害进一步加重,从而加速动脉粥样硬化过程,而动脉粥样硬化的发生也加重了血压变异的程度,两者相互影响、互为作用,不断促进心脑血管事件的发生发展。Sander等[16]对286例高血压患者进行为期3年的随访发现,收缩压的变异是颈动脉硬化进展的最好预测指标。故本研究以受检者24 h收缩压变异性中位数为分界点,分为低 BPV 组和高 BPV 组,结果显示高BPV组颈动脉IMT值显著高于低BPV组,斑块检出率更高,且24 h平均收缩压变异性与颈动脉IMT呈正相关,差异有统计学意义,此结果说明,血压变异性在动脉粥样硬化的发生发展过程中起到显著的促进作用,提示其可作为高血压靶器官损害的预测因子。
综上所述,检测血压变异性有助于早期诊断高血压并发症,预测心血管事件风险。虽然降低高血压患者的血压水平可以降低对心脑血管靶器官的损害,但随着24 h动态血压监测技术在临床的普遍开展,降压治疗的目标已不再局限于只降低血压的绝对值,还可将血压变异性作为一项独立的高血压治疗靶点[17],临床上,为确保给患者提供早期系统、精准、个体化的降压治疗方案,可选用谷/峰比值及平滑指数较高的长效降压药物,能有效降低血压变异性,以期更好地减少血压波动带来的靶器官损伤,从而降低心脑血管疾病的发生,提高患者生活质量,改善预后。
