自拟承气汤配合穴位贴敷治疗术后早期炎性肠梗阻
2019-12-18刘东林王宏伟
刘东林,王宏伟,李 超
术后早期炎性肠梗阻指腹部手术创伤或腹腔内炎性反应等多种因素导致肠壁水肿以及渗出,而诱发的一种机械性和动力型并存的特殊肠梗阻类型[1],发生率高达12.6%[2]。临床表现为腹痛、腹泻、呕吐以及停止排便、排气等,易反复发作。处理不当或不及时处理能够导致肠瘘、坏死、重症感染以及短肠综合征等严重并发症[3]。穴位贴敷疗法是一种操作简单、快捷、安全性较高的外治法,通过皮肤吸收,不经过肝脏的首过效应[4]。自拟承气汤来源为《伤寒论》中大承气汤,是医院经过多次动物实验以及临床实践取得的具有泻下热结、行气除满功效的方剂。曾有相关文献就穴位贴敷或大承气汤对术后早期炎性肠梗阻的临床疗效进行研究[5],但两者联合用药相关文献较少。本研究收集2015年11月—2017年4月我院收治的术后早期炎性肠梗阻患者68例,就自拟承气汤配合穴位贴敷治疗的效果进行观察。
1 资料与方法
1.1 临床资料 本组共68例,根据随机数字分配表分为观察组和对照组各34例。观察组男18例,女16例;年龄32~75岁,平均(55.38±6.11)岁。梗阻时间(8.39±1.11)天。原手术方式为胃十二指肠穿孔修补术7例,胃大部切除术3例,小肠破裂修补术6例,结肠破裂修补术7例,肠粘连松懈术5例,阑尾穿孔切除术6例。对照组男20例,女14例;年龄32~75岁,平均(55.73±6.09)岁。梗阻时间(8.54±1.08)天。原手术方式为胃十二指肠穿孔修补术6例,胃大部切除术4例,小肠破裂修补术7例,结肠破裂修补术7例,肠粘连松懈术5例,阑尾穿孔切除术5例。两组一般资料经统计学处理,差异无统计学意义(P>0.05),具有可比性。
1.2 纳入标准 诊断参考文献[6]标准。标准如下:(1)近期有腹部手术史;(2)手术后3~7天出现肛门停止排气、呕吐、恶心以及腹胀等临床症状等,查体未见肠型和蠕动波,腹部质地较为坚韧,听诊未闻显著高调、亢进肠鸣音;(3)查腹部 CT可见扩张肠管,X 线检查可见多发气液平;(4)年龄超过18岁,知晓并自愿接受各种检查以及治疗;(5)研究经伦理委员会批准,签署知情同意书。
1.3 排除标准 (1)肠粘连、肠扭转、内疝、肠坏死、腹膜炎、肠穿孔患者;(2)心、脑、肺等严重器官病变患者;(3)不愿意配合本治疗方法的患者[7]。
1.4 治疗方法 两组均常规禁食、胃肠减压;予以H2受体拮抗剂或质子泵抑制剂;维持水、电解质平衡,行早期肠外营养支持;早期予以肾上腺素降低肠道渗出液分泌量,促进水肿消退;应用生长抑素以降低消化液分泌;同时予以抗生素预防感染。
1.4.1 对照组 在常规治疗的基础上,予以自拟承气汤(大黄12 g,芒硝9 g,枳实12 g,厚朴15 g,黄芪10 g,生地黄10 g,丹参20 g。加水 1500 mL,煎煮取汁)1000 mL,3次/d,口服。呕吐甚者联用陈皮、法半夏;热甚者配合应用黄连以及栀子;寒甚者加乌药。
1.4.2 观察组 在对照组的基础上,予以穴位贴敷治疗。取腹部脐周的气海、中脘及天枢穴。贴敷用药为院内穴位贴敷配方:大黄10 g,枳实10 g,厚朴10 g,冰片6 g,芒硝10 g。上物研磨成粉,用食醋调配成糊状,贴敷在上述穴位。24 h更换,切口使用护皮膜保护。发现腹壁皮肤红肿,间断停用大黄。每日治疗时间不超过6 h,每日贴敷1次。均治疗7天。
1.5 观察指标
1.5.1 临床指标 疗效评定标准根据文献[8]制定。治愈:肠梗阻相关症状全部消失,恢复排气排便,腹胀腹痛消失,肠鸣音恢复正常,胃肠功能恢复正常,进食无不适反应;好转:相关症状或体征明显好转,胃肠功能部分恢复,X线腹部平片、B超以及CT检查无明显肠梗阻征象;无效:临床症状以及肠梗阻征象无好转或恶化。总有效率=治愈率+好转率。
1.5.2 实验室指标 血清白细胞介素6(IL-6)、肿瘤坏死因子α(TNF-α)、超敏C反应蛋白(hs-CRP)、丙二醛(MDA)、二胺氧化酶(DAO)水平。治疗前后空腹8 h,采清晨左肘静脉血5 mL,静置后以2500 r·min-1离心15 min,分离血清置于-4℃低温冰箱进行保存。采用酶联免疫分析法(ELISA)检测IL-6、TNF-α、hs-CRP水平,ELISA试剂盒由武汉巴菲尔生物技术服务有限公司提供。MDA、DAO水平采用南京金益柏生物科技有限公司提供的试剂盒进行检测。
1.6 统计学处理 采用 SPSS17.0软件进行统计学分析,胃液引流量、排气、排便时间、住院时间、临床症状改善情况、IL-6、TNF-α、hs-CRP、MDA、DAO水平等计量资料采用t检验,以均数±标准差表示,临床疗效以及不良反应发生率等计数资料采用率(%)表示,采用卡方检验,P<0.05为具有统计学差异。
2 结果
2.1 治疗效果 对照组治疗有效率为64.7%,观察组为91.2%,观察组高于对照组,见表1。

表1 两组患者治疗效果分析
2.2 症状改善情况 治疗前两组腹胀、腹痛、便秘以及呕吐等症状评分无统计学差异(P>0.05)。治疗后两组腹胀、腹痛、便秘以及呕吐等症状评分均降低(P<0.05);与对照组相比,观察组腹胀、腹痛、便秘以及呕吐等症状评分较低(P<0.05),见表2。

表2 两组患者症状改善评分比较
2.3 临床指标 与对照组相比,观察组胃液引流量降低,排气、排便时间以及住院时间缩短(P<0.05),见表3。

表3 两组患者临床指标比较
2.4 血清炎症因子水平 治疗前两组血清IL-6、TNF-α、hs-CRP水平无统计学差异(P>0.05)。治疗后两组血清IL-6、TNF-α、hs-CRP水平均降低(P<0.05);与对照组相比,观察组血清IL-6、TNF-α、hs-CRP水平较低(P<0.05),见表4。
2.5 MDA及DAO水平 治疗前两组MDA、DAO水平无统计学差异(P>0.05)。治疗后两组MDA、DAO水平均降低(P<0.05);与对照组相比,观察组MDA、DAO水平较低(P<0.05),见表5。
3 讨论
早期术后炎性肠梗阻是腹部手术后期的常见疾病,占术后肠梗阻发病率的80%~90%[9]。发病初期,消化液分泌量较大,积聚于肠腔内部,不仅使肠壁水肿以及肠腔扩大,同时加剧了水电解质紊乱,肠功能恢复受到影响。常规予以肠道外营养应用、抗生素、维持水电解质平衡等手段[10],虽然效果较为满意,但治疗周期长、费用高。
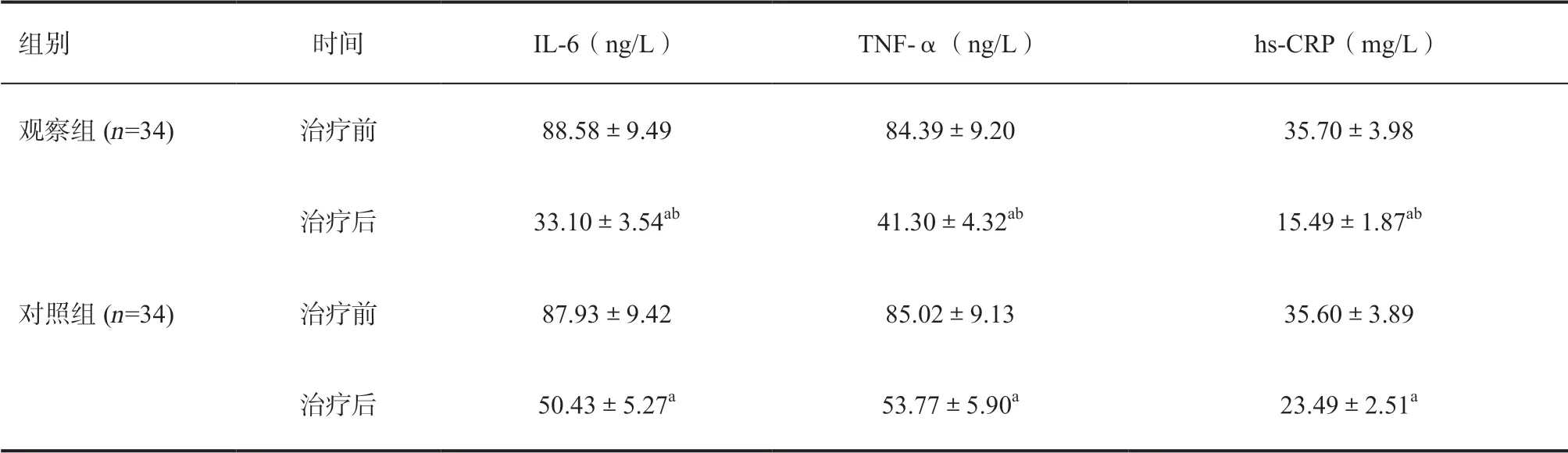
表4 两组患者治疗前后血清炎症因子水平比较

表5 两组患者治疗前后MDA、DAO水平比较
祖国医学认为,早期术后炎性肠梗阻隶属于“肠结”“腹胀”等范畴。患者由于手术后正气受损,湿邪入侵体内,邪滞肠胃,气机不利,传导失司,气血郁结,上下不通致使形成炎性肠梗阻。中医治疗则以通里攻下、峻下热结以及活血化瘀为主。本研究中应用的自拟承气汤,大黄、厚朴为君药,活血攻下、涤荡肠胃、宽肠理气、开郁导滞、消痞除满,两者合用加强涤荡积滞、消痞除满、理气散瘀的功效;芒硝润燥通便;枳实行气导滞,共为臣药对肠胃燥实、瘀滞不通者能顺胃气下行,使闭塞通畅;黄芪、生地黄以及丹参具有益气、养阴、活血的功效,能够改善肠壁水肿。诸药共奏泻下热结、行气除满之功。相关研究证实,自拟承气汤能够促进早期术后炎性肠梗阻患者直肠黏膜吸收药物,提高药物利用率[11]。同时能够促进直肠黏膜直接吸收药物,提高药物的利用率,发挥肠道局部蠕动以及润滑的作用。
穴位贴敷是在中医经络学说的指导下,以辨证论治为基础,将药物贴敷到人贴表面特定穴位,达到治疗的目的[12]。脐为任脉至神阙穴,任脉贯穿于十二经脉之间,是经络的总枢。脐周围角质层较薄,血管丰富,有利于药物吸收。在此处贴敷药物,能够通达病所。选择气海、中脘以及天枢穴,能调节脏腑功能、理气行滞、减轻肠道功能失调。贴敷药物中,大黄能够通热泻火、荡涤肠胃;厚朴、枳实能行气散结;冰片芳香通络、清热止痛;芒硝能够助大黄通便、软坚润燥;采用食醋调配具有消瘀散结止痛之功效。贴敷保留时间4 h为宜[13]。本研究发现,与对照组相比,观察组有效率较高,腹胀、腹痛、便秘以及呕吐等症状评分较低,胃液引流量降低,排气、排便时间以及住院时间缩短。提示自拟承气汤配合穴位贴敷治疗术后早期炎性肠梗阻,临床疗效显著,能够改善临床症状,且作用好于对照组。需要引起注意的是,本研究通过非手术方法恢复患者肠道动力与功能,必须密切关注患者病情的动态变化。对于自拟承气汤配合穴位贴敷治疗无效者,必须及时调整治疗方法,必要时转由手术治疗,不可贻误病情。
目前早期术后炎性肠梗阻的发病机制尚未明确,手术中造成肠管损伤或肠管长时间暴露诱发炎症反应,肠黏膜通透性增加,肠壁水肿,促使IL-6、TNF-α、hs-CRP等大量炎症因子分泌增加,炎症反应恶化[14-16]。本研究显示,与对照组相比,观察组血清IL-6、TNF-α、hs-CRP水平较低,丙二醛、二胺氧化酶水平较低。提示自拟承气汤配合穴位贴敷能够下调术后早期炎性肠梗阻患者丙二醛以及二胺氧化酶水平,抑制大量血清炎症因子释放,促进早期胃蠕动以及功能恢复,保护肠黏膜。
本研究通过对术后早期炎性肠梗阻68例患者的观察,两组患者的临床疗效、胃液引流量、排气、排便时间、住院时间、临床症状改善情况、血清炎症因子、丙二醛、二胺氧化酶水平均有改善,同时观察组总有效率91.2%,远高于对照组的64.7%,除确实无效者转手术治疗,其余皆通过保守治疗出院。则观察组疗效更显著,可明显缩短住院时间,下调丙二醛、二胺氧化酶水平,改善炎症反应,避免再次手术,则该方法是早期术后炎性肠梗阻的可靠治疗方案。
