非创伤性脑出血患者不同预后炎症因子与外周细胞指标的临床分析
2019-11-13曾小琴何芙蓉
曾小琴,何芙蓉,隋 曌
(成都医学院第一附属医院神经外科,四川 成都 610500)
自发性脑出血 (ICH) 约占所有急性脑血管事件的10%~30%,是与最高死亡率和残余残疾相关的中风类型。炎症反应是早期引发的血肿成分,可以加强出血大脑内的损害。中性粒细胞与淋巴细胞比 (NLR) 整合了先天的免疫和适应性信息,是炎症负担的可靠测量指标;同时全身炎症因子C反应蛋白、IL-6、TNF也很好反应全身炎症反应情况。本研究旨在探索有关炎症因子水平在急性ICH患者临床不同预后之间的差异性,现报道如下。
1 资料与方法
1.1 一般资料2016年3月到2018年3月我院神经外科收治的急性非创伤性脑出血患者134例,纳入标准:①年龄> 18 岁;②入院时发病时间<24 h,且于急诊完善头部CT检查及血液相关指标检验。排除标准:①可能影响相关临床指标因素,包括有明显合并有肺部、尿液及其他部位感染如急性或慢性感染(如结核、肝炎、免疫性疾病患者);②外伤导致脑出血患者;③临床资料完整性不足;④年龄<18岁患者;⑤排除急性期死亡者;⑥伴有其他器官功能障碍患者。其中男88例,女45例;年龄36~88岁;BMI(24.52±5.02)kg/m2,糖尿病患者31例,高血压患者75例,高血脂患者52例,冠心病患者18例,吸烟患者66例,饮酒患者41例。依据改良Ranbin量表评分分为预后不良组(≥3分)及预后良好组(≤3分)[1],两组患者入院时在年龄、男女比例、高血压患者、糖尿病患者、高脂血症患者、冠心病患者、吸烟饮酒患者构成比例上差异无统计学意义(P> 0.05)。见表1。

表1 两组非创伤性脑出血患者入院时一般情况比较
1.2 方法所有患者根据中国急性脑出血诊治指南 (2014版)[2]进行系统治疗,对于病情相对稳定患者均降颅内压、高血压患者维持血压在160/90 mmHg左右,血糖维持在8.0~10.0 mmol/L;并予以营养支持、严密监测等处理;对于有手术指征患者予以开颅血肿清创术或微创手术治疗。出院后对所有患者进行定期门诊及电话随访至发病后90天。
1.3 评价标准对两组患者进行格拉斯哥昏迷量表(GCS) 评分[3]及美国国立卫生研究卒中量表(NIHSS)评分[4],并观测相关研究指标:体重,BMI 、全身炎症反应指标(IL-6、TNF、CRP)、血常规检查以及神经功能恶化情况、CT检查结果。
1.4 统计学方法应用SPSS 22.0软件进行分析,报告方法和定量变量的标准偏差以及定性变量的分布频率进行描述性统计。卡方检验用于分类变量。统计学显著性设定为P<0.05。
2 结果
2.1 两组患者体格检查及入院后评分比较两组在GCS评分、NIHSS评分及功能恶化发生率上差异有统计学意义(P< 0.05),入院时收缩压、舒张压比较差异无统计学意义(P> 0.05)。见表2。
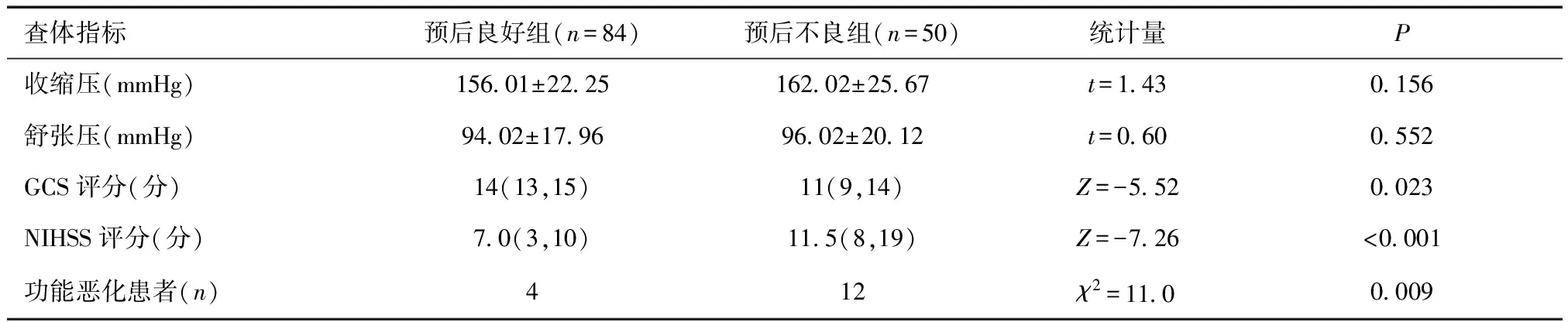
表2 两组非创伤性脑出血患者查体及评分比较
2.2 两组患者炎症指标及影像学检查结果比较两组入院后炎症指标白细胞计数差异无统计学意义(P> 0.05),中性粒细胞与淋巴细胞比率(NLR)及C反应蛋白、肿瘤坏死因子、IL-6等血清学炎症指标方面差异有统计学意义(P< 0.05),见表3。两组患者入院时血肿体积大小及出血破入脑室发病率比较差异有统计学意义(P< 0.05),见表4。

表3 两组非创伤性脑出血患者入院时血液指标比较

表4 两组非创伤性脑出血患者入院时影像学指标比较
3 讨论
自发性脑出血是神经外科、内科常见病,其发病率及住院期间病死率高,预后较差。急性脑出血后病理生理上的炎症反应损伤机制目前尚不明确,血液中炎症因子变化一直都是研究热点,且炎症因子变化受多种因素影响[5]。研究表明急性脑出血患者病情进展的机制研究中免疫炎性反应起着重要作用[6~8];既往也有研究结果证实炎症反应不是应激反应结果而是机体重要保护机制,在降低血肿扩大并起到止血作用,研究结果[9]表明炎症反应在急性脑出血后继发性脑损伤中起关键作用。而炎症因子表达水平与脑出血预后相关性有待进一步研究。
既往研究[10,11]对于白细胞计数高低与疾病严重程度及预后关系尚不明确。本研究结果表明两组间在白细胞计数指标上差异无统计学差异。NLR代表了一种新型复合炎症标志物,用于预测颅内出血患者的预后[9,12]。研究证实NLR越高,相关炎症反应越重,越高者患者出现神经功能恶化、死亡等风险越高,预后越差[13]。本文结果也证实预后不良患者组NLR更高,两组差异有统计学意义。炎症反应因子C反应蛋白及IL-6、TNF-α与疾病严重相关性一直也是研究热点,研究证实,急性脑出血后基质金属蛋白酶产生于炎症反应相关,同时出血导致凝血酶活性增加,凝血酶可激活小胶质细胞并促进炎症因子如TNF、IL-6等大量分泌,导致脑水肿及脑损伤,从而引起继发性脑损伤[14];同时炎症因子使大量白细胞进入脑组织,并至其损伤进一步加重[15]。脑出血后脑组织水中及炎症反应是急性脑出血患者病情加重的重要因素,且被认为是脑出血功能预后差的独立危险因素[16]。相关动物实验[17]研究证实,急性脑出血预后不良与全身炎症存在明显相关性,而抑制细胞因子介导的炎症反应可改善神经功能康复。Mirella Bosellia等[18]研究证实,在出现并发症的脑出血患者依据C反应蛋白检查结果分为炎症反应组与非炎症反应组的FIM评分有明显差异,炎症反应组FIM评分更低,而对于预后分析结果显示炎症反应组与非炎症反应组在经过康复治疗后FIM评分并无统计学差异。Di Napoli等[19]的前瞻性研究结果证实,对于排除潜在感染的自发性脑出血患者,较高的白细胞计数,C反应蛋白和高血糖与非创伤性脑出血患者死亡率相关,但校正多个混杂因数后,发现只有CRP与死亡率相关,只有CRP升高是高死亡风险的独立预测因素。本研究结果显示两组在CRP、IL-6、TNF及NLR上有差异,预后不良组较高。
综上,急性脑出血患者病情严重程度及90天的预后不同组在入院时炎症反应上存在差异,预后不良组入院是炎症指标更高,相关指标有更进一步的研究价值,为入院时患者预后起到更好的评估作用。
