41例儿童结核性脑膜炎的临床特征与治疗转归分析
2019-10-18陈宇李巧思樊丽超朱雅娟吕月秋
陈宇 李巧思 樊丽超 朱雅娟 吕月秋
结核病仍是当前严重危害儿童健康的重大传染性疾病,世界卫生组织(WHO)[1]的报告数据显示全球每年新发儿童结核病患者104万例,占全球新发结核病的6.9%。结核性脑膜炎(tuberculous menigitis,TBM)患者虽仅占全部结核病患者的0.5%~1.0%,却是致死率和致残率最高的肺外结核,20%~30%的存活患者可遗留永久性中枢神经系统后遗症[2]。在结核感染过程中,结核病的发生与宿主的免疫功能密切相关,因低龄儿童的免疫系统及中枢神经系统尚未发育完善,在暴露于家庭结核病患者时,发生活动性结核病甚至重症结核病的风险更高[3];故儿童TBM的发病率高于成人,尤以5岁以下儿童更为显著,严重威胁儿童的生命健康。由于儿童患者难以正确描述病情,不能有效配合完成结核病相关检查,导致儿童TBM极易误诊误治。笔者回顾性分析沈阳市胸科医院近5年来儿童TBM患者的临床资料,以探讨其临床特征及治疗转归,为提高对儿童TBM的认识,减少误诊和漏诊提供参考。
资料和方法
1.一般资料:搜集2013年1月至2018年1月沈阳市胸科医院结核性脑膜炎科住院治疗的41例临床确诊为儿童TBM患者的临床资料。其中,男26例,女15例,男∶女=1.73∶1;年龄1~17岁,中位年龄为12(6,16)岁;城镇患儿12例(29.3%),农村患儿29例(70.7%)。患儿中位住院时间为81(56,141) d,其中20例(48.8%)住院治疗时间超过12周。仅2例(4.9%)患儿出生后未接种卡介苗,但无结核病患者密切接触史;8例(19.5%)患者有与肺结核患者密切接触史。春季发病者15例(36.6%),夏季发病者6例(14.6%),秋季发病者11例(26.8%),冬季发病者9例(22.0%)。最终11例经脑脊液结核分枝杆菌MGIT 960培养或罗氏培养确诊,30例为临床综合诊断。患儿多以发热、头痛、呕吐就诊。本研究中所有患儿HIV检查均为阴性。
2.研究方法:对41例儿童TBM患者的人口学特征[年龄、性别、发病季节、居住地(城镇、农村)]、临床症状及体征、颅内压及脑脊液实验室结果、头颅影像学表现、颅外结核并发情况、有无结核病患者密切接触史、患儿应用抗结核药物治疗后白细胞及肝肾功能损伤及类赫反应发生情况、治疗转归情况进行描述性分析。所有患儿的血液及脑脊液检查均为入院后第1次采血和第1次行腰椎穿刺取脑脊液的结果。35例患者的头颅CT或MR检查结果均为入院后的首次检查。
3.TBM诊断标准:参考第8版《实用儿科学》[4]所拟定的标准,对本研究患者进行诊断。(1)确诊TBM:即脑脊液分枝杆菌培养阳性、抗酸染色或核酸聚合酶链反应(polymerase chain reaction,PCR)阳性者(因非结核分枝杆菌神经系统感染率低,本研究未排除非结核分枝杆菌感染因素);(2)临床诊断TBM:具有脑膜炎的临床症状和脑脊液的特征性表现(外观清亮、白细胞增多、蛋白升高和葡萄糖降低),同时符合以下2种及以上表现者:①最近体质量减轻;②有与痰涂片阳性的肺结核家属密切接触史;③有与TBM影像学特征符合的CT或MR征象;④胸部X线摄影有原发性肺结核特征;⑤结核菌素皮肤试验(TST)或γ干扰素释放试验(IGRA)阳性;⑥除脑脊液外其他临床标本结核分枝杆菌培养阳性或分枝杆菌抗酸染色阳性。
4.临床用药标准:根据2005年出版的《临床诊疗指南:结核病分册》[5]及2011年出版的《临床结核病学》[6]中关于抗结核药物治疗的方案,初始抗结核药物治疗方案均为H-R-Z(H:异烟肼;R:利福平;Z:吡嗪酰胺),疗效欠佳者在结合患儿临床适应证及禁忌证后,参照上述文献在治疗过程中可加用乙胺丁醇(E)、阿米卡星(Am)或同时加用两药。对颅内压增高及结核中毒症状明显的患者加用糖皮质激素。
5.TBM影像判定标准:按照2015年《颅内结核影像学分型专家共识》[7]分为直接征象(基底池、侧裂池和软脑膜增厚,脑膜结核瘤,硬膜下或硬膜外结核性脓肿、结核结节与结核瘤,结核性脑炎,结核性脑脓肿,混合型颅内结核)和间接征象(脑梗塞、脑积液)。
6.临床治疗转归的判定标准[8]:(1)治愈:临床症状、体征消失,无意识障碍,无神经系统阳性体征。颅内压及脑脊液实验室检查正常,头颅影像学检查病灶吸收或大部分吸收;(2)好转:临床症状、体征减轻,颅内压及脑脊液实验室检查接近正常,头颅影像学检查病灶部分吸收;(3)未愈:临床症状及体征恶化或无改变,神经系统查体阳性。脑脊液实验室检查结果无变化或加重,头颅影像学检查病灶增多或无变化。
结 果
1.临床特征:患者就诊时临床表现以发热、头痛、呕吐、消瘦、意识障碍、脑膜刺激征(颈项强直、Kernig征、Brudzinski征)为主。头晕、头痛、双眼复视等情况对于5例4周岁以下儿童未做统计(表1)。
2.脑脊液检查结果:41例患者均行腰椎穿刺术。脑脊液检查情况见表2。脑脊液细胞数均以单核细胞(淋巴细胞)升高为主。19例行脑脊液GeneXpert MTB/RIF检查,阳性8例(42.1%),经耐药测定为利福平敏感7例、利福平耐药1例;30例行脑脊液结核分枝杆菌培养,阳性者1例(36.7%)。
3.TST及结核病相关血液检查:37例行TST,3例强阳性(8.1%),19例阳性(51.4%),15例阴性(40.5%)。所有患者血液检查结果:37例患者行血红细胞沉降率(ESR)检查,≥20 mm/1 h者21例(56.8%);33例患者行C-反应蛋白(CRP)检测,升高(≥10 mg/L)18例(54.5%);9例患者行降钙素原检测,阳性3例,均为TBM并发一般细菌感染患者;27例患者行T-SPOT.TB检测,阳性17例(63.0%)。
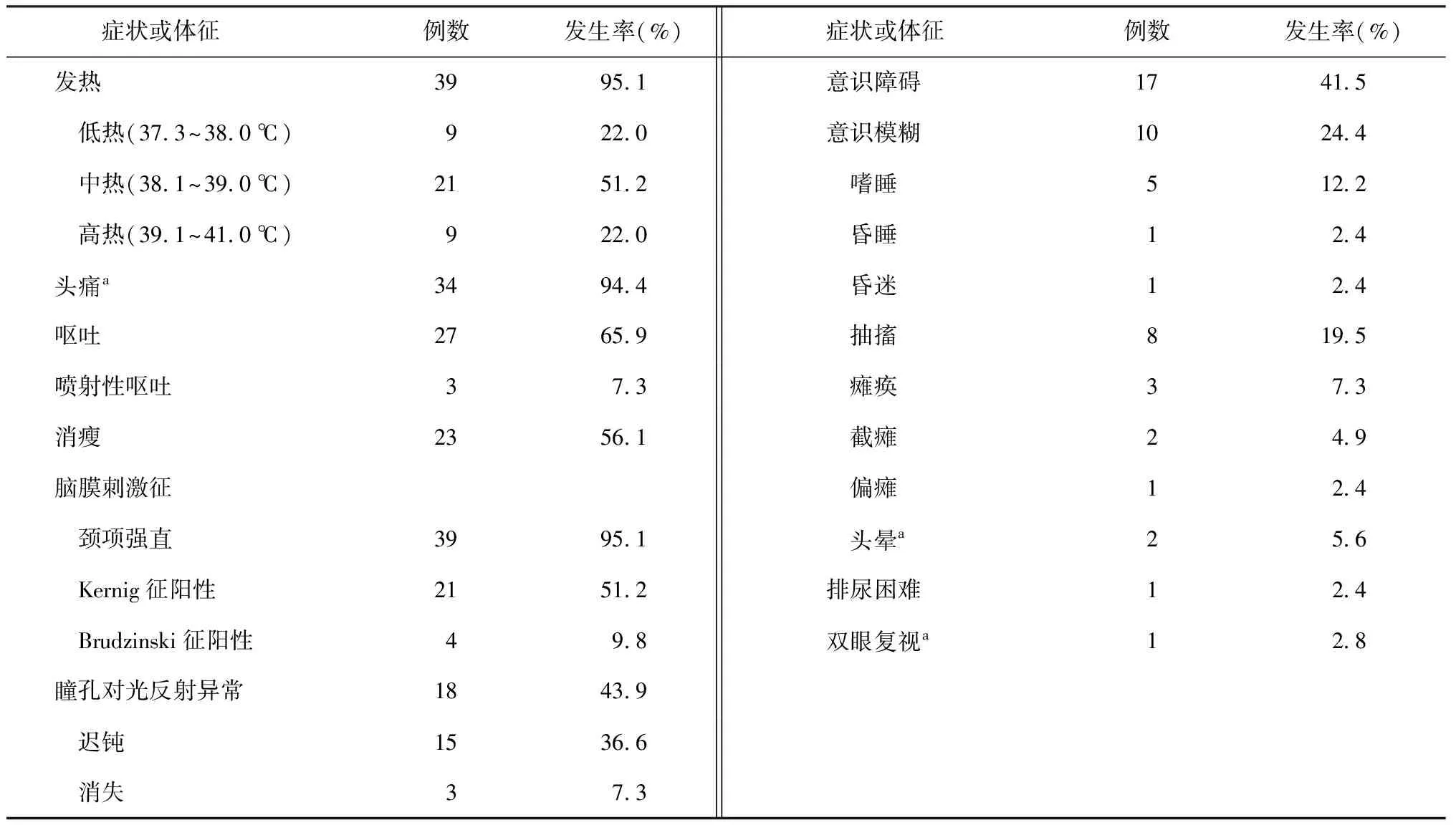
表1 各类临床症状和体征在41例TBM患儿中的发生率
注a:5例4岁以下儿童因自行表述不明确,未统计入内,实际统计36例
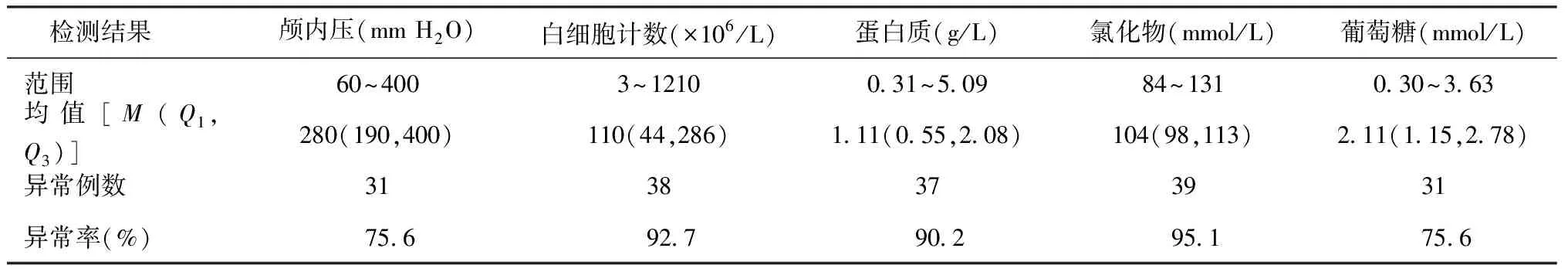
表2 41例儿童TBM患者腰椎穿刺检查结果
注脑脊液指标正常值参考范围:蛋白质:0.15~0.45 g/L,葡萄糖:2.5~4.5 mmol/L,氯化物120~130 mmol/L,白细胞计数:(0~8)×106/L;儿童颅内压正常值范围:0.4~1.0 kPa (1 mm H2O=0.0098 kPa)
4.影像学检查:29例患者行头颅增强MR检查,18例(62.1%)表现异常,其中7例(38.9%)以结核结节及结核瘤为常见;5例(17.2%)为结核性脑炎表现;3例(17.2%)出现脑积液;2例患者同时出现脑积液及结核结节;3例(10.3%)基底池、侧裂池和软脑膜增厚。6例患者行头颅CT检查,2例发现脑积液,1例患者右侧基底节区出现低密度灶,脑梗塞可能性大。3例患儿因住院时间少于3 d,未及时行影像学检查;2例患儿家长拒绝行影像学检查;1例患儿因行头颅MR检查前出现脑疝先兆,未顺利完成检查,后未再行影像学检查。
5.并发颅外结核:41例患者中16例(39.0%)并发颅外结核,其中以继发性肺结核、结核性胸膜炎最为常见。分别为并发单一继发性肺结核4例、结核性胸膜炎3例、血行播散型肺结核2例、淋巴结结核2例,以及继发性肺结核+结核性胸膜炎3例、继发性肺结核+血行播散型肺结核1例、继发性肺结核+淋巴结结核+脾结核+肾结核1例。
6.初诊误诊情况:初诊时30例患儿误诊为病毒性脑炎10例(33.3%)、肺部感染8例(26.7%)、发热原因待查12例(40.0%),误诊率高达73.2%。在病毒性脑炎的10例患儿中,有3例因肺部影像学表现正常、TST阴性,而被诊断为病毒性脑炎,行抗病毒治疗均达1周以上;另有2例患儿为抗病毒及糖皮质激素治疗症状好转后出院,但出院后再次发生发热和神经系统症状,经系统性检查后明确TBM诊断。
7.应用抗结核药物治疗情况:根据患儿病情及脑脊液培养及耐药检测情况,经请我院结核病会诊中心会诊、家长同意后,41例患者均接受包括异烟肼(H)、利福平(R)、吡嗪酰胺(Z)、乙胺丁醇(E)、阿米卡星(Am)、左氧氟沙星(Lfx)、链霉素(Sm)及利奈唑胺(Lzd)在内的2~5种药品进行全身抗结核治疗。其中,应用H-R-Z治疗21例、H-R-Z-E 9例、H-R-Z-Am 1例、H-R-Z-E-Am 5例、H-R-Z-Lfx 1例(17岁患者)、H-R 2例(发生高尿酸血症)、H-R-Lzd 1例(发生高尿酸血症)、H-R-Z-E-Sm-Lzd 1例。对出现颅内压增高及结核中毒症状明显的36例患者辅以静脉滴注地塞米松或口服醋酸泼尼松治疗。根据患者的颅内压及脑脊液化验情况,予以患者每周1~7次腰椎穿刺,并鞘内注入异烟肼+地塞米松,以降低颅内压及脑脊液蛋白含量、缓解脑脊液循环阻塞情况。
8.药物不良反应情况:抗结核药物治疗中,出现肝功能异常升高22例(53.7%),予保肝降酶治疗后均恢复正常。出现高尿酸血症23例(56.1%),经多饮水及停用吡嗪酰胺后(3例)尿酸均下降至正常。白细胞下降3例(7.3%),在加用升白细胞药物治疗后均恢复正常。出现类赫反应2例(4.9%),表现为发热、头痛或意识障碍加重,颅内压及脑脊液实验室检查结果较前加重,头颅影像学检查显示颅内出现新病灶或脑室扩张加重,经持续抗结核药物治疗2~3个月及对症治疗后,患儿症状及体征、影像学表现均好转或消失。
9.治疗后转归情况:41例患儿中,2例(4.9%)因家庭经济原因在治疗1周内放弃治疗,最终失访;39例行抗结核药物治疗18个月。完成疗程的39例患儿中,35例(89.7%)病情好转;4例(9.8%)无明显好转,其中3例留有肢体活动不便后遗症,1例智力低下。
讨 论
儿童作为一个特殊群体,结核感染后极易发展为重症结核病,甚至危及生命[9]。由于儿童中枢神经系统发育尚未成熟,细胞免疫功能低下,血脑屏障功能不完善,导致儿童TBM的发病率高于成年患者,是儿童结核病死亡的最重要原因[10]。北京儿童医院2002—2010年的一项研究显示,结核病患儿肺外结核的发病构成比高达54%,其中TBM(38.8%)明显高于血行播散型肺结核(31.3%)[9]。提示关注儿童TBM的早期诊断及合理治疗,对降低患儿死亡率及后遗症的发生率、改善预后有着重要意义。本研究对我院收治的41例TBM患儿进行总结、分析,旨在归纳出儿童TBM的临床特征及治疗转归情况,为儿童TBM的诊断、治疗提供经验与参考。
结核病密切接触史是儿童感染活动性结核病的高危因素,接触程度与疾病发生密切相关,尤其是1年内的密切接触史对于诊断儿童TBM尤为重要[9]。本研究中,8例(19.5%)TBM患儿有与肺结核患者的密切接触史,是发生结核感染的直接原因,提示应提醒肺结核患者对高危人群,尤其是儿童,做到主动隔离以切断感染途径。林文彬和廖亚生[11]研究认为,卡介苗能够有效阻止结核病进一步血行传播,抑制疾病发展。但本研究中39例(95.1%)患儿均有卡介苗接种史,未表现出阻断效能,可能与患儿免疫功能或是否成功接种卡介苗等因素有关。若儿童的细胞免疫功能低下,即使在接种卡介苗的情况下,仍然可能因为结核分枝杆菌较多的荷载量、较强的毒力作用、强烈的机体变态反应而发病。对于监测卡介苗是否接种成功,建议各级结核病防治所应大力监督疫苗的采购、运输、储藏,以及提高医务人员的操作技能,并对TST阴性的患儿及时补种卡介苗,以降低结核病及TBM的发病率。本研究中农村TBM患儿和春季的发病率较高,与廖亦男等[12]的报道一致。
儿童TBM的主要临床表现为“高热、头痛、呕吐、消瘦、颈项强直、意识障碍、脑膜刺激征”,以及脑脊液检测出现蛋白及白细胞计数升高、葡萄糖及氯化物下降等[12]。本研究中,发热、头痛、呕吐、意识障碍的发生率分别为95.1%、94.4%、65.9%、41.5%,与摆丽和海力切[13]的报道接近,且脑膜刺激征中颈项强直和Kernig征阳性的发生率分别为95.1%和51.2%。有研究表明,儿童TBM行腰椎穿刺检查显示颅内压升高较明显,易发生脑室扩张、脑积液[14],可能与结核分枝杆菌及其代谢产物可诱发广泛性脑膜炎,包括脑膜过敏性炎症,并随着炎症渗出物的增加、蛋白定量的升高,渗出物逐渐流向颅底的脚间池、鞍上池及桥前池,甚至可包裹脊髓、脑神经和颅底动脉,影响脑脊液循环,造成脑积液有关。本研究中31例(75.6%)患儿颅内压>100 mm H2O,除与儿童TBM的病理改变易形成脑积液有关外,也可能与大多数TBM患儿在行腰椎穿刺术时因恐惧而哭闹、抗拒,从而影响了颅内压测量的准确性有关。
TBM、隐球菌性脑膜炎(CNM)、化脓性脑膜炎、病毒性脑炎是临床上较常见的颅内感染性疾病,因上述疾病有相似的临床症状、体征及临床检查结果,导致儿童TBM误诊率较成年患者高[10]。分析可能原因如下:(1)上述疾病及布鲁杆菌性脑膜炎等都可以出现发热、头痛、呕吐、意识障碍及脑膜刺激征,易导致被误诊为TBM。但不同疾病也有不同的特征,如儿童TBM多发热及全身中毒症状明显,多并发颅外结核,脑脊液中蛋白含量升高明显,多有脑膜刺激征;而CNM呈亚急性起病或慢性起病,发热和全身中毒症状较轻,颅内压显著增高,头痛剧烈,脑脊液蛋白轻度升高且葡萄糖较低;病毒性脑炎为急性起病,低热,脑脊液蛋白轻至中度升高,葡萄糖下降不明显,治疗后1周内脑脊液各项指标及颅内压恢复较快[15]。本研究中30例患儿初诊时误诊为病毒性脑膜炎、肺部感染、发热原因待查等,误诊率高达73.2%。(2)农村儿童TBM的发病率高于城区,可能与农村医疗技术、设备及治疗保障方面存在一定的局限和不足,从而易增加本病的误诊率有关。(3)初诊医生询问病史不详细,对TBM的认识程度和关注度不足,结核相关检查未做,导致延误诊断。如本研究中有3例肺部影像学表现正常的患儿,TST阴性,初诊被诊断为病毒性脑炎。抗病毒治疗均达1周以上,延误了TBM的诊治。(4)由于误诊而导致误治,尽管未能完全对症,但也在一定程度上掩盖了部分神经系统的反应,增加了诊断的难度,尤其是糖皮质激素的应用,可暂时性改善病情,对本病诊治及预后产生重大影响。本研究中2例患儿初诊为病毒性脑炎,糖皮质激素治疗好转后出院,出院后再次发生发热和神经系统症状后,经系统性检查才明确了TBM诊断。故建议若患儿发热超过1周,且并发中枢神经系统症状,如意识障碍、脑膜刺激征,应考虑到儿童TBM,尤其是低龄患儿[16]。
脑脊液生化检查是临床诊断儿童TBM的重要手段之一,早期往往是蛋白先升高再下降,而葡萄糖下降越明显表明病情越严重[16]。本研究37例(90.2%)脑脊液蛋白升高、31例(75.6%)葡萄糖降低、39例(95.1%)氯化物降低,说明患儿脑脊液生化改变典型。脑脊液细菌学检查是确诊TBM的标准,但其阳性率偏低。近年来随着分子生物学检测在结核病诊断中的广泛应用,脑脊液GeneXpert MTB/RIF检查在TBM的早期诊断中起到了重要作用[17],能够快速、特异地检测出结核分枝杆菌及判断是否对利福平耐药,并在2.5 h内报告结果,其敏感度与MGIT 960液体培养法相当,具有较好的TBM诊断价值[18]。本研究因我院开展上述诊断技术时间尚短,行分子生物学检测的患者例数很少,有待临床进一步开展后再做总结。外周血及脑脊液的T-SPOT.TB检测也对TBM有较高的诊断价值,但易对少数免疫功能不全的患者或儿童出现假阴性[19],不能作为单独的或决定性的结核病诊断指标。本研究中,TBM患儿外周血T-SPOT.TB的检测阳性率为63.0%,稍低于陆迪亚等[20]报道的TBM患者阳性率(70%),可能与本研究样本量较少有关,有待于以后更大样本量的研究。
本研究中56.8%的患儿ESR和54.5%的患儿CRP水平均升高,说明儿童TBM的结核中毒症状明显,体内炎性及免疫性反应较剧烈。结核结节及结核瘤为儿童TBM影像学检查发现的常见征象,与成年TBM患者相同。本研究中11例患儿治疗过程中出现颅内新病灶或脑室扩张,坚持抗结核药物治疗后影像学复查显示好转,提示颅部结核病灶同肺内结核病灶一样在抗结核药物治疗过程中有延迟吸收的可能[21]。
儿童TBM易并发继发性肺结核及结核性胸膜炎,也可并发淋巴结结核、肝脾结核或泌尿系统结核。本研究中,16例患儿并发颅外结核,明显低于何红彦等[22]对成人TBM并发颅外结核患者的统计结果(77.9%)。儿童TBM抗结核药物治疗中,除临床常见的白细胞计数下降、肝肾功能损伤外,也较易出现类赫反应现象,易被误以为TBM病情恶化,经及时调整治疗如增加糖皮质激素用量,或根据患儿体质量增加情况及时调整抗结核药物用量,可取得较好的疗效[23]。本研究41例患儿中,39例完成疗程,35例好转或治愈,4例无好转;2例放弃治疗而失访。提示儿童TBM预后一般较好,早期发现、早期治疗可提高治愈率、降低死亡率。
综上所述,儿童TBM患者有较典型的神经系统临床特征;误诊率较成人TBM患者高;与肺结核患者接触史密切相关;脑脊液生化检查较典型;头颅影像学检查多无特异性,易发生脑积液。脑脊液GeneXpert MTB/RIF检测阳性率高于脑脊液MGIT 960培养;T-SPOT.TB检测需联合其他检测进行辅助诊断。患儿抗结核药物治疗后出现肝功能异常、高尿酸血症者较多见,对症处理后多可恢复正常,经早期诊断、规范治疗一般预后较好。
