2018年世界卫生组织全球结核病报告要点解读
2019-10-15高静韬刘宇红
高静韬 刘宇红
首都医科大学附属北京胸科医院 北京市结核病胸部肿瘤研究所临床中心101149
2018年9 月18 日,WHO发布了《2018年全球结核病报告》[1]。报告指出,自2000年以来,通过对结核病患者的及时诊断和正确治疗全球避免了5 400万患者的死亡,使结核病病死率降低了42%。尽管取得了这些成就,但全球结核病负担仍然很重,消除该病的进展速度不够快,要达到WHO终止结核病的目标还有很长的路要走。为了全面了解目前结核病疫情、诊疗及研发创新情况,特对2018年全球结核病报告的要点进行解读。
1 全球结核病疫情负担
1.1 2017 年估算结核病发病 2017年,全球范围内估算有1 000万结核病新发病例,这个数字与去年持平,大多数估算病例来自东南亚区域(44%)、非洲区域(25%)和西太平洋区域(18%)。发病例数居前8位的国家分别是印度(274万)、中国(88.9万)、印度尼西亚(84.2万)、菲律宾(58.1万)、巴基斯坦(52.5万)、尼日利亚(41.8万)、孟加拉国(36.4万)和南非(32.2万),它们合计发病总数占2017年全球估算发病总数的2/3,其中前三位国家结核病发病数占全球估算发病总数的45%。全球30个结核病高负担国家发病数占全球结核病负担的87%。
全球结核病发病率为133/10万,然而各国结核病发病率却相差很大,从大多数高收入国家低于10/10万到多数结核病高负担国家(150~400)/10万不等,还有少数国家如朝鲜、莱索托、莫桑比克、菲律宾和南非均高于500/10万。从发病率变化的总体趋势来看,与之前全球结核病报告一致,结核病发病的绝对数和发病率均在缓慢下降,2000~2017年,结核病的发病率年递降率为1.5%,2016~2017年下降率为1.8%,而要实现终止结核病策略的里程碑目标,到2020年发病率年递降水平需增至4%~5%,到2025年需增至10%。
1.2 2017 年结核病死亡 2017年全球约160万人死于结核病,结核病是全球十大死因之一,自2011年已成为高于包括获得性免疫缺陷综合征在内的传染病中的头号杀手。其中HIV阳性患者因结核病死亡例数为30万,HIV阴性患者因结核病死亡例数为130万。全球82%HIV阴性的结核病死亡病例主要发生在非洲区域和东南亚区域,其中印度HIV阴性患者结核病死亡例数最多,占全球32%。2017年,全球HIV阴性人群结核病病死率为17/10万,而各国的病死率差异很大,从多数高收入国家低于1/10万到多数非洲及亚洲高负担国家(朝鲜、印度尼西亚、缅甸、巴布亚新几内亚)高于40/10万不等。从结核病总体死亡趋势来看,2000~2017年,全球HIV阴性人群的结核病死亡绝对数和病死率一直在下降,死亡例数从180万下降到130万,结核病病死率下降了42%,平均年递降率为3%,2016~2017年病死率下降了3.2%。
1.3 2017 年耐药结核病负担 2017年全球估算3.6%的新患者和17%的复治患者是耐多药结核病/利福平耐药结核病(Multi-Drug Resistant Tuberculosis/Rifampicin Resistant Tuberculosis,MDR-TB/RR-TB)。全球估算新发MDR-TB/RRTB患者约55.8万例,其中MDR-TB患者约46万例,占82%。MDR-TB/RR-TB发病例数居前三位的国家分别是印度(24%)、中国(13%)和俄罗斯(10%),占全球发病总例数的47%。2017年全球约有23万例患者因MDR-TB/RR-TB死亡,与2016年接近。耐药监测及耐药专项调查获得的数据可用于估算登记发现的肺结核患者中可能存在的MDR-TB/RR-TB患者例数,即对所有登记报告的结核病患者均使用WHO推荐的诊断工具检测异烟肼和利福平耐药情况,照此推算,2017年全球可发现MDR-TB/RR-TB患者估算总数约为33万。针对二线抗结核药物耐药监测及专项调查数据分析显示MDR-TB患者中广泛耐药结核病(Extensively Drug Resistant Tuberculosis,XDRTB)患者所占比例约为8.5%,较2016年的6.2%有所增加。
2 全球结核病的发现和治疗现状
2.1 全球结核病发现情况 全球结核病的发现指全球结核病患者登记报告情况。2017年全球登记报告的结核病患者670万例,其中新报告病例(包括新发病例和复发病例)644万例,复治患者26万例。新报告结核病患者数在2000~2009年间不断增加并在2009~2012年间维持在每年570~580万例,之后继续逐年增加,这主要由于印度及印度尼西亚结核病患者登记报告能力提升所致。在新报告患者中,86%为肺结核患者,约551万例,其余14%为肺外结核患者,约93万。在551万新发或复发肺结核患者中细菌学确诊的肺结核病例约占56%,约为308.5万,与去年持平,其他病例为临床确诊病例,主要基于症状、影像学或组织病理学。
2017 年全球估算新发结核病患者1 000万例,而新报告肺结核患者仅为644万例,还有近360万例未被登记或未被诊断,占同年全球新发病例的36%。通过一系列措施的实行,虽然上述差距较之去年有所减少,但始终不容乐观,造成上述差距的原因主要为:(1)漏报,即对发现的肺结核患者未填写及上报传染病报告卡。漏报原因是某些国家如印度尼西亚及印度缺乏强有力的传染病登记报告政策或缺少保证所有公立及私立医疗机构报告所发现的肺结核病例的工作机制和措施;(2)漏诊,造成这种情况可能由于患者居住地理位置不便或经济困难致其未能就医,或患者症状不显著而延迟就医;患者虽就诊了但由于诊断不全面或一种疾病症状掩盖了另一种疾病等原因致未能发现肺结核,或由于当地所用诊断工具的敏感度和特异度不高致使诊断上产生遗漏未能发现肺结核患者。漏诊问题在尼日利亚凸显严峻。(3)新发结核病估算值并非全来自流行病学调查数据或监测数据,故与实际登记例数的差距会存在偏差。估算结核病发病例数与实际登记报告例数之间缺口的80%归咎于10个国家,其中印度、印度尼西亚、尼日利亚和菲律宾上述差距最为严峻,分别为7%~26%不等,占据全球总缺口的53%。针对上述问题,除加强和健全登记报告管理制度以减少漏报外,可通过对特定人群开展活动性肺结核的系统筛查来提高结核病的发现率以减少漏诊。WHO建议对细菌学确诊患者的密切接触者、HIV阳性和尘肺患者开展系统筛查。同时,根据各国肺结核流行状况来决定是否对其他高危人群开展系统筛查。
2017 年全球登记报告的670万新患者和复治结核病患者中,30%即200万例患者接受了利福平耐药检测,新患者中该检测覆盖率为24%,复治患者中该检测覆盖率为70%,该结果较2015年在上述两个人群中的覆盖比例12%和53%有较大提高。2017年,全球检出并登记MDR-TB/RR-TB患者约16.1万例,较2016年的15.3万例有小幅增长,约占可发现MDR-TB/RR-TB患者估算总数33万的49%,占MDR-TB/RR-TB患者估算发病总数55.8万的29%。同前,报告MDR-TB/RR-TB发病例数与其估算发病例数之间的缺口产生的三个主要原因依旧是对发现的耐药结核病患者存在漏报,对耐药结核病患者的诊断不足,过高估计了耐药结核病的发病情况。需要进一步加强患者的发现和DST检测的覆盖,对于后者而言,需要加强实验室能力的提升和扩展新的快速诊断方法的使用。2017年,在登记报告的MDR-TB/RR-TB患者中,50%的患者进行了针对氟喹诺酮类药物和二线注射剂的耐药性检测,对二线抗结核药物药敏试验的检测比例较2016年的39%显著提升。全球77个国家共报告发现了10 800例XDR-TB患者,较2016年报告的国家数量和XDR-TB患者例数均有所增加(2016年全球72个国家发现报告了8 014例XDR-TB患者)。报告数居前5位的国家也较2016年有所改变,分别是俄罗斯(3 661例)、印度(2 650例)、乌克兰(1 097例)、南非(747例)和白俄罗斯(525例)。
2.2 全球结核病治疗覆盖情况 结核病的治疗覆盖率指在规定年份发现并进行治疗的新发及复发患者例数占同年估算的结核病发病例数的比例。2016年全球结核病的治疗覆盖率从2000年的35%和2010年的53%增长到64%,WHO美洲、欧洲和西太平洋区域均超过了75%。在30个结核病高负担国家中,巴西、中国、纳米比亚、俄罗斯和越南治疗覆盖水平较高,均超过80%,而中非共和国、莱索托、尼日利亚和坦桑尼亚治疗覆盖率不足50%。2017年全球约有13.9万例MDR-TB/RRTB患者纳入治疗,较2016年的13万例略有增长,但仍仅占估算发病例数55.8万的25%(即治疗覆盖率为25%),纳入治疗的MDR-TB/RR-TB患者例数与其估算发病例数之间缺口的75%归咎于10个国家,其中中国治疗覆盖率仅为10.2%(5 943例/58 000例),与印度共同占总缺口的39%。除非MDR-TB重度高负担国家如中国、印度、印度尼西亚对所发现的MDR-TB患者积极纳入治疗,否则全球治疗覆盖率难以获得明显改善。MDR-TB高负担国家中,治疗覆盖率最高的国家为哈萨克斯坦和南非,分别为82%和73%。2017年全球接受MDR-TB治疗人数占当年登记报告的MDR-TB/RR-TB患者数的87%(139 114例/160 684例),在17个MDR-TB高负担国家及美洲和欧洲区域这一比例超过90%,然而在非洲区域和西太平洋区域这一比例依然很低。该比值未超过60%的MDR-TB高负担国家为中国(45%,5 943例/13 069例)和印度尼西亚(60%),其中中国该比例较去年降低了5%。而与此同时,去年与中国均由于发现但未纳入治疗的MDR-TB/RR-TB患者比例高而给予点名的南非,该指标从59%升至63%。接受MDR-TB治疗人数占当年登记报告的MDR-TB/RR-TB患者数比例低反映出患者发现工作的进展远超过能提供治疗的能力,同时也可能反映数据收集系统能力不足。要缩小在MDR-TB/RR-TB患者发现与其治疗方面的差距,需提高对确诊的肺结核患者开展药敏检测的覆盖率以提高耐药患者的发现能力,采用适宜的患者管理模式以保证患者治疗依从性,开发新诊断工具、研发新药,验证更为安全有效的耐药治疗方案。为帮助各国缩小结核病患者发现与治疗方面的差距,遏制结核病伙伴关系联合抗击获得性免疫缺陷综合征、结核和疟疾全球基金在全球发起了“FIND”行动,即“发现、治疗、全部”,该行动目标之一为在2018~2022年发现并治疗4 000万结核病患者(包含350万儿童和150万耐药结核病患者),并优先在30个结核病高负担国家启动,该行动将有望提高全球结核病的治疗覆盖率,成为WHO的旗舰行动。
2.3 全球结核病治疗转归 该部分重点讲述2016年开始采用一线抗结核药物治疗方案的患者治疗转归,以及在2015年开始采用二线抗结核药物治疗方案的MDR-TB/RR-TB患者治疗转归。2016年(因为治疗队列是2016年的队列)全球新发和复发的590万肺结核患者的治疗成功率为82%,较2015年和2013年分别下降1%和4%。治疗成功率最高的地区是东地中海区域,达到了92%;其次是西太平洋区域为91%;东南亚区域(由于无法评价的患者比例高所致,尤其是印度)、欧洲区域(由于治疗失败率和病死率高所致,主要受较多MDR-TB/RR-TB的影响)和美洲区域(由于丢失率高数据缺失所致)最低,为75%。30个结核病高负担国家仅有9个治疗成功率超过90%,中国的治疗成功率为93%;5个国家(安哥拉、巴西、中非共和国、利比里亚和巴布亚新几内亚)丢失率超过10%;4个国家(安哥拉、刚果、印度和巴布亚新几内亚)未登记治疗转归结果比例超过10%。
全球共有144个国家报告了在2015年纳入MDR-TB治疗的患者转归情况,该报告数逐年稳定增加,2015年达到114 180例,较2014年增加15 015例。总体来说,2015年MDR-TB/RR-TB治疗成功比例为55%,死亡比例为15%,丢失比例为14%,治疗失败比例为8%,无转归信息比例为7%。MDR-TB/RR-TB治疗成功率最高的地区同样出现在东地中海区域,达到了62%,而东南亚区域最低为50%。美洲区域丢失率最高达26%,西太平洋区域无治疗转归信息比例最高为17%,欧洲区域治疗失败率最高达12%,非洲区域病死率最高为20%。近年来,全球平均MDR-TB/RR-TB治疗成功率有所提高,但依旧不容乐观,治疗成功率不足50%的国家有中国、印度、印度尼西亚、莫桑比克、摩尔多瓦共和国和津巴布韦,均由于较高病死率、丢失率、失败率或无治疗转归信息所致,而令人欣慰的是在MDR-TB高负担国家如孟加拉国、埃塞俄比亚、哈萨克斯坦、缅甸和越南MDR-TB患者的治疗成功率超过70%。应对耐药患者治疗成功率不高的问题,一方面需要根据最新证据设计和采用更为有效的治疗方案,另一方面运用以患者为中心的关怀模式以改善耐药患者的治疗转归。2018年8月,WHO发布了“关于耐多药和利福平耐药结核病治疗重大变化”快速通报,并于2018年12月发布了《耐药结核病治疗指南》终版前版本。很快,在2019年3月WHO推出《整合版耐药结核病治疗指南》,将既往关于耐药结核病治疗与患者关怀的八大指南中政策建议给予融汇和延续。这是WHO首次发布汇总既往指南未发生改变的政策建议与按最新证据给出新政策建议的整合版指南,其中关于MDR-TB长程治疗方案设计原则有显著变化。关于XDR-TB,全球有49个国家报告了2015年纳入治疗的8 399例XDR-TB患者治疗转归情况,其中74%的患者来自印度、俄罗斯和乌克兰,治疗成功比例为34%,死亡比例为26%,治疗失败比例为19%,丢失或无治疗转归结果比例为21%。
目前随着WHO推荐的9~12个月短程MDR-TB治疗方案及耐药结核病新药如贝达喹啉和德拉马尼在全球的逐步推广使用,耐药结核病治疗转归得到改善。目前在非洲和亚洲使用耐药结核病短程治疗方案的国家达62个,较2016年增加了近一倍,并获得87%~90%的治疗成功率。同时为了进一步提高MDR-TB/XDR-TB治疗转归,全球越来越多的国家开始使用新药贝达喹啉及德拉马尼,截止2017年年底,使用这两种新药的国家分别达到68个和42个。我国于2017年底由中国疾控中心结核病防治临床中心(临床中心)牵头,在中国国家卫生健康委员会(国家卫健委)和盖茨基金会的指导和支持下启动并开展了“抗结核新药引入和保护”(New Drug Introduction and Protection Project,NDIP)试点项目,旨在中国建立并不断完善规范的新药流通和使用标准流程,为抗结核新药上市后在中国有保护地应用于临床奠定基础。该项目以第一个获得中国食品药品监督管理总局批准上市的抗结核新药贝达喹啉为例,在试点单位运行该机制,收集相关数据,以评估贝达喹啉引入和保护机制实施效果,该项目经过在首批6家、第二批10家试点医院的实施,初步建立起通过合理渠道、规范方式、严格监控,在符合资质的医院、有资质的医师和符合条件的患者中使用新药的一系列机制和举措,截止2019年7月4日NDIP试点项目累计纳入MDR-TB患者665例。为了进一步扩大新药的可及性,惠及更多耐药结核病患者,在国家卫健委指导下,临床中心、北京结核病诊疗技术创新联盟共同发起抗结核新药使用和保护扩展项目。到2019年6月,新药贝达喹啉的使用单位已扩展到98家,形成覆盖全国的抗结核新药规范使用网络,让所有符合条件的MDR-TB患者都有机会使用新药,提高中国MDR-TB患者的治疗成功率。
3 全球结核病领域研究和创新进展
加强研究和创新是终止结核病策略的三大支柱之一,WHO已经制订了促进结核病研究的全球行动框架,旨在促进高质量的研究,以终止国家范围内和全球水平结核病的流行。同时2017年11月举行的终止结核病全球部长级会议和2018年9月举行的联合国大会防治结核病问题首次高级别会议各国均承诺将结核病的研发和创新放在优先级别给予重视和支持。
诊断技术方面,虽然产品研发管线势头强劲,但2018年未有新诊断平台问世。原计划在2017年对一种新的、名为GeneXpert Omni的诊断平台进行评估以替代GeneXpert被继续推迟至2019年。同时Cephied公司研发出可替代该产品的GeneXpert Edge用于基层开展快速分子检测使用。此外,其他诊断产品及方法如潜伏结核感染的诊断,结核病治疗转归生物标记物监测等仍需进一步研究。新药与抗结核治疗新方案方面,现有20种药物处于Ⅰ期、Ⅱ期或Ⅲ期临床试验阶段,其中11种药物为新研发的抗结核药物,较去年增加了3种新药;另外2种新药贝达喹啉和德拉马尼根据Ⅱb期数据获得了快速通道或有条件上市后,两药均进入临床Ⅲ期试验阶段,其中德拉马尼Ⅲ期临床试验结果已于2019年1月发布;还有7种增加适应证的药物,包括莫西沙星、左氧氟沙星、利奈唑胺、氯法齐明、利福喷汀、高剂量利福平和硝唑尼特,以行进一步评估和验证。上述新药或扩大适应证的药物为药物敏感结核病及耐药结核病的治疗方案的摸索和改善提供了选择的空间。全球目前共有二十大针对耐药结核病的抗结核新治疗方案处于临床Ⅱ期及Ⅲ期试验阶段,包括ACTG5343 DELIBERATE trial、MDR-END trial、TB PRACTECAL trial、Nix-TB/ZeNix/Bpa MZ trial、STREAM trial、NeXT trial和end TB trial,相关研究摘要和当前研究状态见表1。
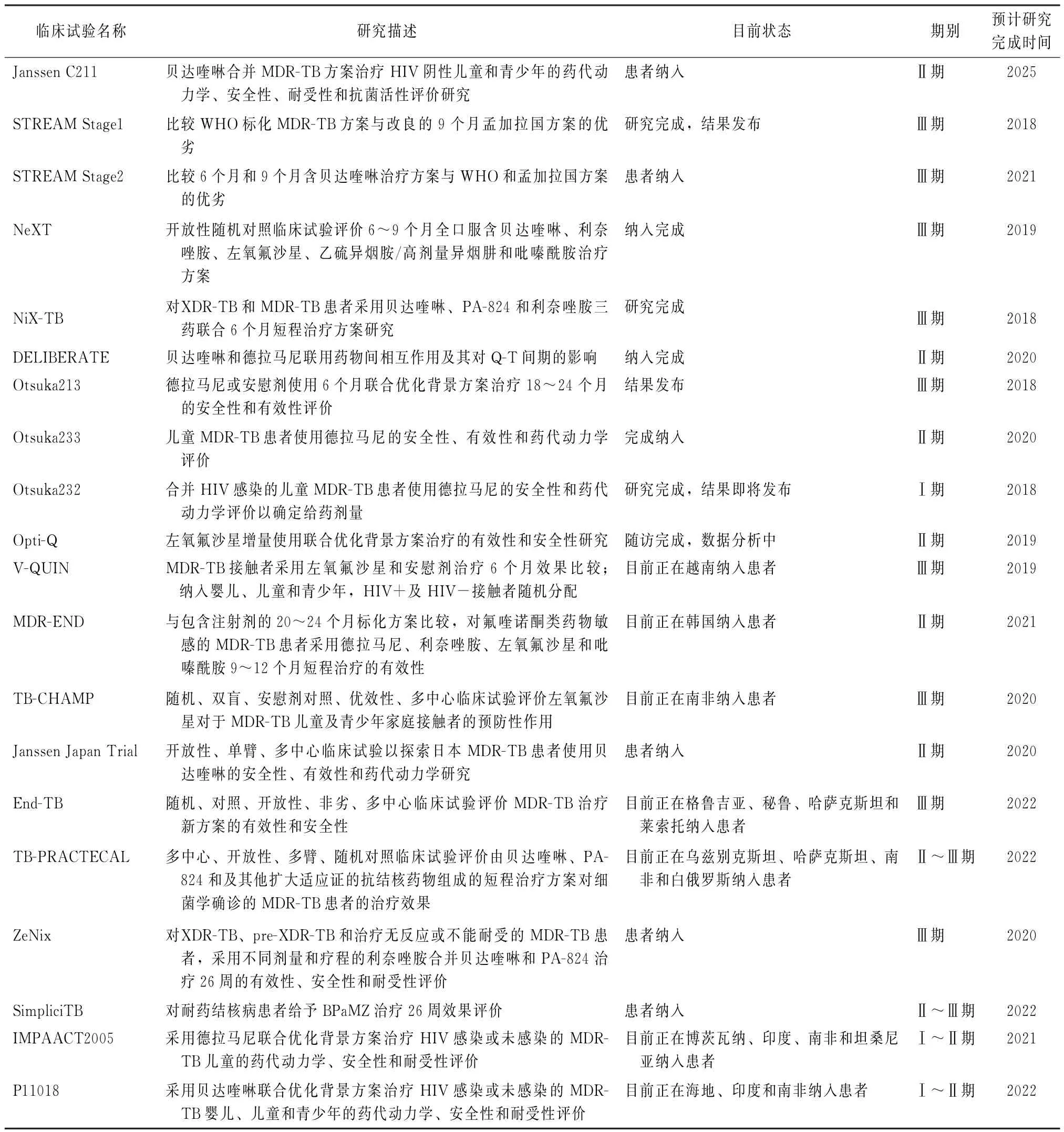
表1 全球抗结核治疗新方案临床试验进展一览
疫苗研发方面,目前全球有12种正在进行临床试验的候选疫苗,其中4种处于Ⅰ期临床试验阶段,6种进入Ⅱ期,2种进入Ⅲ期临床试验阶段,其中包括用于预防结核感染的候选疫苗、预防结核潜伏感染进展为结核病的候选疫苗及有助于改善结核病治疗转归的疫苗。
利益冲突所有作者均声明不存在利益冲突
