非HIV免疫抑制患者合并重症肺炎的临床特点及预后因素
2019-10-15于婧宫小薇赵靖刘欣顾莹肖冉冉潘文森袁雅冬
于婧 宫小薇 赵靖 刘欣 顾莹 肖冉冉 潘文森 袁雅冬
河北医科大学第二医院呼吸与危重症医学二科,石家庄050000
随着人类对获得性免疫缺陷综合征(acquired immune deficiency syndrome,AIDS)的关注及研究,目前AIDS的诊断及治疗已逐渐规范化,其感染发生率及病死率已呈下降趋势。而相比之下,非获得性免疫缺陷病毒(human immunodeficiency virus,HIV)免疫抑制患者因免疫功能受到抑制,早期的感染不易察觉,而临床症状及影像学表现常常缺乏特异性,导致治疗不及时,预后较差。肺部感染是非HIV免疫抑制患者最常见的感染类型[1],已成为目前临床诊治的难点和热点问题。本研究对101例非HIV免疫抑制患者合并重症肺炎的临床资料进行回顾性分析,总结临床特点,分析预后相关危险因素,为临床诊疗提供参考。
1 对象与方法
1.1 研究对象 2014年4月至2017年8月河北医科大学第二医院呼吸与危重症医学二科ICU收治的101例非HIV免疫抑制患者合并重症肺炎,根据患者入院后28 d病情转归情况分为存活组和死亡组。该研究符合2013年修订的《赫尔辛基宣言》的要求。
1.2 入选标准和排除标准
1.2.1 入选标准
1.2.1.1 非HIV免疫抑制患者的纳入标准 (1)存在免疫抑制相关疾病,主要包括:自身免疫性疾病、肾脏疾病、间歇性肺疾病、血液病、实体恶性肿瘤、皮肤病、器官移植等;(2)正在接受激素、免疫抑制剂、放化疗等相关免疫抑制治疗;(3)CD4+T淋巴细胞≤500×106/L[2]。
1.2.1.2 重症肺炎的参考标准 参照2016年中国成人社区获得性肺炎诊断和治疗指南中提出的重症肺炎诊断标准[3],符合下列1项主要标准或≥3项次要标准者可诊断为重症肺炎。主要标准:(1)需要气管插管行机械通气治疗;(2)脓毒症休克经积极液体复苏后仍需要血管活性药物治疗。次要标准:(1)呼吸频率≥30次/min;(2)氧合指数[动脉氧分压与吸入氧浓度比(arterial oxygen partial pressure andfraction of inspiration O2ratio,PaO2/FiO2)]≤250;(3)多肺叶浸润;(4)意识障碍和/或定向障碍;(5)血尿素氮≥7.14 mmol/L;(6)收缩压<90 mm Hg(1 mm Hg=0.133 kPa)需要积极的液体复苏。
1.2.2 排除标准 (1)HIV感染患者;(2)原发病复发导致的肺部浸润患者;(3)妊娠期或哺乳期妇女;(4)非免疫功能抑制患者;(5)24 h出入院患者。
1.3 方法 共计101例患者纳入本研究,所收集的病例资料统计如下:(1)一般情况,性别、年龄、身高及体质量、临床症状、意识状态,生命体征等;(2)基础疾病,应用激素及免疫抑制剂及放化疗情况;(3)实验室资料,包括血清降钙素原(procalcitonin,PCT)、超敏C反应蛋白(hypersensitive C-reactive protein,hsCRP)、血常规,血生化、外周血T淋巴细胞亚群、动脉血气分析及病原学检查(痰/血/尿培养及血液学检查)等;(4)影像学资料;(5)急性生理学与慢性健康状况Ⅱ(Acute Physiology and Chronic Health EvaluationⅡ,APACHEⅡ)评分;(6)ICU住院时间;(7)呼吸支持治疗及呼吸机相关性肺损伤发生情况;(8)入院后72 h内出入量正负平衡情况;(9)入院后28 d内病情转归情况。
1.4 统计学分析 应用SPSS 21.0统计软件进行数据分析。计量资料用±s表示,符合正态分布的组间比较采用独立样本t检验,不符合正态分布的组间比较采用非参数检验;计数资料组间比较采用四格表χ2检验;多因素预后分析采用多因素logistic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
2.1.1 患者性别、年龄分布 101例患者中男67例,女34例,年龄(53.88±18.38岁),年龄范围20~84岁。存活组患者56例,其中男36例,女20例,年龄(52.29±15.13)岁,年龄范围20~78岁;死亡组患者45例,其中男31例,女14例,年龄(56.42±16.33)岁,年龄范围20~84岁。2组患者性别及年龄分布差异无统计学意义(P>0.05)。见表1。
2.1.2 基础疾病 该研究中以自身免疫性疾病(31例,30.69%)及肾脏系统疾病(36例,35.64%)患者居多,还包括血液系统肿瘤患者16例,实体恶性肿瘤患者12例,特发性间质性肺疾病患者3例,皮肤病患者2例,器官移植术后患者1例,且正在接受激素、免疫抑制剂、放化疗等相关免疫抑制治疗。2组患者基础疾病分布差异无统计学意义(P>0.05)。2组患者在应用激素、免疫抑制剂、放化疗治疗例数以及应用激素、免疫抑制药物种类、激素及免疫抑制剂治疗时间差异无统计学意义(P>0.05)。见表2。
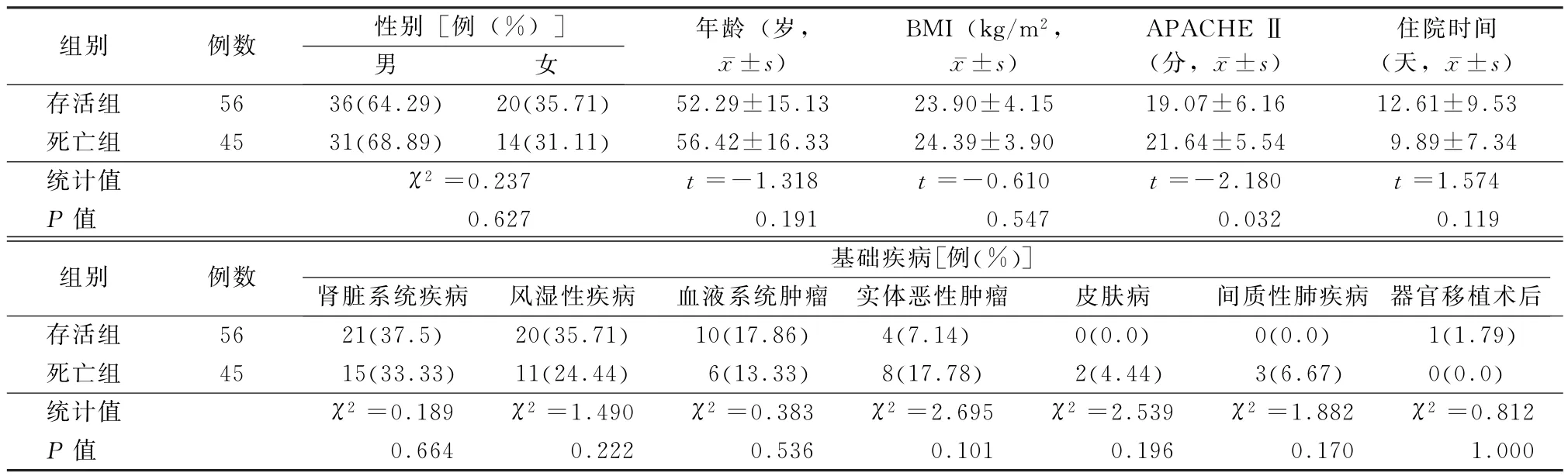
表1 101例非HIV免疫抑制合并重症肺炎患者的一般资料及免疫抑制原因
2.1.3 临床症状 2组临床表现均以呼吸道症状为主,最常见症状为发热,其次表现为咳嗽、咳痰、气短及呼吸困难,部分表现为干咳,症状2组间比较差异无统计学意义(P>0.05)。见表3。
2.1.4 影像学表现 患者胸部影像学表现多样,以双肺受累为主,主要表现为斑片样高密度影(63例)及磨玻璃影(40例),其次还表现为网格影、蜂窝状改变及胸腔积液,2组患者影像学比较差异无统计学意义(P>0.05)。见表3。
2.1.5 APACHEⅡ评分比较 2组患者入院时APACHEⅡ评分均较高,存活组平均(19.07±6.16),死亡组平均(21.64±5.54),死亡组大于存活组,差异有统计学意义(P=0.032)。
2.1.6 呼吸支持 存活组主要以无创机械通气为主(58.93%),仅5例患者需要有创机械通气;死亡组患者最终均行机械通气,有创机械通气率相对较高,明显大于存活组,差异有统计学意义(P=0.000)。2组患者发生气胸或纵隔气肿/正压通气比例分别为5.26%(2/38)、22.22%(10/45),死亡组发生气胸或纵隔气肿患者明显高于存活组,差异有统计学意义(P=0.000)。
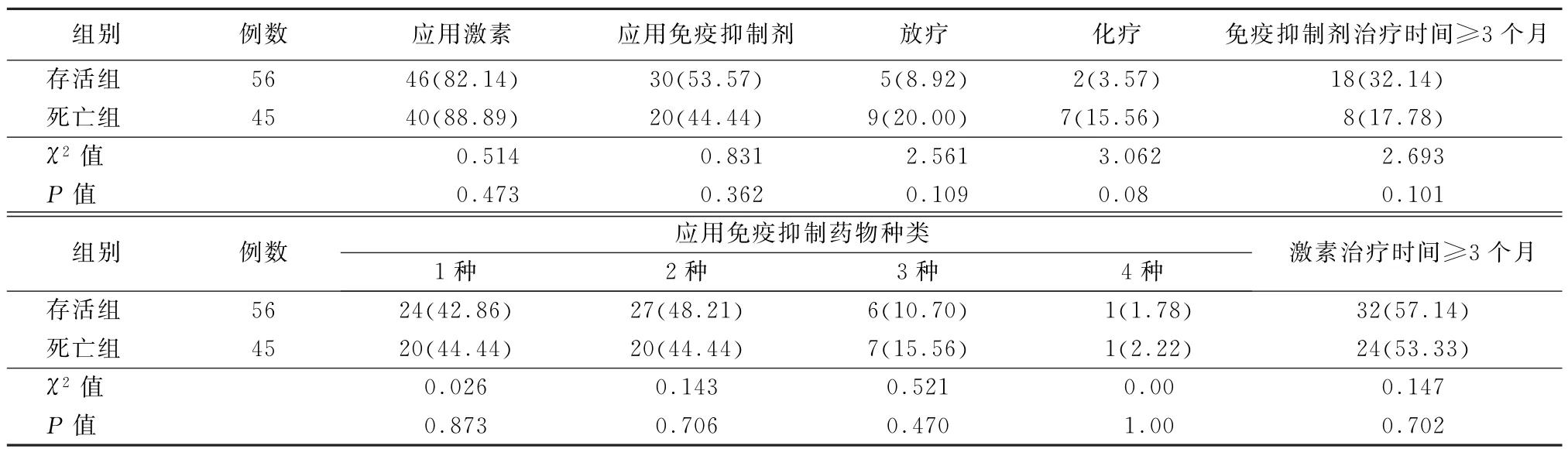
表2 2组患者免疫抑制危险因素分析[例(%)]

表3 101例非HIV免疫抑制合并重症肺炎患者的临床特征[例(%)]
2.1.7 出入量比较 存活组72 h内出入量正平衡人数稍多于死亡组,差异无统计学意义(P>0.05)。
2.2 外周血淋巴细胞、T淋巴细胞亚群比较 2组患者淋巴细胞计数均明显降低,其中死亡组淋巴细胞计数最大值小于存活组,比较差异有统计学意义(P=0.005)。2组患者CD3+T淋巴细胞、CD4+T淋巴细胞、CD4+/CD8+均较正常水平降低,且死亡组患者各淋巴细胞亚群计数及百分比均低于存活组。其中死亡组CD3+T淋巴细胞、CD4+T淋巴细胞绝对计数及百分比低于存活组,比较差异有统计学意义(P<0.05)。2组患者CD8+T淋巴细胞绝对计数及百分比、CD4+/CD8+比较差异无统计学意义(P>0.05),见表4。
2.3 炎性指标比较
2.3.1 血清炎性指标比较 患者血清PCT、hsCRP、白细胞计数、中性粒细胞百分比均明显升高,死亡组均大于存活组,其中hsCRP、中性粒细胞百分比最大值及最小值2组间比较差异有统计学意义(P<0.05),见表5。
2.3.2 肺泡灌洗液细胞学分类比较 共计19例患者送检肺泡灌洗液细胞学分类。对比存活组(12例)及死亡组(13例)患者细胞学分类结果显示:2组患者中性粒细胞百分比较正常水平明显升高,死亡组大于存活组;巨噬细胞百分比较正常水平降低,死亡组小于存活组;2组患者淋巴细胞百分比大多数尚处于正常水平,死亡组小于存活组,但差异无统计学意义(P>0.05),见表6。
表6 2组患者肺泡灌洗液中细胞学分类的单因素分析(±s)

表6 2组患者肺泡灌洗液中细胞学分类的单因素分析(±s)
组别 例数 巨噬细胞(%) 淋巴细胞(%)中性粒细胞(%存活组 12 78.57±11.96 7.14±5.21 14.29±12.08)死亡组 13 68.83±12.85 6.33±4.14 23.42±13.34 t值 1.957 0.432 1.788 P值 0.063 0.670 0.087
2.4 病原菌分布病原学结果 2组患者感染病原菌包括细菌、真菌、病毒及不典型病原菌,多数患者为混合感染,见表7。
表4 2组患者T淋巴细胞亚群绝对计数及百分比的单因素分析(±s)
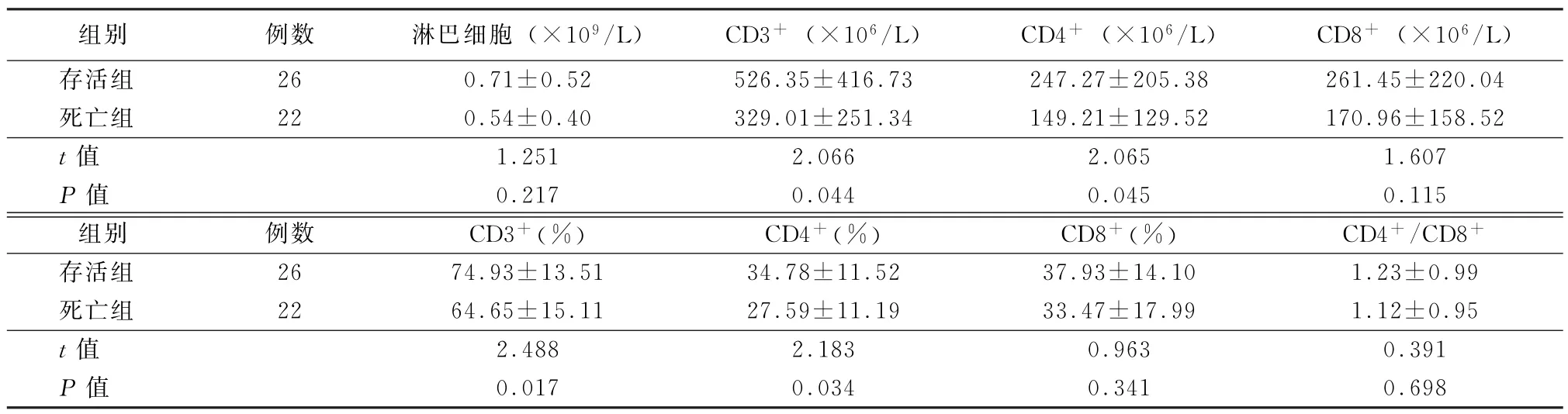
表4 2组患者T淋巴细胞亚群绝对计数及百分比的单因素分析(±s)
组别 例数 淋巴细胞(×109/L) CD3+(×106/L) CD4+(×106/L) CD8+(×106/L)存活组 26 0.71±0.52 526.35±416.73 247.27±205.38 261.45±220.04死亡组 22 0.54±0.40 329.01±251.34 149.21±129.52 170.96±158.52 t值 1.251 2.066 2.065 1.607 P值 0.217 0.044 0.045 0.115组别 例数 CD3+(%) CD4+(%) CD8+(%) CD4+/CD8+存活组 26 74.93±13.51 34.78±11.52 37.93±14.10 1.23±0.99死亡组 22 64.65±15.11 27.59±11.19 33.47±17.99 1.12±0.95 t值 2.488 2.183 0.963 0.391 P值 0.017 0.034 0.341 0.698
表5 2组患者血清PCT、超敏C反应蛋白及血常规中各细胞计数的单因素分析(±s)
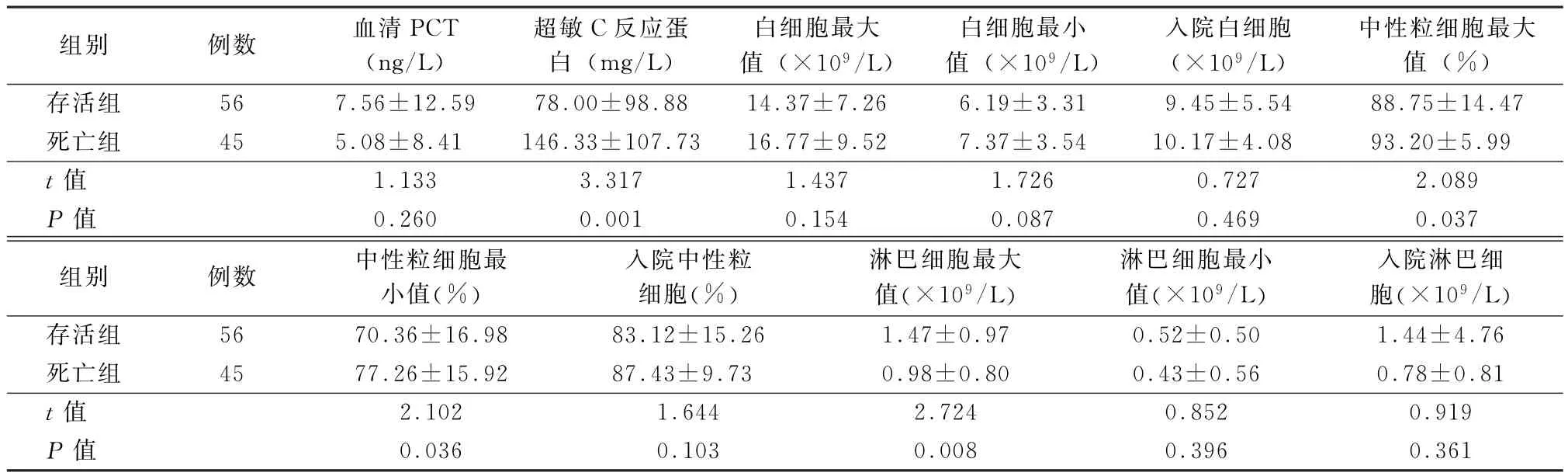
表5 2组患者血清PCT、超敏C反应蛋白及血常规中各细胞计数的单因素分析(±s)
注:PCT为降钙素原
组别 例数 血清PCT(ng/L)超敏C反应蛋白(mg/L)白细胞最大值(×109/L)白细胞最小值(×109/L)入院白细胞(×109/L)中性粒细胞最大值(%)存活组 56 7.56±12.59 78.00±98.88 14.37±7.26 6.19±3.31 9.45±5.54 88.75±14.47死亡组 45 5.08±8.41 146.33±107.73 16.77±9.52 7.37±3.54 10.17±4.08 93.20±5.99 t值 1.133 3.317 1.437 1.726 0.727 2.089 P值 0.260 0.001 0.154 0.087 0.469 0.037组别 例数 中性粒细胞最小值(%)入院中性粒细胞(%)淋巴细胞最大值(×109/L)淋巴细胞最小值(×109/L)入院淋巴细胞(×109/L)存活组 56 70.36±16.98 83.12±15.26 1.47±0.97 0.52±0.50 1.44±4.76死亡组 45 77.26±15.92 87.43±9.73 0.98±0.80 0.43±0.56 0.78±0.81 t值 2.102 1.644 2.724 0.852 0.919 P值 0.036 0.103 0.008 0.396 0.361

表7 101例非HIV免疫抑制合并重症肺炎患者的感染病原体情况[例(%)]
2.4.1 细菌感染比较 患者细菌感染检出率高,存活组及死亡组细菌感染比例分别为37.5%(21/56)、64.44%(29/45),死亡组大于存活组,存在明显差异(P=0.007)。2组患者细菌感染菌株差异不大,以革兰阴性菌为主,主要为鲍曼不动杆菌、肺炎克雷伯杆菌、铜绿假单胞菌及大肠埃希菌,药敏结果显示感染菌株均为多重耐药,前三种细菌对多数常见药物耐药率均在70%以上,其中鲍曼不动杆菌及铜绿假单胞菌对碳青霉烯类药物耐药率均在80%以上,大肠埃希菌对多数常见药物耐药率相对偏低,对部分药物耐药率在60%以上。患者感染阳性菌均为球菌,未发现耐万古霉素及利奈唑胺的球菌。
2.4.2 真菌感染比较 2组患者真菌感染比例分别为42.86%(24/56)、28.89%(13/45),均以白色念珠菌为主,其次为非白色念珠菌、曲霉菌及耶氏肺孢子菌感染。存活组真菌感染总人数大于死亡组,死亡组患者感染耶氏肺孢子菌比例高于存活组,但差异无统计学意义(P>0.05)。
2.4.3 病毒感染比较 患者病毒感染主要为巨细胞病毒(cytomegalovirus,CMV)及EB病毒感染。死亡组病毒感染(尤其是CMV)及血流感染人数大于存活组,2组间比较差异均无统计学意义(P>0.05)。
2.5 多因素分析 以患者预后为因变量,以APACHEⅡ评分、hsCRP、中性粒细胞计数百分比最大值及最小值、淋巴细胞计数最大值、有创机械通气、发生呼吸机相关性肺损伤、细菌感染为自变量,进行多因素logistic回归分析,结果显示需要接受有创机械通气及呼吸机相关性肺损伤是预后不良的危险因素,见表8。
3 讨论
肺脏是非HIV免疫抑制患者感染常见的靶器官之一[1,4],早期的肺部感染不易觉察,而临床症状及影像学表现常常缺乏特异性,加上早期病原菌诊断困难,病情进展迅速,临床诊治棘手,病死率高。细胞免疫缺陷是免疫抑制的主要类型之一,淋巴细胞在其中扮演重要角色。国内学者李丽娟等[5]研究显示,外周淋巴细胞计数是糖皮质激素长期应用宿主合并社区获得性肺炎患者预后的独立预测因素,此类患者若合并低淋巴细胞血症提示预后不良。Kolls[6]的研究表明,通过人类免疫缺陷病毒感染、药物或实验去除CD4+T细胞后,某些细菌性肺炎、菌血症甚至机会性感染的发病率明显增加。本研究中2组患者淋巴细胞计数均明显降低,其中死亡组淋巴细胞计数最大值小于存活组且死亡组CD3+、CD4+T淋巴细胞绝对计数及百分比均低于存活组,2组比较差异有统计学意义(P<0.05)。此结果表明,非HIV免疫抑制患者免疫防御功能被抑制,可能是该类患者发生严重感染的危险因素之一,且淋巴细胞数目越低,病死率越高。

表8 非HIV免疫抑制合并重症肺炎患者预后的多因素分析
APACHEⅡ评分是目前临床上ICU应用最广泛、最具权威的危重病情评价系统之一,可以实时反应病情发展,了解治疗效果,并且认为动态评分能有效预测病死率,已广泛用于临床各种危重症患者的病情及预后评估、再住院率分析等[7-9]。本研究结果与既往学者研究结果一致,2组患者APACHEⅡ评分均较高,其死亡组大于存活组,差异有统计学意义(P=0.032),提示APACHEⅡ评分可用于非HIV免疫抑制患者合并重症肺炎的病情评估及预测患者的预后。
本研究中101例患者均存在呼吸衰竭,根据呼吸衰竭的程度选择呼吸支持方式。结果显示:存活组主要以无创机械通气为主(58.93%),仅5例患者需要有创机械通气;死亡组患者最终均行有创机械通气,有创机械通气率相对较高,明显大于存活组(P=0.000)。且logistic回归分析结果显示:需要接受有创机械通气是非HIV免疫抑制患者合并重症肺炎预后不良的危险因素,这与国外学者Kang等[10]的研究结果相一致。早期文献报道结缔组织疾病并发弥漫性间质性肺病长期应用激素合并肺部感染的患者的住院病死率高达45%,若合并机械通气,病死率高达93%[11]。近期一项关于重症社区获得性肺炎患者预后研究显示:有创机械通气是患者30 d病死率的独立预测因素(OR=3.54,95%CI:1.45~8.37,P=0.006),认为接受有创机械通气的患者具有更高的病死率[12]。其原因可能是由于一方面需要接受有创机械通气往往是病情更加严重的患者,结合死亡组患者入院时APACHEⅡ评分明显高于存活组,说明死亡组患者本身病情程度更重,呼吸衰竭更严重而需要强有力的呼吸支持;另一方面,机械通气增加呼吸机相关性肺炎(ventilator-associated pneumonia,VAP)的发生的风险[13]。此外,有创机械通气后的呼吸机相关性肺损伤的发生可能是有创机械通气患者病死率高的又一原因。本研究中死亡组发生呼吸机相关性肺损伤(主要包括气胸和/或纵隔气肿)患者明显多于存活组,而2组患者发生呼吸机相关性肺损伤患者病死率与未发生呼吸机所致肺损伤患者病死率分别为83.33%和39.33%,差异有统计学意义(P=0.004),logistic回归分析显示发生VAP是患者死亡的独立危险因素。Anzueto等[14]的研究显示存在基础肺脏疾病的患者,接受有创机械通气后,发生气压伤患者的病死率增加(P=0.04)和ICU停留时间延长。针对此类患者早期选择有效氧疗策略,可能使患者从中受益。但查阅相关文献,尚无统一定论。国内学者詹庆元等评估无创正压通气对ALI患者(200 mm Hg<PaO2/FiO2≤300 mm Hg)的安全性和有效性,并与高浓度氧疗法进行比较。结果显示:无创正压通气存在降低院内死亡率的趋势且无创正压通气组的器官衰竭总数显著低于对照组[15]。Frat等[16]针对82例免疫功能低下患者给予不同吸氧方式的研究显示:无创通气治疗组的插管优势比高于经鼻高流量氧疗组,单独使用经鼻高流量氧疗的患者与标准氧气治疗患者的OR值差异无统计学意义。多因素logistic回归分析显示,使用无创呼吸机辅通气作为一线治疗是气管插管和死亡率独立危险因素。Lemiale等[17]在免疫功能低下的急性呼吸衰竭患者中,对比经鼻高流量氧疗与标准氧疗,结果显示经鼻高流量氧疗不能降低患者28 d死亡率及患者插管率。期待更多的临床研究结果,为非HIV免疫抑制患者合并肺部感染给氧方式的选择提供参考依据。
体内炎性标记物的表达水平和患者细菌感染存在相关性,常用于细菌感染的早期诊断及评估感染的严重程度,本研究结果显示患者血清PCT、hsCRP、白细胞计数、中性粒细胞百分比均明显升高,死亡组均大于存活组,其中hsCRP、中性粒细胞百分比最大值及最小值2组间比较差异有统计学意义(P<0.05)。有研究显示中性粒细胞百分比的升高可能比白细胞计数的升高能更早、更准确的反应患者的感染程度[18]。一项关于住院社区获得性肺炎患者的前瞻性研究显示:患者中性粒细胞计数百分比,和中性粒细胞/淋巴细胞比率水平均较高。二者均是住院社区获得性肺炎患者的病死率的有效预测因子[19]。当机体出现损伤或者受到外界感染时,hsCRP会急剧上升,参与机体防御机制。与CRP相比,具有更高的敏感性,即使在炎症初期、炎症水平极低的情况下,都有较好的检测性,是作为早期鉴别感染性疾病的一个重要指标。Nouvenne等[20]的研究显示,血清hsCRP水平是肺炎发生的独立危险因素,当血清hsCRP水平>61 mg/L肺炎风险增加3.59倍(OR=3.59,95%CI:2.35~5.48,P<0.0001),当临床怀疑肺炎时,血清hsCRP检测可用于指导诊断过程。本研究所测定炎性指标的水平死亡组明显高于生存组,其中hsCRP、中性粒细胞百分比最大值及最小值2组间比较差异有统计学意义(P<0.05)。说明hsCRP及中性粒细胞百分比升高对患者的感染程度的判断有一定价值。
病原菌的明确对非HIV免疫抑制患者合并感染的治疗方案的选择及预后至关重要。本研究病原学结果显示2组患者细菌感染检出率高,存活组及死亡组细菌感染比例分别为37.5%(21/56)及64.44%(29/45),死亡组大于存活组(P=0.007)。说明细菌是非HIV免疫抑制患者主要的致病菌,此结论与国内学者研究相一致[6]。本研究中球菌感染主要为葡萄球菌及屎肠球菌,与免疫功能正常的社区获得性肺炎易感肺炎链球菌、流感嗜血杆菌等有显著不同。革兰阴性杆菌以鲍曼不动杆菌为主,其次为肺炎克雷伯杆菌、铜绿假单胞菌及大肠埃希菌,药敏结果显示感染菌株均为多重耐药,其中鲍曼不动杆菌及铜绿假单胞菌对碳青霉烯类药物耐药率均在80%以上。国内外研究数据均显示:多重耐药鲍曼不动杆菌感染形势严峻[14,21-22]。虽然数据来源并非是针对非HIV免疫抑制患者合并肺部感染的统计,但鲍曼不动杆菌(包括耐药菌株)引起的感染呈上升趋势是肯定的,且形式十分严峻。除细菌感染外,还包括真菌、病毒及不典型病原菌,多数患者为混合感染。本研究结果显示白色念珠菌株仍是常见菌株,但非白色念珠菌属有所增加,此结果与国内外文献报道一致,考虑这种改变可能与某些菌株对氟康唑的敏感性降低及产生耐药性有关[23]。研究显示曲霉菌的检出率仍不在少数,说明肺曲霉菌的感染在非HIV免疫抑制患者合并重症肺炎中的真菌感染中仍占较高比例[1]。另外,尽管本研究在2组患者中共检出8例肺孢子菌的感染,但我们必须充分认识到,在免疫抑制患者中肺孢子菌肺炎是一种危及生命的机会性感染,且病死率较高。激素和免疫抑制剂的应用是肺孢子菌感染的高危因素之一[24]。并且有研究显示即使给予甲氧苄氨嘧啶/磺胺甲噁唑作为预防药物,在免疫抑制人群也应该警惕肺孢子菌肺炎的发生[25]。CMV肺炎在非HIV免疫抑制患者中也不少见,长期激素及免疫抑制剂的应用同样是CMV感染的危险因素之一[24,26]。本研究2组患者中CMV感染共计31例,占病毒总检出率的50%以上。
综上所述,非HIV免疫抑制患者合并重症肺炎病情进展快,病情重,易合并严重呼吸衰竭,机械通气需求率高,病原学复杂,多重耐药菌及机会性感染机率高,病死率高。死亡组与存活组比较,病情更加危重,免疫功能受抑制更严重,炎症反应更强,若患者行有创机械通气和/或发生呼吸机相关性肺损伤则提示预后不良。但本研究属于回顾性、小样本、单中心研究,结果可能具有一定的局限性,因此据目前结果不能肯定的证明有创机械通气能增加患者的病死率,而更可能是这部分患者病情危重的表现。因此对于存在免疫抑制的患者发生肺部感染,无创通气或经鼻高流量吸氧的介入点应较普通患者提前,更早控制患者呼吸衰竭,避免患者进展到需要有创机械通气支持的阶段,可能才是减少此类患者病死率的关键。期待今后可以设计前瞻性队列研究,进一步优化病例入组标准,减少混杂因素的干扰,尚需要大样本、多中心、前瞻性研究,以获得更加准确的数据和结果来进一步证实。
利益冲突所有作者均声明不存在利益冲突
