脂质蓄积指数和饮酒对男性高血压罹患风险的影响
2019-09-20孙亮亮谢虹张艳芳王丽华
孙亮亮,谢虹,张艳芳,王丽华
近年来,随着经济的发展和生活方式的改变,超重和肥胖的患病率呈上升趋势[1]。研究表明,肥胖是高血压重要的危险因素之一,同时衡量人体肥胖程度的常用指标与高血压的发病也存在相关性,如体质指数(BMI)、腰围(WC)、腰高比(WHtR)等[2-3]。脂质蓄积指数(LAP)作为一种新的肥胖指标,研究表明,其与代谢性疾病的关系更为密切[2,4]。饮酒是高血压的另外的一个重要危险因素,研究表明大量饮酒会增加高血压的发病风险[5-6]。饮酒作为生活方式的一种,在男性中普遍存在。饮酒和肥胖是高血压两个重要的可修正的危险因素,且两种危险因素导致血压升高的机制相似,因此,在一定程度上可能存在一定的协同作用。但目前有关于LAP与高血压罹患风险之间关联的研究较少,且尚缺乏LAP与饮酒对男性高血压罹患风险相加交互作用的研究。本研究利用2015年蚌埠市龙子湖区慢性非传染性疾病及其危险因素的调查数据,探讨LAP和饮酒与男性高血压罹患风险的关系,并进一步分析高LAP和大量饮酒之间是否存在对高血压患病影响的相加交互作用,旨在为高血压的防治提供参考。
1 对象与方法
1.1 研究对象 于2015年7—8月,采用分层随机抽样的方法,按蚌埠市龙子湖区辖区的街道和乡镇进行分层,共分为7个抽样层,每个抽样层抽取2~7个社区或行政村,每个社区或行政村随机抽取70户。以抽取户的所有18岁及以上的男性常住居民为调查对象。纳入标准:(1)具备正常的交流能力及读写能力;(2)愿意参加调查,能积极配合者;(3)过去12个月内,在调查地区累计居住6个月及以上者。排除标准:(1)有精神疾病史和认知障碍者;(2)有严重器官病变者。本次研究共调查男性1 822例,排除没有进行实验室检查的、WC<65 cm、三酰甘油(TG)数据缺失者共516例,共计1 306例男性纳入本研究。本项研究通过蚌埠医学院伦理委员会的审批,所有调查对象对本研究知情同意并签署知情同意书。
1.2 研究方法
1.2.1 问卷调查 采用入户调查的方式,由经过培训的调查人员使用统一编制的调查问卷进行调查,收集研究对象的人口统计学信息(年龄、学历等)、所患疾病状况、行为方式(吸烟、饮酒、身体活动情况等)等资料。
1.2.2 体格检查 体格检查包括身高、体质量、WC、血压等。身高、体质量测量使用专门的身高体质量测量仪,且测量前均进行了仪器校正。用统一的软尺测量WC,测量WC时,以腋中线肋弓下缘与髂棘连线的中点所在水平面为测量位置,在呼气末读数。血压测量采用鱼跃牌水银血压计,测量前休息至少5 min,每次连续测量血压2~3遍,每遍间隔1 min,取血压的平均值为最终测量的血压值,以上检查均由经过培训并认证合格的调查员进行。
1.2.3 实验室检查 实验室检查包括空腹血糖(FPG)、糖化血红蛋白(HbA1c)、总胆固醇(TC)、TG等。血标本的采集由服务站的工作人员进行,每位调查对象均空腹10 h于清晨采血,所采集的血样均送至二级甲等以上医院,采用全自动HbA1c分析仪、全自动生化分析仪统一进行检测。
1.2.4 诊断标准及相关定义 高血压诊断参照文献[7],收缩压(SBP)≥140 mm Hg(1 mm Hg=0.133 kPa)和/或舒张压(DBP)≥90 mm Hg或既往被乡镇及以上级别的医院诊断为高血压者。BMI=体质量/身高2。LAP(男)=〔WC-65〕×TG,由于目前关于高LAP的判定标准尚不明确,本研究拟采用LAP诊断高血压的最佳诊断切点来作为临界值,≥此切点者判定为高LAP者,<此切点者为正常[4]。饮酒情况以过去1年内的饮酒状况判定,以白酒、啤酒、葡萄酒的酒精含量分别为45%、3%、10%计算饮酒个体的日均饮酒量,将调查对象按照日均饮酒量分为4个等级,不饮酒(0 g/d),少量饮酒(0.1~19.9 g/d),中量饮酒(20.0~39.9 g/d),大量饮酒(≥40.0 g/d)[8-9]。吸烟定义为调查时吸烟及以往吸烟者[7]。身体活动:过去30 d内,每周活动≥3 d,每天至少持续20 min定义为经常活动者;每周活动<3 d定义为偶尔活动者;从不参加有意识的锻炼活动定义为不活动。
1.3 统计学方法 数据采用双人录入,采用EpiData 3.1软件建立数据库,采用SPSS 21.0统计软件进行统计分析。计数资料以相对数表示,组间比较采用χ2检验。呈非正态分布的计量资料以中位数(四分位数间距)〔M(QR)〕表示,组间差异比较采用Wilcoxon秩和检验。利用约登指数来确定LAP诊断高血压的最佳切点。采用多因素Logistic回归探讨LAP和饮酒与高血压罹患风险之间的关系。参照文献[10],利用相加模型分析大量饮酒与高LAP的交互作用与高血压罹患风险的关系,计算交互作用指数(SI)、超额相对危险度(RERI)及归因交互效应百分比(AP),其中SI区间不包括1,RERI和AP区间不包括0,判断为交互作用具有统计学意义。以P<0.05为差异有统计学意义。
2 结果
2.1 非高血压组和高血压组一般情况比较 1 306例男性居民中非高血压673例、高血压633例。非高血压组和高血压组年龄、饮酒情况、身体活动情况、高血压家族史比较,差异有统计学意义(P<0.05);非高血压组和高血压组吸烟情况比较,差异无统计学意义(P>0.05,见表1)。非高血压组和高血压组TC、TG、FPG、HbA1c、BMI、WC、LAP水平比较,差异有统计学意义(P<0.05,见表2)。
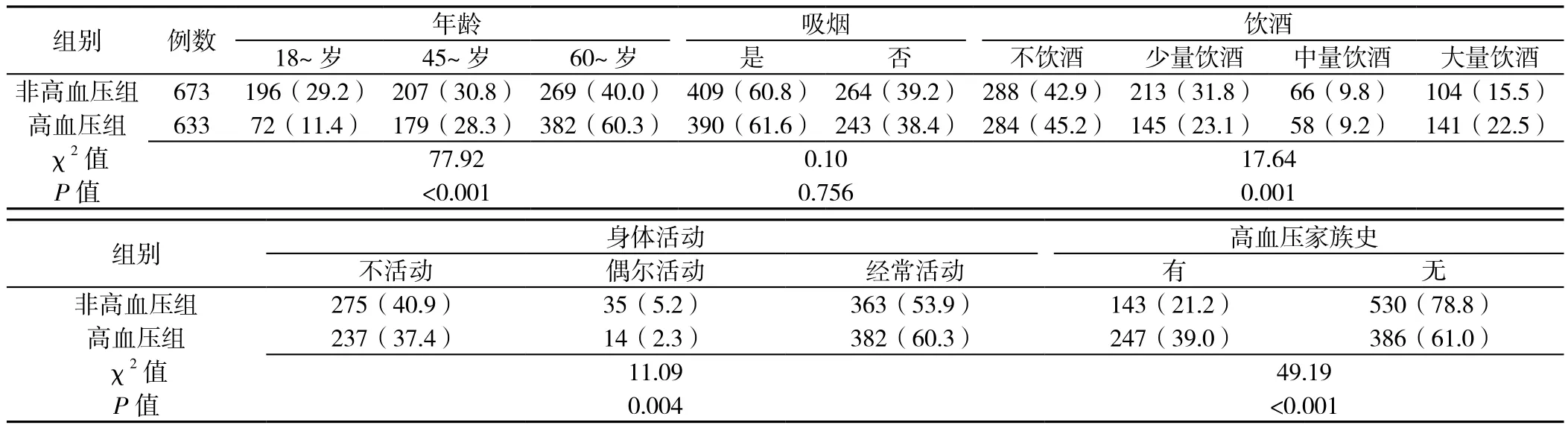
表1 非高血压组和高血压组人口学特征比较〔n(%)〕Table 1 Comparison of demographic characteristics between hypertensive and non-hypertensive groups
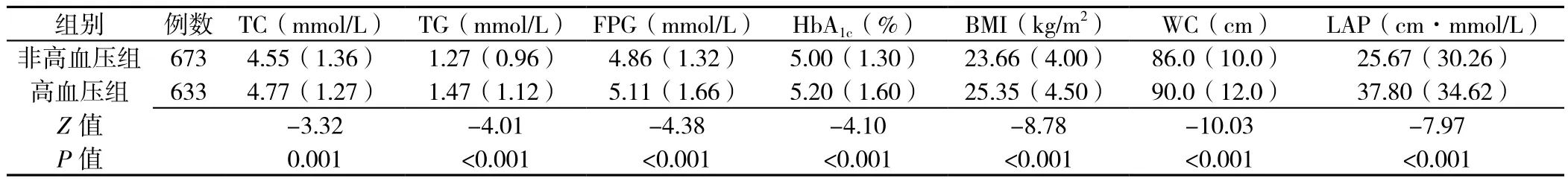
表2 非高血压组和高血压组体格检查和实验室检查结果比较〔M(QR)〕Table 2 Comparison of physical examination and laboratory examination indices between hypertensive group and non-hypertensive group
2.2 LAP筛检高血压的最佳切点 利用约登指数确定LAP筛检高血压的最佳切点为29.69 cm·mmol/L,对应的灵敏度为0.64,特异度为0.59。以此为依据,当LAP≥29.69 cm·mmol/L时,判定为高LAP者;LAP<29.69 cm·mmol/L时,判定为正常者。
2.3 LAP、饮酒与高血压罹患风险的关系 以是否患高血压为因变量(赋值:不患高血压=0,患高血压=1),以年龄、吸烟情况、身体活动、高血压家族史、LAP为自变量进行多因素Logistic回归分析,结果显示,高LAP会增加高血压的罹患风险,OR(95%CI)值为2.79(2.19,3.55)(见表3)。以是否患高血压为因变量(赋值:不患高血压=0,患高血压=1),以年龄、吸烟情况、身体活动、高血压家族史、饮酒情况为自变量进行多因素Logistic回归分析,结果显示,大量饮酒均会增加高血压的罹患风险,OR(95%CI)值为1.60(1.15,2.21),少量饮酒和中量饮酒对高血压的罹患风险无影响(P>0.05,见表4)。
2.4 高LAP和大量饮酒对高血压患病的交互作用 同时存在大量饮酒和高LAP者高血压患病风险为无大量饮酒无高LAP者的3.67倍,此时SI(95%CI)为1.22(0.66,2.24)、RERI(95%CI)为0.48(-1.04,1.99)、AP(95%CI)为0.13(-0.25,0.51),无相加交互作用。在调整过年龄、吸烟、身体活动以及高血压家族史后,结果显示同时存在高LAP和大量饮酒会增加高血压的风险,OR(95%CI)为4.75(3.10,7.27)。高LAP与大量饮酒同时存在的SI(95%CI)为1.64(0.91,2.98)、RERI(95%CI)为1.47(-0.47,3.40)、AP(95%CI)为0.31(<0.01,0.62),表明两者之间对高血压罹患风险的影响不存在相加交互作用(见表5)。
3 讨论
腹部脂肪的堆积,尤其是内脏脂肪的堆积,被认为是糖尿病、高血压及心血管疾病发病的危险因素之一[2]。研究发现,内脏脂肪的堆积可激活肾素-血管紧张素-醛固酮系统,从而导致血压升高[7]。LAP作为一种新的肥胖指标,将WC和TG结合起来,WC可反映腹部脂肪的蓄积程度,TG与内脏脂肪的累积程度密切相关,其可以更好地衡量内脏脂肪的堆积,在一定程度上,弥补了传统指标的不足。如BMI主要评价全身性肥胖,不能区分脂肪和肌肉组织,不宜评价肌肉含量占身体成分较多的人,比如运动员;WC和WHtR不能准确地反映与代谢紊乱有关的内脏脂肪[11-12]。本研究结果显示,高血压组的LAP明显高于非高血压组。苏健等[7]对江苏省2013年成年人慢性病及其危险因素监测数据进行分析,结果显示,随着LAP的增高,SBP和DBP呈现上升趋势。一项横断面研究亦显示,在男性中,LAP较BMI与高血压的风险有更强的联系[11]。利用约登指数确定LAP筛检高血压的最佳切点为29.69 cm·mmol/L(灵敏度为0.64,特异度为0.59),与申元媛[13]的研究结果一致。申元媛[13]对19 606例北京市常住居民的调查结果显示,LAP诊断高血压的切点值在男性中为32.8 cm·mmol/L(灵敏度为0.70,特异度为0.53)。
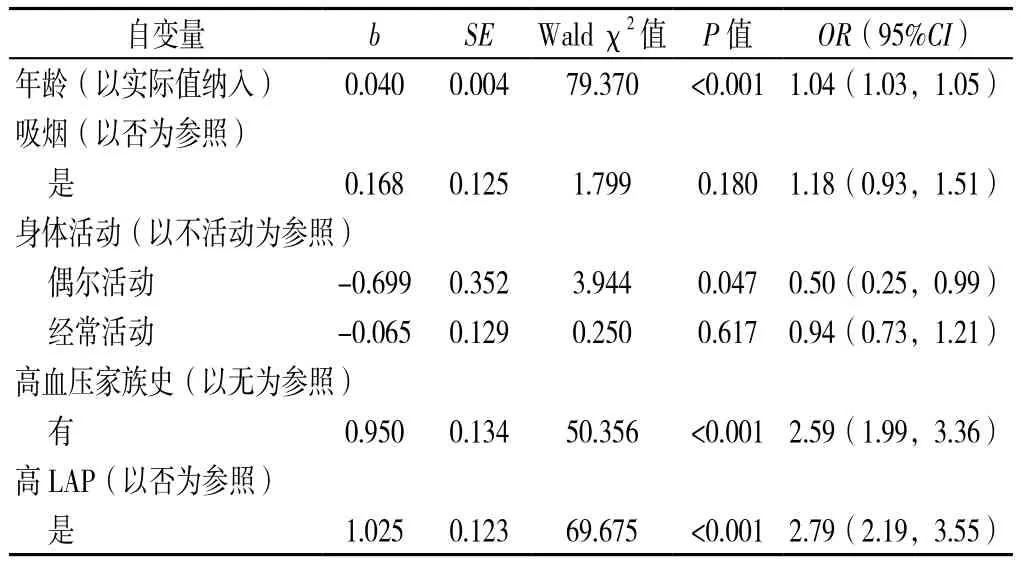
表3 LAP与高血压罹患风险的关系Table 3 The relationship between LAP and the risk of hypertension
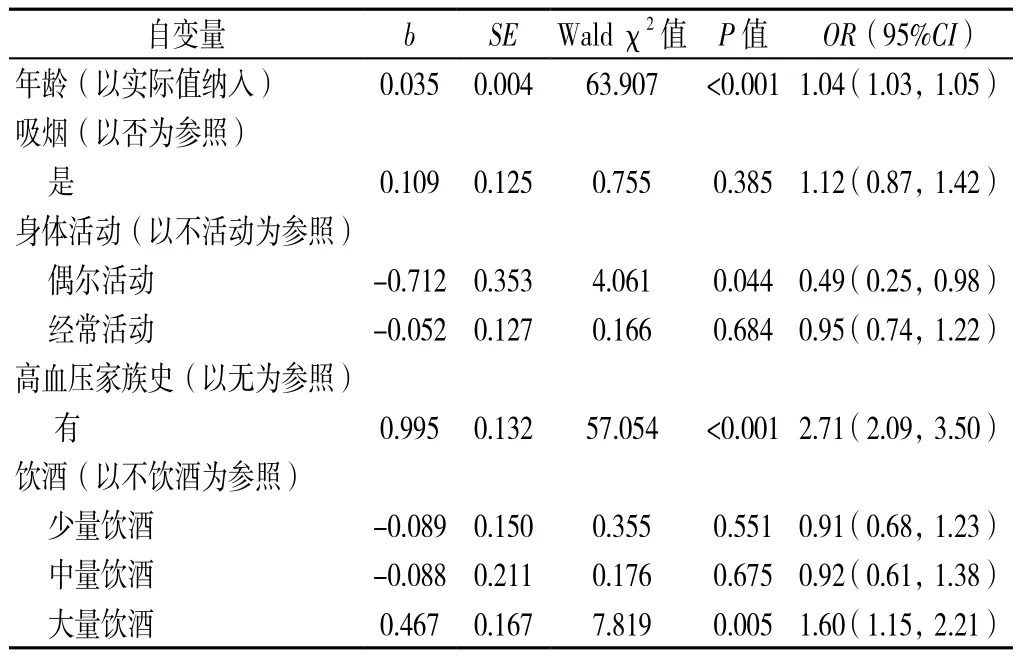
表4 饮酒与高血压罹患风险的关系Table 4 The relationship between alcohol consumption and the risk of hypertension
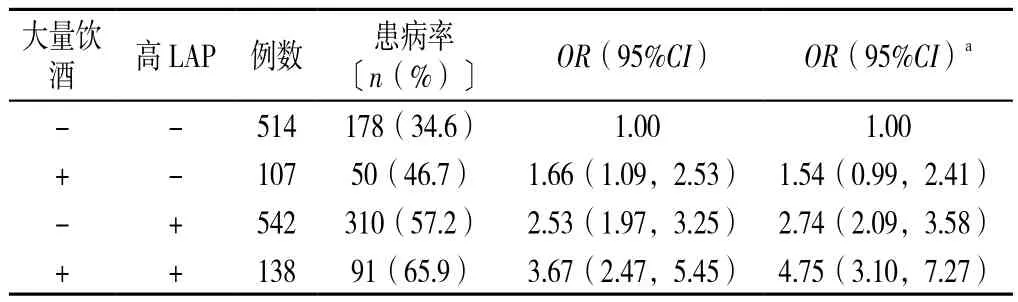
表5 高LAP和大量饮酒对高血压患病的交互作用Table 5 The interaction of high LAP and heavy alcohol consumption on hypertension
本研究以LAP筛检高血压的最佳切点为分界,将人群分为高LAP组和正常组,发现在调整过相关变量后,高LAP组的高血压的罹患风险是正常组2.79倍,与既往的研究一致[7,11,14]。GAO 等[11]将 2 589 例内蒙古居民按照LAP四分位分为4组,结果显示,与LAP第1分位组相比,LAP第2、3、4分位组高血压的患病风险分别增加了0.85、1.20、3.21倍。苏健等[7]和WAKABAYASHI等[14]的研究结果亦显示,高水平LAP会增加高血压的罹患风险。
我国是一个以酒文化著称的国家,中国的酒文化源远流长,从古至今,酒都是人们生活中必不可少的一部分。酒精在身体内可同时对神经、心血管等多个系统产生影响,过量饮酒除可通过激活交感神经系统、肾素-血管紧张素-醛固酮系统,影响血管内皮功能,抑制血管舒张物质等作用使血压升高外,还可以影响胰岛素敏感性和皮质醇激素的分泌等,进而影响血压水平[15]。研究表明,大量饮酒会增加高血压的发病风险,但少至中量饮酒与高血压发生的关系仍存在争议[6]。
交互作用是用来描述资料本身所表现出来的关于2个或多个暴露因素的联合效应。分析交互作用,首先应明确统计学交互作用和生物学交互作用。关于多风险因素在生物学机制上的定性概念被称为生物学交互作用,指的是两因素皆为病因的前提下是否具有在发病机制上的相互联系,包括协同和拮抗作用。但是目前多采用在回归方程中纳入乘积项的方法进行分析,邱宏等[10]认为生物学的交互作用的评估应该基于相加尺度而非相乘尺度。由于饮酒和肥胖在一定程度上导致血压升高的机制相似,故本文探讨了高LAP和大量饮酒对高血压罹患风险的相加交互作用。结果显示,调整混杂因素后,本研究并未发现大量饮酒和高LAP对高血压罹患风险的交互作用。陈东亮等[15]对2 778例35~74岁的江苏省居民的随访研究显示,同时存在高WHtR和现饮酒会增加患高血压的风险,HR(95%CI)为2.80(1.73,4.59),SI(95%CI)为 2.14(0.88,5.17),RERI(95%CI)为0.96(0.48,0.64),AP(95%CI)为 0.34(0.03,0.68),并未发现对高血压发病风险交互作用。由于本研究是横断面研究,尚需进一步通过队列研究来研究大量饮酒和高LAP与高血压的关系。
综上所述,LAP诊断高血压的最佳切点为29.69 cm·mmol/L(灵敏度为0.64,特异度为0.59),高LAP和大量饮酒会增加高血压的罹患风险,两者同时存在,并未发现两者对高血压罹患风险的相加交互作用。
作者贡献:孙亮亮、谢虹负责文章的构思与设计,数据的统计学处理,撰写论文,进行论文的修订;张艳芳负责调查对象的资料收集及资料录入;谢虹、王丽华负责文章的质量控制及审校。
本文无利益冲突。
