早期充分液体复苏达标后不同液体负平衡量对脓毒性休克预后的影响
2019-09-19徐彦立张思森刘青魏义胜
徐彦立 张思森 刘青 魏义胜
1郑州市第六人民医院急诊科(郑州450000);2郑州人民医院急诊科(郑州450003)
2018年《中国脓毒症/脓毒性休克急诊治疗指南》对脓毒性休克(septic shock,SS)患者推荐尽可能早期实施充分的液体复苏,已有许多研究证实实施入院6 h 内早期目标导向治疗(early targetguided therapy,EGDT)可以使病死率下降,已成为SS的标准治疗方法[1],但EGDT 达标后继续正平衡液体补给并不能继续升高平均动脉压(MAP),反而会加重患者心脏肾脏负荷,导致肺间质和肺泡的水肿,因此,主张EGDT 达标后实施液体负平衡量,且已有多个临床研究认为EGDT 达标后实施液体负平衡量有助于改善预后[2]。但每天采用多少负平衡量为最佳目前尚未明了,相关的前瞻性研究较少。彭良善等[3]采用回顾性研究发现EGDT 达标循环稳定后给予液体负平衡量可降低器官功能障碍发生率及病死率,但具体多少液体负平衡量更为适宜,该文并没有涉及。本文采用前瞻性的研究方法,对SS 患者在EGDT 达标后随机分为3 组,分别给予不同液体负平衡量5 d,之后比较其疗效及预后指标的差异,旨在探讨EGDT 达标后最佳负平衡量,为临床治疗方案提供循证学依据。
1 对象与方法
1.1 研究对象2016年3月至2018年12月在郑州市第六人民医院重症监护病房(ICU)选取收治的早期(发病<24 h)SS 患者150 例。纳入标准:(1)年龄18~75 岁;(2)符合《中国脓毒症/脓毒性休克急诊治疗指南(2018)》中关于SS的诊断标准[4],至少符合以下4 项之一:①MAP<60 mmHg;②中心静脉压(CVP)<8 mmHg 或机械通气患者CVP<12 mmHg;③中心静脉血氧饱和度(ScvO2)<70 %或混合静脉血氧饱和度(SvO2)<65 %;④尿量<0.5 mL/(kg·h),持续2 h 以上;(3)急性生理和慢性健康状况(APACHEⅡ)评分≥12 分,多器官功能障碍综合征(MODS)评分≥5 分;(4)患者于6 h内通过EGDT 达到设定治疗目标且至少在ICU 存活5 d 以上;(5)患者及家属签署知情同意书。
排除标准:(1)在ICU 治疗未超过5 d 转院、死亡、自动出院或紧急手术;(2)既往有严重高血压、心源性休克、瓣膜严重关闭不全、严重心律失常、严重阻塞通气功能障碍(PaCO2>60 mmHg)、重度肺动脉高压等不适合快速液体复苏者;(3)合并慢性肝肾功能不全、恶性肿瘤、严重慢性终末期器官功能衰竭、不可逆的临终状态、自身免疫性疾病、急性严重颅脑损伤,格拉斯哥昏迷指数(GCS)评分<5 分;(4)凝血功能障碍,有明显出血倾向,不能行有创操作;(5)有明确内脏严重损伤并活动性出血尚未行手术治疗;(6)妊娠及哺乳期妇女。本研究经本院医学伦理委员会审核批准。
1.2 治疗方法
1.2.1 基础治疗对所有患者积极查寻病因进行原发病治疗,保持呼吸道通畅,必要时行气管插管和呼吸机。应用抗生素之前留取相关细菌学培养和药物敏感试验体液标本,在结果出来之前入住ICU 1 h 内根据患者原发病及本地病原菌流行趋势先给予经验性广谱抗生素治疗。对合并急性肾功能不全的患者行持续性肾脏替代治疗(continuous renal replacement therapy,CRRT)。
1.2.2 早期共同EGDT 治疗第一步抢救阶段(液体正平衡)尽早启动EGDT,经中心静脉通路快速输入等渗晶体液(乳酸林格氏液和生理盐水),合并低蛋白血症的患者,适量补充白蛋白。首个1 h内输液1 000~1 500 mL,3 h 内至少输注30 mL/kg的晶体液。同时适当应用去甲肾上腺素注射液0.05~0.2 μg/(kg·min)经微量泵注射,必要时加用多巴胺注射液2~20 μg/(kg·min)经微量泵注射。力争于6 h内达到EGDT目标:CVP达8~12 mmHg,机械通气者CVP达12~15 mmHg,MAP ≥65 mmHg,尿量≥0.5 mL/(kg·h),ScvO2≥70%或SvO2≥65%。优先达到次序为CVP→MAP→ScvO2。如果液体复苏后CVP 和MAP 达标,组织低灌注得到纠正,而ScvO2仍未达标,血红蛋白<70 g/L 时,可静脉输注浓缩红细胞悬液使血红蛋自浓度达到70~90 g/L,使血细胞比容>30%。如果ScvO2还未达标,可静脉滴注多巴酚丁胺注射液5~20 μg/(kg·min),直至ScvO2达标。
第二步优化稳定阶段(液体平衡):患者在入ICU 6~24 h 内给予控制性液体复苏,达到出入量基本平衡,稳定EGDT 目标至24 h。对于在第1 个24 h 内达标的患者,作为研究对象,参与下面的分组研究;对于在第1 个24 h 内未达标的患者,继续实施EGDT,不参与本文的研究。
1.2.3 EGDT 达标后分组治疗第三步降级阶段(液体负平衡):选取在第1 个24 h 内达标的患者随机分成3 组,采用前瞻性研究方法,在第2 个24 h开始分别接受3 种不同液体负平衡量方案持续5 d。A 组(50 例)将患者液体入量控制在(前24 h显性失液量-250 mL/d);B 组(50 例)将患者液体入量控制在(前24 h 显性失液量-500 mL/d);C 组(50 例)将患者液体入量控制在(前24 h 显性失液量-750 mL/d)。适当静脉输注血管活性药物[去甲肾上腺素0.05~0.5 μg/(kg·min)或多巴胺5~20 μg/(kg·min)],以达到在液体负平衡量情况下维持EGDT 达标状态。
1.3 观察指标3 组患者在入ICU 后均应用床边心电监护仪(飞利浦IntelliVue MP40),常规留置锁骨下静脉中心静脉置管(7F,Arrow,USA)和股动脉脉搏指示剂连续心排血量(PICCO)导管(4F,Pulsion Medical Systems),持续监测血流动力学指标,用经肺热稀释法测定胸腔内血容积指数(ITBVI)和血管外肺水指数(EVLWI),采用美国Premier 3000 型血气生化分析仪测ScvO2和血乳酸;记录复苏前及负平衡量治疗5 d 后的心率、MAP、CVP、心脏指数(CI)、ITBVI、EVLWI、肺血管通透性指数(PVPI)、氧合指数(PaO2/FiO2)、ScvO2、氨基末端B 型利钠肽前体(NT-proBNP)、红细胞比容(HCT)、血乳酸;精确统计每天显性失液量和液体入量;记录复苏前及负平衡量治疗5 d 后的疾病严重程度评分:APACHEⅡ评及序贯器官衰竭(SOFA)评分;统计负平衡量治疗5 d 内血管活性药物及利尿药用量;记录机械通气时间、住ICU 时间,随访28 d 内并发症发生率及病死率。
1.4 统计学方法采用SPSS 22.0 统计软件进行数据分析。正态分布的计量资料以()表示,偏态分布数据比较前经变量转换为正态。3 组间比较采用完全随机设计多个样本均数比较的方差分析,两组间比较采用t检验,计数资料以率表示,采用χ2检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 基线资料3 组患者复苏前基线资料比较,差异无统计学意义(均P>0.05),具有可比性。见表1。
表1 3 组患者复苏前基线资料比较Tab.1 Comparison of baseline data before resuscitation among the three groups (n=50)±s

表1 3 组患者复苏前基线资料比较Tab.1 Comparison of baseline data before resuscitation among the three groups (n=50)±s
项目心率(次/min)MAP(mmHg)CVP(mmHg)ITBVI(mL/m2)EVLWI(mL/kg)PVPI(%)cTnI(μg/L)NT-proBNP(ng/L)HCT(%)CI[L/(min·m)]ScvO2(%)PaO2/FiO2(mmHg)血乳酸(mmol/L)APACHEⅡ评分(分)SOFA 评分(分)A 组114±6 52.8±4.4 5.56±1.09 745±50 13.4±1.4 4.1±0.9 2.17±0.61 1 697±320 47.9±3.4 2.65±0.33 57.7±6.1 231.8±21.1 6.30±1.81 20.3±3.5 9.9±2.1 B 组117±5 50.9±4.4 5.57±1.05 740±49 13.6±1.9 4.4±0.6 2.22±0.67 1 754±319 46.8±3.6 2.73±0.31 58.5±6.3 228.5±19.4 6.59±1.71 20.7±3.6 10.5±1.9 C 组117±8 52.3±3.9 5.36±0.77 739±54 13.5±2.4 4.0±0.4 2.16±0.67 1 618±336 46.5±2.9 2.77±0.25 59.3±4.8 227.1±23.3 6.54±1.40 21.2±3.1 10.4±2.3
2.2 液体负平衡5 d后临床指标B组患者的心率、MAP、CVP、ITBVI、EVLWI、PVPI、cTnI、NT-proBNP、血乳酸、APACHEⅡ评分、SOFA 评分、机械通气时间、住ICU 时间及呋塞米用量均低于A 组(P<0.05),B 组患者的HCT、CI、ScvO2、PaO2/FiO2及液体负平衡5 d 内血管活性药物用量均高于A组(均P<0.01)。B 组患者的心率、HCT、血乳酸、APACHEⅡ评分、SOFA评分、机械通气时间、住ICU时间及液体负平衡5 d 内血管活性药物用量均低于C 组(P<0.05),B 组患者的MAP、CVP、ITBVI、EVLWI、PVPI、cTnI、NT-proBNP、CI、ScvO2、PaO2/FiO2及呋塞米用量均高于C 组(P<0.05)。A 组患者的MAP、CVP、ITBVI、EVLWI、PVPI、cTnI、NTproBNP、机械通气时间及呋塞米均用量高于C 组(P<0.05),A 组患者的ScvO2及PaO2/FiO2均低于C组(均P<0.01)。见表2。
2.3 临床转归治疗后28 d内,B 组患者的总并发症发生率及病死率均低于A 组(P<0.05)。而B 组与C 组患者的总并发症发生率及病死率相比,差异无统计学意义(P>0.05);同时A 组与C 组患者的总并发症发生率及病死率相比,差异也无统计学意义(P>0.05)。见表3。
表2 3 组患者液体负平衡后5 d 后临床指标的比较Tab.2 Comparison of clinical indicators of patients in the 3 groups 5 days after negative fluid balance(n=50)±s
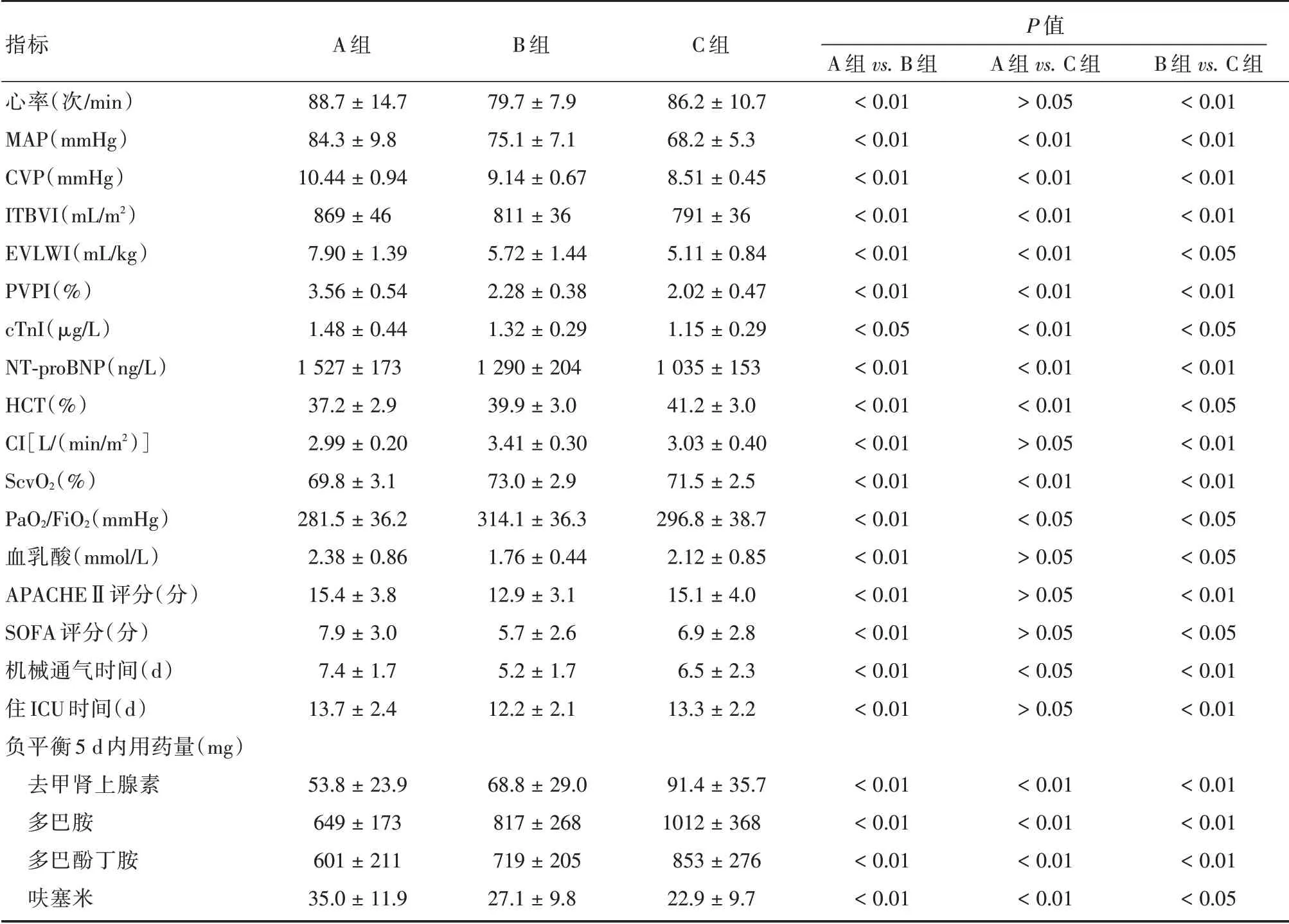
表2 3 组患者液体负平衡后5 d 后临床指标的比较Tab.2 Comparison of clinical indicators of patients in the 3 groups 5 days after negative fluid balance(n=50)±s
指标心率(次/min)MAP(mmHg)CVP(mmHg)ITBVI(mL/m2)EVLWI(mL/kg)PVPI(%)cTnI(μg/L)NT-proBNP(ng/L)HCT(%)CI[L/(min/m2)]ScvO2(%)PaO2/FiO2(mmHg)血乳酸(mmol/L)APACHEⅡ评分(分)SOFA 评分(分)机械通气时间(d)住ICU 时间(d)负平衡5 d 内用药量(mg)去甲肾上腺素多巴胺多巴酚丁胺呋塞米A 组88.7±14.7 84.3±9.8 10.44±0.94 869±46 7.90±1.39 3.56±0.54 1.48±0.44 1 527±173 37.2±2.9 2.99±0.20 69.8±3.1 281.5±36.2 2.38±0.86 15.4±3.8 7.9±3.0 7.4±1.7 13.7±2.4 53.8±23.9 649±173 601±211 35.0±11.9 B 组79.7±7.9 75.1±7.1 9.14±0.67 811±36 5.72±1.44 2.28±0.38 1.32±0.29 1 290±204 39.9±3.0 3.41±0.30 73.0±2.9 314.1±36.3 1.76±0.44 12.9±3.1 5.7±2.6 5.2±1.7 12.2±2.1 68.8±29.0 817±268 719±205 27.1±9.8 C 组86.2±10.7 68.2±5.3 8.51±0.45 791±36 5.11±0.84 2.02±0.47 1.15±0.29 1 035±153 41.2±3.0 3.03±0.40 71.5±2.5 296.8±38.7 2.12±0.85 15.1±4.0 6.9±2.8 6.5±2.3 13.3±2.2 91.4±35.7 1012±368 853±276 22.9±9.7 P 值A 组vs.B 组<0.01<0.01<0.01<0.01<0.01<0.01<0.05<0.01<0.01<0.01<0.01<0.01<0.01<0.01<0.01<0.01<0.01<0.01<0.01<0.01<0.01 A 组vs.C 组>0.05<0.01<0.01<0.01<0.01<0.01<0.01<0.01<0.01>0.05<0.01<0.05>0.05>0.05>0.05<0.05>0.05<0.01<0.01<0.01<0.01 B 组vs.C 组<0.01<0.01<0.01<0.01<0.05<0.01<0.05<0.01<0.05<0.01<0.01<0.05<0.05<0.01<0.05<0.01<0.01<0.01<0.01<0.01<0.05

表3 治疗后28 d 内3 组患者并发症及病死率的比较Tab.3 Comparison of complications and fatality rates among the 3 groups within 28 days after treatment 例
3 讨论
SS 实质上属于分布型休克,当机体遭受病原微生物及其毒素的感染刺激后,诱发机体免疫系统瀑布样级联反应,大量炎症因子释放。不仅释放炎症介质引起全身炎症反应综合征(systemic inflammatory response syndrome,SIRS),同时释放大量的抗炎介质导致机体内源性抗炎反应综合征(compensatory anti-inflammatory response syndrome,CARS)[5],引起全身毛细血管床大量开放,毛细血管内皮通透性增加,血浆外渗,组织间隙水肿,血管舒张,体循环阻力降低,造成血流量重新分布[6]。患者机体内有效循环血容量不足,心输出量减少,器官组织处于低灌注状态[7],会导致全身组织缺氧及代谢功能障碍而引起休克[8]。如不尽早进行充分有效的液体复苏,会导致休克进一步恶化,失去抢救机会[9]。因此,对SS患者推荐进行EGDT[10],根据Starling 曲线,通过EGDT 迅速补充有效循环血容量可使心脏前负荷增加,从而提高心输出量,保证组织器官血液灌注及氧输送,阻止器官功能进一步加重,使SS 患者30 d 病死率由46.5%降至30.5%,其疗效已得到广泛的认同[11]。但液体复苏是一把双刃剑,在EGDT 达标后,如继续过多补液可能造成液体入量多于出量,超负荷的液体会渗透到组织间隙,反而会加重患者组织器官水肿,尤其是加重患者肺间质和肺泡的水肿,会增加氧弥散距离,加重缺氧及微循环障碍,最终导致急性肺损伤,甚至ARDS[12],使得患者对机械通气的依赖时间延长,不利于尽快地控制感染;同时还会引起血液稀释、内环境紊乱、凝血障碍及氧合障碍等,最终导致病死率升高[13]。目前已有较多研究[14-15]证实,对于SS 患者EGDT 达到终点指标血流动力学稳定24 h 后持续的液体正平衡会增加患者病死率,随后给予液体负平衡量(限制液体复苏)有助于改善预后。而液体复苏达标后液体负平衡量多少最为合适,目前国内外相关的临床研究较少,国际上尚无统一的共识标准。
在本文的观察指标中:(1)ITBVI 及EVLWI 反映患者的前负荷容量状态[16]。肺泡内液和肺间质液的改变引起了血管外肺水的变化[17]。EVLWI 是直接反应肺水肿严重程度的定量指标[18]。SS 患者进展期瀑布样释放大量炎症因子,造成肺泡-毛细血管膜受损,同时引起广泛血管扩张,使肺毛细血管通透性增加,导致毛细血管内液体大量渗出至肺间质内或肺泡内,造成肺水肿,引起EVLWI 增高,降低肺的弥散和通气功能[19]。因此,监测EVLWI可以更准确地指导液体复苏[20]。(2)PVPI 直接反映了肺毛细血管通透性,间接反映了肺损伤的程度,正常范围1.0 %~3.0 %。EVLWI 和PVPI的变化提示患者肺血管的通透性及肺水肿程度的变化,可作为判断肺水肿是否存在及程度、指导临床液体复苏及预测临床预后的重要指标。(3)cTnI、NT-proBNP 反应了SS 患者早期心肌损伤的严重程度,可以作为预测脓毒症心肌损伤患者预后的指标[21]。cTnI、NT-proBNP 和动脉血乳酸联合检测,对SS 病情和预后有着非常重要的评估价值,其水平愈高提示患者预后愈差[22]。3 组患者治疗前的EVLWI、PVPI 和cTnI、NT-proBNP 均明显高于正常参考值,提示存在不同程度的肺水肿和心肌损伤。本文结果显示,液体负平衡5 d 后,(1)3 组患者的容量指标MAP、CVP、ITBVI、EVLWI、PVPI、cTnI、NT-proBNP 表现为A 组>B 组>C 组,反应出随着补液量的递减,各个压力指标、血管外肺水量、肺血管通透性、心肌损伤程度、心室负荷及室壁张力也随之递减,说明补液量减少有助于减轻肺水肿,减轻心肌损伤,降低心脏前负荷。(2)HCT 表现为A 组<B 组<C 组,说明液体负平衡有助于提升红细胞的携氧能力。(3)液体负平衡5 d 内血管活性药物用量表现为A 组<B 组<C 组,显示随着补液量的减少,为保证重要器官的血供维持血压的基本水平,血管活性药物的用量需要相应逐级提高,利尿剂的用量逐级减少。(4)心率方面表现为A 组(88.7 ± 14.7)次/min>B 组(79.7 ± 7.9)次/min,可能是A 组患者的心脏前负荷>B 组,A 组患者的心功能受损后恢复慢于B 组。B 组(79.7±7.9)次/min<C 组(86.2 ± 10.7)次/min,可能是C 组的补液量不足,导致心率代偿性心率增快。B 组的心率比较接近生理状态,更有利于改善心脏的射血功能。(5)CI、ScvO2、PaO2/FiO2方面表现为B 组高于A 组和C 组,血乳酸、APACHEⅡ评分、机械通气时间、住ICU 时间方面表现为B 组低于A 组和C 组,说明B 组的液体负平衡能更好地提高心功能、组织器官氧合,降低血乳酸水平,缩短各项治疗时间。(6)随访治疗后28 d 内临床转归,B 组患者的总并发症发生率及病死率均低于A 组,差异有统计学意义;略低于C 组,但差异无统计学意义。提示B组的临床结局最好,C 组一般,A 组最差。
综上所述,A 组液体负平衡量(-250 mL/d)虽然保证了比较充足的心脏前负荷容量,血管活性药物及利尿剂用量最少、用的时间最短,但加重了心脏负荷,肺水肿较重,延缓了心肌损伤的恢复,肺的顺应性及氧合作用均受到了影响[23];C 组液体负平衡量(-750 mL/d),可能是减少的液体量过多,导致心脏前负荷容量不足,减少心输出量,虽然肺水肿较轻,但器官组织灌注相对不足,血管活性药物及利尿剂用量最大、用的时间最长,心脏的射血功能及氧合指数并非最佳;而B 组的液体负平衡(-500 mL/d)克服了上述2 组的缺点,液体负平衡量适中,既保证器官组织的有效灌注,又不至于血液过度稀释,减轻了肺水肿,获得了更好的肺顺应性和氧合,可能为相对适宜的液体负平衡量。但本研究的样本量较小,对临床指标及临床预后的观察时间较短。B 组的总并发症发生率及病死率明显低于A 组,而略低于C 组,但并没有显示统计学差异。因此,可以推测最佳液体负平衡量并不是(-500 mL/d),而是在-500~-750 mL/d 之间的某一数值,更科学的循证学依据有待扩大样本量和延长观察时间进一步探求。
目前,虽然早期脉波指示剂连续心排血量监测(PiCCO)监测已经成为SS 液体复苏中首选监测方法,可为SS 早期液体复苏提供心肺功能、血流动力学的可靠依据[24],但需要有一定临床经验的医师采取个体化的针对性措施随机应变。对于初入临床的医师来说,需要有SS 液体复苏标准化指南可循。欲建立SS的容量复苏指南,就需要探讨液体平衡量的多少。本研究结论EGDT 达标后液体负平衡量(-500 mL/d)较为适宜,为建立SS的容量复苏指南提供了循证学依据。
