补脾益肾活血泻浊法治疗慢性肾脏病临床观察
2019-08-15郑剑琴
郑剑琴
慢性肾脏疾病是内科常见的一种临床疾病,其患病率和病死率较高。微炎症与氧化应激损伤与慢性肾脏疾病的发生密切相关[1,2]。目前,临床治疗多采用西医治疗,西医治疗在一定程度上可以缓解患者临床症状,但有一定的毒副作用且预后较差[3]。中医将慢性肾脏疾病归属于“癃闭”“水肿”范畴,且以脾肾亏虚、浊毒滞留、血液瘀阻为其根本病机[4],故治疗应以补脾益肾活血泻浊为原则。本研究重点观察补脾益肾活血泻浊对慢性肾脏病患者微炎症及氧化应激指标的影响。
1 资料与方法
1.1 一般资料选择2017年10月—2018年12月在我院收治的70例慢性肾脏病患者,按随机数字表法分为对照组和治疗组,各35例。对照组男19例,女16例;年龄45~60岁,平均年龄(52.5±7.5)岁;病程3~4年,平均病程(3.5±0.5)年。治疗组男20例,女15例;年龄50~65岁,平均年龄(57.5±7.5)岁;病程4~5年,平均病程(4.5±0.5)年。所有患者均符合国际统一诊断标准“K/DOQI对慢性肾脏病的分期”3~4期,同时符合《中药新药临床研究指导原则》[5]中的相关中医证候诊断标准,并辨证为脾肾气虚兼湿浊、血瘀证。
1.2 纳入与排除标准纳入标准:年龄18~70岁者;肾小球滤过率在15~60 ml/min/1.73 m2者;患者近1个月内未服用抗氧化剂,如维生素E、维生素C及铁剂;无相关中药过敏史;所有患者及其家属均对本研究知情同意。排除标准:近1个月内有急性感染和严重心脏、肝脏、胃肠道、血液系统疾病及脑血管病变患者;自身免疫系统疾病和/或使用激素或免疫抑制剂治疗;无法合作或医嘱依从性差者(如合并精神病者、老年痴呆症者等)。
1.3 脱落标准在研究过程中出现严重高钾血症、急性感染、严重并发症及药物反应者。
1.4 方法2组患者均给予一般治疗,低盐、低脂、优质低蛋白饮食,积极治疗原发病;降糖治疗:严格控制血糖,口服降糖药或胰岛素治疗使患者血糖基本保持正常;降压治疗:血压增高者使用除血管紧张素转化酶抑制剂(ACEI)及血管紧张素Ⅱ受体拮抗剂(ARB)外的降压药物,血压控制在140/90 mmHg以下,停用他汀类降脂药,左卡尼汀及其他所有改善血液黏稠度、抗血小板等药物。治疗组在对照组的基础上给予补脾益肾活血泻浊法治疗,即联合补脾益肾活血泻浊方治疗,药方组成:党参15 g,黄芪30 g,山萸肉10 g,茯苓10 g,白术10 g,泽泻10 g,熟地黄10 g,木香10 g,砂仁(后下)10 g,桃仁10 g,红花10 g,大黄6 g。2次/d,1剂/d,用水800 ml煎至200 ml,早晚各100 ml(重度浮肿或尿少者用水800 ml煎至100 ml,早晚各50 ml),饭后温服,连续服用4周。
1.5 观察指标1)统计2组治疗前后的临床症状的变化情况。血瘀证:主症:面色晦暗、腰痛;次症:肌肤甲错,肢体麻木,舌质紫暗或有瘀点瘀斑,脉涩或细涩。湿浊证:主症:恶心呕吐,肢体困重,食少纳呆;次症:脘腹胀满,口中黏腻,舌苔厚腻。脾肾气虚证:主症:气短懒言、倦怠乏力、腰膝酸软等。主症每出现1项且表现轻(+)计2分,中(++)计4分,重(+++)计6分;次症表现轻(+)计1分,中(++)计2分,重(+++)计3分,分值越高表示患者症状越严重。2)统计2组临床疗效:显效:症状、体征完全缓解,中医证候积分减分率超过60%,血肌酐(Scr)降低超过20%;有效:症状、体征明显改善,中医证候积分减分率超过30%,Scr降低超过10%;稳定:症状、体征未见明显加重,中医证候积分减分率不足30%,Scr降低不足10%;无效:未达到上述稳定标准者。总有效率=显效率+有效率+稳定率。3)2组治疗前后静脉采血,以ELISA法检测2组血清微炎症指标白介素-6(IL-6)水平及晚期氧化蛋白产物(AOPP)、晚期糖基化终末产物(AGE)等氧化应激指标;免疫透色比浊法检测2组血清超敏C反应蛋白(hs-CRP)水平;另以比色法中的终点法检测2组血清超氧化物歧化酶(SOD)水平。
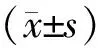
2 结果
2.1 中医证候积分比较与治疗前比较,治疗后2组中医证候积分均降低(P<0.05或P<0.01),且治疗组显著低于对照组(P<0.01)。见表1。

表1 2组患者中医证候积分比较 (例,
注:与治疗前比较,1)P<0.05,2)P<0.01;与对照组比较,3)P<0.01
2.2 临床疗效比较治疗后治疗组与对照组的临床总有效率分别为82.86%、60.00%,治疗组显著高于对照组(P<0.05))。见表2。

表2 2组患者临床疗效比较 (例,%)
注:与对照组比较,1)P<0.05
2.3 血清微炎症指标水平变化比较与治疗前比较,治疗后2组血清微炎症指标均显著降低(P<0.01),且治疗组显著低于对照组(P<0.01)。见表3。
2.4 血清氧化应激指标变化比较治疗后2组血清AOPP、AGE水平均显著低于治疗前(P<0.01),且治疗组显著低于对照组(P<0.01);2组血清SOD水平显著升高,且治疗组显著高于对照组(P<0.01)。见表4。
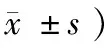
表3 2组患者血清微炎症指标水平变化比较 (例,
注:与治疗前比较,1)P<0.01;与对照组比较,2)P<0.01
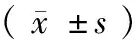
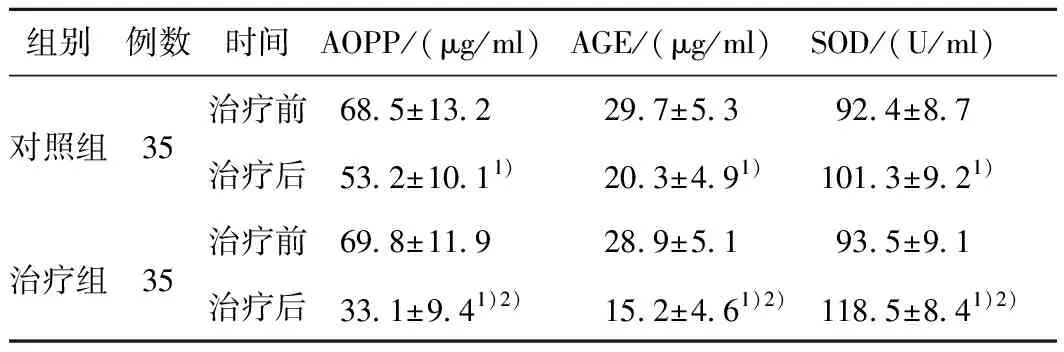
组别例数时间AOPP/(μg/ml)AGE/(μg/ml)SOD/(U/ml)对照组35治疗前68.5±13.229.7±5.392.4±8.7治疗后53.2±10.11)20.3±4.91)101.3±9.21)治疗组35治疗前69.8±11.928.9±5.193.5±9.1治疗后33.1±9.41)2)15.2±4.61)2)118.5±8.41)2)
注:与治疗前比较,1)P<0.01;与对照组比较,2)P<0.01
3 讨论
中医学认为慢性肾疾病由脾虚,湿浊内停,阴精虚亏所致,临床表现为倦怠乏力、四肢麻木等。“水阻则血不行,血不行则为水”,水瘀相互交阻,若单独逐水则会因瘀血阻碍使津液敷布及排泄受阻,水瘀互结加重;若单独祛瘀则水湿内停压抑脉道使血行阻滞,终致瘀血难消。因此,其治疗应以活血化瘀,标本兼顾为主[6,7]。本研究所用中药补脾益肾活血泻浊方中黄芪具有气血双补,固肾调经的功效;党参可补中,益气,生津;茯苓具有利水消肿、健脾止泻、宁心安神、增强免疫的功效;大黄具有泄热通便、清热除湿的功效;山萸肉具有固精缩尿,敛汗固崩止带的功效;桃仁具有活血祛瘀,润肠通便的功效;红花可活血通经,祛瘀止痛;白术具有健脾益气,燥湿利水,止汗的功效;泽泻具有利水渗湿的功效;泄热通淋的功效;熟地黄具有补血、养阴生津的功效;木香具有健脾消食、行气止痛的作用;砂仁可行气健胃、化湿止呕,诸药合用可达到健脾益气、泄热通淋、滋阴补肾的功效[8,9]。本研究结果显示,治疗后2组中医证候积分均显著降低,且治疗组降低幅度更为显著;此外,治疗组总有效率为82.86%,较对照组的60.00%显著提高,与赵康宁[10]研究结果相似,提示慢性肾脏病采用补脾益肾活血泻浊方可更有效缓解患者临床症状,显著提高其临床疗效。
中医理论认为,微炎症状态下,机体各种炎症因子导致脏腑功能失常,加重病情[11,12]。王燕[13]研究报道,终末期肾脏病患者循环血中的氧化应激产物AGE和AOPP水平明显增高,慢性肾脏病患者肾小球滤过率降低导致AGE清除减少;加之其氧化应激状态造成AGE生成增加,共同导致患者AGE潴留;SOD则是主要的抗氧化应激物质,其可协助清除自由基,减轻并消除氧化损伤。谢永祥等[14]研究报道,补脾益肾活血中药可通过多途径、多靶点阻断氧化应激和微炎症反应对肾病患者的肾脏损害;且现代药理研究[15,16]证实,补脾益肾活血泻浊方中砂仁具有镇痛、抗炎及抗血小板聚集作用。本研究中治疗后2组血清hs-CRP、AOPP、AGE水平及治疗组IL-6水平均较治疗前显著降低,且治疗组显著低于对照组;2组血清SOD水平较治疗前显著升高,且治疗组显著高于对照组,提示补脾益肾活血泻浊方可有效抑制慢性肾脏病患者微炎症反应,增强其抗氧化应激能力,疗效显著。
综上,慢性肾疾病患者应用补脾益肾活血泻浊法可有效缓解临床症状,改善微炎症状态、氧化应激指标,且疗效优于西医治疗,值得临床推广应用。
