持续气道正压通气对阻塞性睡眠呼吸暂停综合征患者气道阻力及肺动态顺应性的影响研究
2019-07-15施捷张超
施捷,张超
阻塞性睡眠呼吸暂停综合征(OSAS)是睡眠时呼吸道部分或全部梗阻引起的呼吸暂停表现,其涉及多个器官系统,长期发展可致患者呼吸道反复感染、高血压、心室扩大、右心衰竭及神经行为改变等[1]。持续气道正压通气是临床治疗OSAS的常用手段之一,其可扩张患者气道,降低气流受限程度[2],且能防止心脏结构持续改变,稳定患者血压及呼吸频率(RR),从而减少心血管事件发生,改善患者日间生活及工作状态[3];但喻杨林等[4]研究认为,呼吸机治疗周期较长可能导致患者呼吸肌功能性衰退,不利于改善OSAS并肺功能障碍患者远期疗效,因此持续气道正压通气对OSAS患者肺功能的影响尚存在一定争议。福多司坦是一类具有化痰、抗炎等作用的药物,可有效改善OSAS患者气道环境、减轻气道炎性反应,有利于减少呼吸暂停[5]。本研究以福多司坦为对照,旨在探讨持续气道正压通气对OSAS患者气道阻力及肺动态顺应性的影响。
1 资料与方法
1.1 一般资料 选取2015年3月—2018年2月武警陕西省总队医院收治的OSAS患者123例,均符合OSAS诊断标准[6],并经睡眠监测、心电图、动脉血气分析检查确诊;患者均为OSAS手术失败或复发。排除标准:单纯性鼾症、睡眠中周期性腿动、肺大疱、咯血、昏迷者;创伤、手术治疗所致的气道塌陷者;近3个月内服用过抗心律失常、镇静、镇痛等影响呼吸及心功能药物者;合并严重心脑血管疾病或呼吸系统恶性肿瘤者。根据治疗方法将所有患者分为对照组(n=60)和试验组(n=63),其中对照组患者中男32例,女28例;年龄27~69岁,平均年龄(48.4±8.5)岁;合并疾病:高血压12例、冠心病7例。试验组患者中男34例,女29例;年龄25~68岁,平均年龄(47.6±8.2)岁;合并疾病:高血压14例、冠心病9例。两组患者性别(χ2=0.010)、年龄(t=0.531)及高血压(χ2=0.145)、冠心病发生率(χ2=0.299)比较,差异无统计学意义(P>0.05),具有可比性。本研究经武警陕西省总队医院医学伦理委员会审核批准,所有患者对本研究知情并签署知情同意书。
1.2 方法 两组患者入院后均给予常规治疗,包括禁烟禁酒、调整睡眠体位、合理膳食、积极治疗原发疾病及预防呼吸道感染,对症使用乙酰唑胺、莫达非尼、阿米三嗪等药物以改善精神状态及兴奋呼吸中枢;睡前禁止使用镇静、安眠药物,以防呼吸中枢抑制;治疗期间除常规监测外,使用多导睡眠分析系统S-2000监测患者睡眠质量。对照组患者给予福多司坦片(正大青春药业有限公司生产,国药准字H20080636)0.4 g/次,3次/d,餐后口服,根据年龄、心率(HR)、呼吸暂停低通气指数(AHI)、血氧饱和度(SpO2)、白天嗜睡症状等调整用药剂量。试验组患者给予持续气道正压通气,使用沈阳迈思医疗科技有限公司生产的迈思持续正压呼吸机CPAP20,接鼻面罩进行持续正压通气,RR为10~20次/min,每分钟通气量(MV)为7~10 L/min,SpO2维持在88%~92%,平台压控制在8~20 cm H2O(1 cm H2O=0.098 kPa)。自睡前通气到清醒时的持续通气时间不超过8 h,根据病情调节各参数的过程中注意观察患者意识、咳痰及咳嗽能力、面色、HR、血压等,以预防和及时处理临床事件。两组患者均连续治疗2周。
1.3 观察指标
1.3.1 睡眠呼吸情况 记录两组患者治疗前后AHI、最高SpO2、最低SpO2、低通气次数、呼吸暂停次数、呼吸暂停时间。
1.3.2 血压及HR 记录两组患者治疗前后舒张压(SBP)、收缩压(DBP)及HR。
1.3.3 呼气时气道阻力、吸气时气道阻力、肺动态顺应性 两组患者分别于治疗前后采用上海脉永医疗科技有限公司生产的气道阻力及肺顺应性测量系统(生产批号20160727)检测呼气时气道阻力、吸气时气道阻力、肺动态顺应性。
1.3.4 不良反应/并发症 观察两组患者治疗期间不良反应/并发症发生情况。
1.4 统计学方法 采用EpiData 3.1软件校正所有数据,采用SPSS 22.0统计学软件分析数据。计数资料分析采用χ2检验;计量资料以(±s)表示,组间比较采用两独立样本t检验。以P<0.05为差异有统计学意义。
2 结果
2.1 睡眠呼吸情况 治疗前两组患者AHI、最高SpO2、最低SpO2、低通气次数、呼吸暂停次数、呼吸暂停时间比较,差异无统计学意义(P>0.05);治疗后试验组患者AHI、低通气次数、呼吸暂停次数低于对照组,最高SpO2、最低SpO2高于对照组,呼吸暂停时间短于对照组,差异有统计学意义(P<0.05,见表1)。
表1 两组患者治疗前后睡眠呼吸情况比较(±s)Table 1 Comparison of sleep breathing related indicators between the two groups before and after treatment
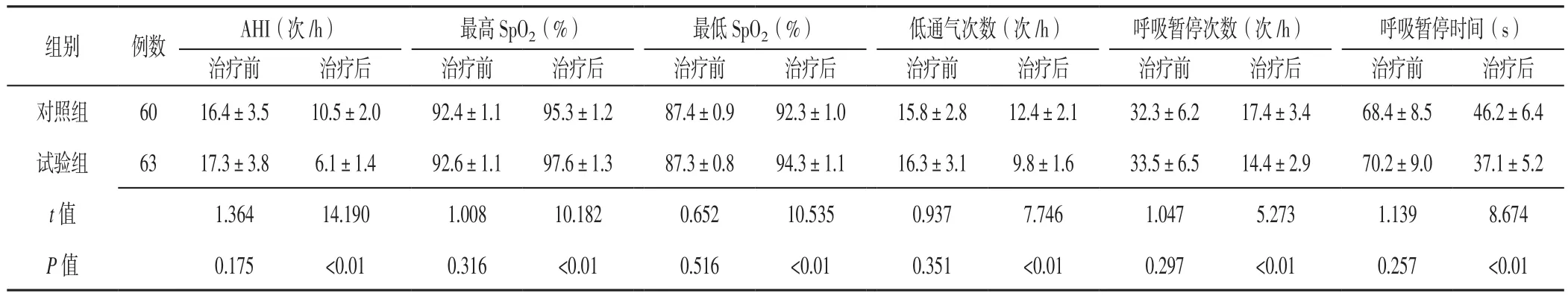
表1 两组患者治疗前后睡眠呼吸情况比较(±s)Table 1 Comparison of sleep breathing related indicators between the two groups before and after treatment
注:AHI=呼吸暂停低通气指数,SpO2=血氧饱和度
组别 例数 AHI(次/h) 最高SpO2(%) 最低SpO2(%) 低通气次数(次/h) 呼吸暂停次数(次/h) 呼吸暂停时间(s)治疗前 治疗后 治疗前 治疗后 治疗前 治疗后 治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 60 16.4±3.5 10.5±2.0 92.4±1.1 95.3±1.2 87.4±0.9 92.3±1.0 15.8±2.8 12.4±2.1 32.3±6.2 17.4±3.4 68.4±8.5 46.2±6.4试验组 63 17.3±3.8 6.1±1.4 92.6±1.1 97.6±1.3 87.3±0.8 94.3±1.1 16.3±3.1 9.8±1.6 33.5±6.5 14.4±2.9 70.2±9.0 37.1±5.2 t值 1.364 14.190 1.008 10.182 0.652 10.535 0.937 7.746 1.047 5.273 1.139 8.674 P 值 0.175 <0.01 0.316 <0.01 0.516 <0.01 0.351 <0.01 0.297 <0.01 0.257 <0.01
2.2 血压及HR 治疗前两组患者SBP、DBP、HR比较,差异无统计学意义(P>0.05);治疗后试验组患者SBP、DBP、HR低于对照组,差异有统计学意义(P<0.05,见表2)。
表2 两组患者治疗前后血压及HR比较(±s)Table 2 Comparison of blood pressure and HR between the two groups before and after treatment
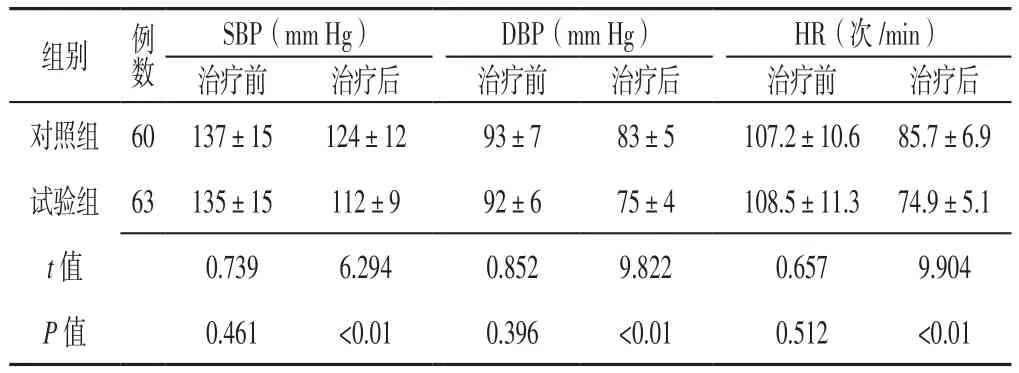
表2 两组患者治疗前后血压及HR比较(±s)Table 2 Comparison of blood pressure and HR between the two groups before and after treatment
注:SBP=收缩压,DBP=舒张压,HR=心率;1 mm Hg=0.133 kPa
组别 例数SBP(mm Hg) DBP(mm Hg) HR(次/min)治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 60 137±15 124±12 93±7 83±5 107.2±10.6 85.7±6.9试验组 63 135±15 112±9 92±6 75±4 108.5±11.3 74.9±5.1 t值 0.739 6.294 0.852 9.822 0.657 9.904 P 值 0.461 <0.01 0.396 <0.01 0.512 <0.01
2.3 呼气时气道阻力、吸气时气道阻力及肺动态顺应性 治疗前两组患者呼气时气道阻力、吸气时气道阻力及肺动态顺应性比较,差异无统计学意义(P>0.05);治疗后试验组患者呼气时气道阻力、吸气时气道阻力低于对照组,肺动态顺应性高于对照组,差异有统计学意义(P<0.05,见表3)。
表3 两组患者治疗前后呼气时气道阻力、吸气时气道阻力及肺动态顺应性比较(±s)Table 3 Comparison of airway resistance during exhalation and inspiration,and pulmonary dynamic compliance between the two groups before and after treatment
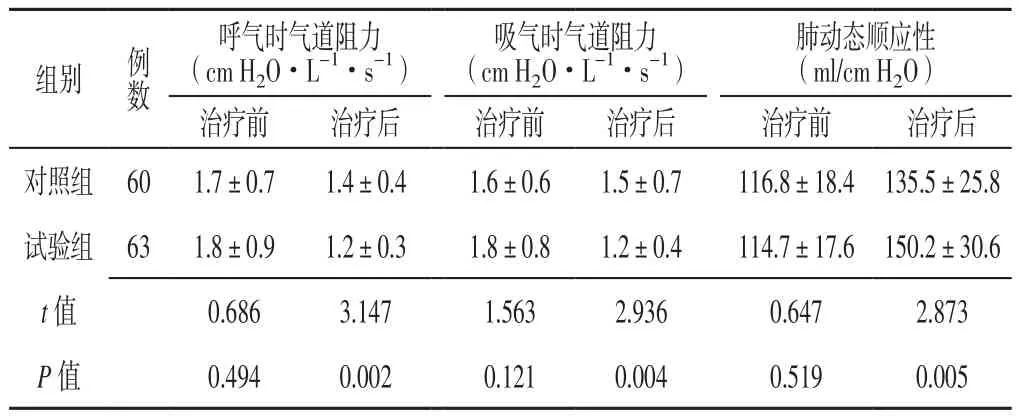
表3 两组患者治疗前后呼气时气道阻力、吸气时气道阻力及肺动态顺应性比较(±s)Table 3 Comparison of airway resistance during exhalation and inspiration,and pulmonary dynamic compliance between the two groups before and after treatment
组别 例数呼气时气道阻力(cm H2O·L-1·s-1)吸气时气道阻力(cm H2O·L-1·s-1)肺动态顺应性(ml/cm H2O)治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 60 1.7±0.7 1.4±0.4 1.6±0.6 1.5±0.7 116.8±18.4 135.5±25.8试验组 63 1.8±0.9 1.2±0.3 1.8±0.8 1.2±0.4 114.7±17.6 150.2±30.6 t值 0.686 3.147 1.563 2.936 0.647 2.873 P值 0.494 0.002 0.121 0.004 0.519 0.005
2.4 不良反应/并发症 治疗期间,对照组发生呼吸道感染1例、恶心呕吐2例、腹痛1例、皮疹1例、死亡1例、脑卒中2例、心力衰竭1例,不良反应/并发症发生率为15.0%;试验组发生呼吸道感染1例、肺部感染2例、低血压1例、冠状动脉血流重建2例,不良反应/并发症发生率为9.5%。两组患者治疗期间不良反应/并发症发生率比较,差异无统计学意义(χ2=0.961,P=0.354)。
3 讨论
OSAS是一组夜间发作症状,常见表现为鼻炎、打鼾、睡时慢性咳嗽等,且随着呼吸暂停时间延长发生频率越高,此外患者还会出现不同程度心脑血管病变,甚至因神经系统受损而出现性格变化及记忆力减退[7];其主要发病原因为呼吸中枢神经调节功能障碍、鼻中隔弯曲、软腭过长、下颌后缩畸形、扁桃体肥大等引起气道狭窄及阻塞有关[8]。本研究结果显示,治疗后试验组患者AHI、低通气次数、呼吸暂停次数低于对照组,呼吸暂停时间短于对照组,最高SpO2、最低SpO2高于对照组,提示持续气道正压通气可有效改善OSAS患者夜间睡眠呼吸情况,分析其原因可能是持续气道正压通气改善了患者夜间呼吸节律,降低神经递质浓度与交感神经张力,从而减轻平滑肌收缩及微反应,扩张狭窄气道[9]。但万宗仁等[10]研究认为,长期持续气道正压通气会引起鼻腔毛细血管破裂,导致鼻腔黏膜损伤。因此,在通气过程中还需注意保持患者呼吸道黏膜湿润,且对已经发生黏膜损伤患者采取经口通气或面罩通气,并加强抗感染治疗。
气道阻塞可致氧合血红蛋白含量下降,血管内皮损伤,引起脂质在血管内膜沉积而诱发冠状动脉粥样硬化及管腔压力升高,最终导致高血压、冠心病的发生[11]。本研究结果显示,治疗后试验组患者SBP、DBP、HR低于对照组,提示持续气道正压通气能有效降低OSAS患者血压及HR,降低心血管事件发生风险,与KANBAY等[11]研究结果相似。但需要注意的是,呼吸机对OSAS患者呼吸功能的改善很大程度上受患者自主呼吸影响,尤其是对于呼吸机治疗有依赖性患者,临床应尽量不使用呼吸抑制药物和呼气末正压,合理应用降压药以免损伤患者心血管功能。
正常情况下气道阻力约为肺通气阻力的1/3,在呼吸过程中气道阻力随着呼吸发生周期性变化,当气道发生慢性炎性反应、气道上皮下基膜增厚及肌层增厚时,气道顺应性随之降低,气道阻力随之增大[12-13]。气道阻力开始于无软骨支撑的细支气管,并与小气道壁周围肺泡组织的弹性纤维损伤相互促进,共同加重肺通气阻力,造成肺容积下降[14-15]。本研究结果显示,治疗后试验组患者呼气时气道阻力、吸气时气道阻力低于对照组,肺动态顺应性高于对照组,提示持续气道正压通气能有效提高OSAS患者肺动态顺应性,增强肺容积。但余嘉欣等[16]研究结果显示,采取长期持续气道正压通气与未采取长期持续气道正压通气患者的气道阻力比较无明显差异,分析其原因可能与患者支气管平滑肌紧张性有关。而支气管平滑肌紧张性取决于呼吸时相,呼吸时紧张性越大气道阻力越大,因支气管平滑肌痉挛而产生的夜间咳嗽、憋醒、胸闷等症状就越严重,甚至会增加呼吸无效腔,造成肺通气障碍的恶性循环或心力衰竭[17-18]。
本研究结果显示,两组患者治疗期间不良反应/并发症发生率比较无统计学差异,但试验组患者发生肺部感染2例、低血压1例,分析原因可能与过度通气、分泌物清除不及时有关。有研究表明,一定的吸气阻力可缓解过大气流对肺组织的冲击,减少进入肺泡的细菌、粉尘数量[19];呼气阻力也能防止呼气流速过快,避免弹性纤维过度收缩,维持通换气的氧碳平衡[20]。故持续气道正压通气过程中应严密监测各项参数变化,将使用时间控制在6 h左右,避免过度通气或通气不足,并注意清理患者呼吸道分泌物,严格对呼吸面罩进行消毒杀菌。
综上所述,持续气道正压通气可有效改善OSAS患者睡眠呼吸情况,降低血压、HR及气道阻力,提高肺动态顺应性,且安全性较高;但本研究未观察研究对象日间情况及远期治疗效果,且呼吸机使用规范性直接影响呼吸机治疗效果,因此后续研究应进一步保证呼吸机使用规范并观察患者日间情况等,以期为持续气道正压通气在OSAS患者中的应用提供更好的参考。
