快速康复外科和营养风险筛查在乳腺癌围手术期的应用*
2019-07-06林小霞夏丽婷韦轲李富曾健
林小霞,夏丽婷,韦轲,李富,曾健
(广西医科大学第一附属医院 胃肠腺体外科,广西 南宁 530021)
近年来,乳腺癌成为危害女性健康的主要恶性肿瘤之一。乳腺癌的治疗模式虽然从单纯手术治疗转变为多学科综合治疗,但是手术始终是乳腺癌治疗的基石[1]。合理的围手术期处理是减少手术应激、降低术后并发症发生率及加快术后康复的前提条件。营养风险是导致患者出现不良临床结局的原因之一,适时的营养支持可显著降低围手术期不良事件的发生率,改善患者营养状况,提高机体免疫力,促进康复[2-3]。
1 资料与方法
1.1 一般资料
选取2017年11月—2018年3月广西医科大学第一附属医院胃肠腺体外科收治的70例患者作为研究组。术前均用营养风险筛查进行评分,并按本科乳腺癌快速康复外科流程进行围手术期处理。选取2015年8月—2015年10月于本科按乳腺癌规范流程进行围手术期处理的75例患者作为对照组。纳入标准:①病理确诊为乳腺癌,无全身转移证据的可手术乳腺癌患者;②接受乳腺癌快速康复外科治疗患者。排除标准:有手术禁忌证或不接受乳腺癌快速康复外科治疗患者。
1.2 方法
研究组按乳腺癌快速康复外科流程进行围手术期处理,对照组按乳腺癌规范流程进行围手术期处理。
1.2.1 术前对照组:按传统的围手术期流程进行入院有关注意事项的告知,如一般术前常规宣教,术前禁食、禁水的时间分别为12和6 h。研究组:入院后评估患者一般状况,医患沟通、快速康复路径宣教,进行营养风险筛查(NRS)评分。若NRS<3分为营养正常组,NRS≥3分为营养风险组,分别有59和11例。术前10和2 h分别口服术能营养液500 ml。
1.2.2 术中对照组:术中情况按传统处理,不控制液体输入量、不常规保持患者体温,手术结束前未推注止吐药,手术结束常规放置引流管。研究组:限制液体输入量,若无明显出血,补液量控制在1 500 ml内,必要时应用升压药[4];为保证患者的体温不受补液的影响,常规将液体放置恒温箱中,术中通过各种措施保持患者体温在36~37℃,手术结束前予托烷司琼4 mg静脉推注;手术结束常规放置引流管,必要时可放置2根。
1.2.3 术后对照组:术后6 h半流饮食,术后第1天下午停心电监护,拔除尿管,记录术后6、24 h疼痛评分,视患者意愿给予口服或静脉注射止痛药;引流量连续2 d<20 ml时可拔除引流管出院。研究组:麻醉清醒后3 h依患者意愿口服少量清流饮食,6 h可半流饮食,1或2次半流饮食后可进普食;术后第1天早上停止心电监护及拔除尿管;鼓励患者下床活动并进行腕部及手指的恢复性功能锻炼;记录术后6或24 h疼痛评分,疼痛评分≥3分时给予患者口服或静脉注射止痛药;引流量连续2 d<20 ml时可拔除引流管出院。
1.3 观察指标
记录患者术后6和24 h疼痛评分、恶心呕吐发生率、住院时间及术后引流量。
1.4 统计学方法
数据分析采用SPSS 22.0统计软件,计量资料以均数±标准差(±s)表示,比较用t检验或重复测量设计的方差分析;计数资料以率(%)或构成比表示,比较用χ2检验;等级资料以频数表示,比较用秩和检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般资料比较
两组患者年龄、身高、体重、手术时间、麻醉时间及肿瘤大小比较,差异无统计学意义(P>0.05)。见表1。
2.2 两组患者术后6和24 h疼痛评分比较
研究组患者术后6 h疼痛评分:0分23例,1分22例,2分22例,≥3分3例;对照组患者术后6 h疼痛评分:0分6例,1分18例,2分45例,≥3分6例,经秩和检验,差异有统计学意义(Z=-4.182,P=0.000)。
研究组患者术后24 h疼痛评分:0分14例,1分31例,2分17例,≥3分8例;对照组患者术后24 h疼痛评分:0分3例,1分28例,2分40例,≥3分4例,经秩和检验,差异有统计学意义(Z=-2.656,P=0.008)。
2.3 两组患者术后不良反应比较
研究组患者发生恶心呕吐1例(1.43%);对照组患者发生恶心呕吐8例(10.67%),经χ2检验,差异有统计学意义(χ2=5.308,P=0.034)。
2.4 两组患者不同手术方式的术后住院时间比较
两组患者不同手术方式的术后住院时间比较,差异有统计学意义(P<0.05),研究组术后住院时间缩短。见表2。

表1 两组患者一般资料比较
表2 两组患者不同手术方式的术后住院时间比较 (d,±s)
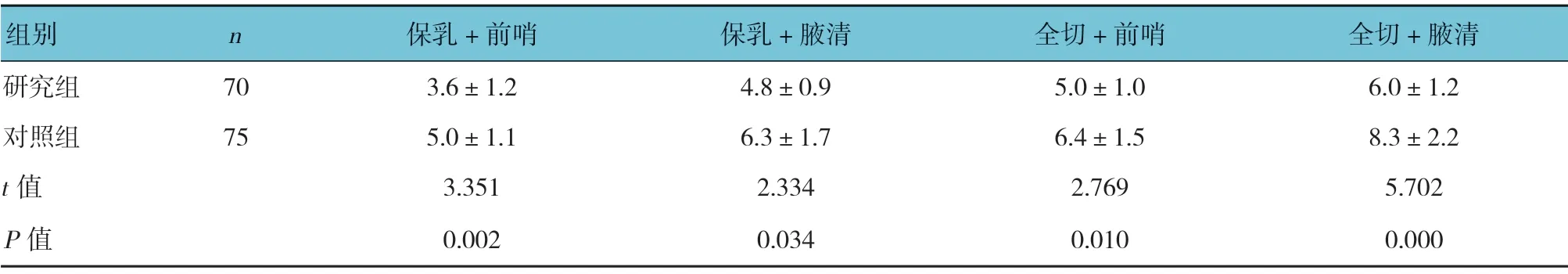
表2 两组患者不同手术方式的术后住院时间比较 (d,±s)
组别n保乳+前哨保乳+腋清全切+前哨全切+腋清研究组703.6±1.24.8±0.95.0±1.06.0±1.2对照组755.0±1.16.3±1.76.4±1.58.3±2.2 t值3.3512.3342.7695.702 P值0.0020.0340.0100.000
2.5 营养风险组与营养正常组患者术后住院时间、引流量比较
营养风险组和营养正常组患者术后住院时间分别为(5.6±1.3)和(5.0±1.3)d,经t检验,差异有统计学意义(t=3.222,P=0.002),营养正常组短于营养风险组。营养正常组与营养风险组患者术后第1、2及3天的引流量比较,采用重复测量设计的方差分析,结果:①两组患者术后不同时间的引流量比较,差异有统计学意义(F=10.006,P=0.000);②两组患者引流量比较,差异有统计学意义(F=4.698,P=0.034),营养正常组引流量较少;③两组患者引流量的变化趋势比较,差异无统计学意义(F=0.514,P=0.476)。见表3和图1。
表3 营养正常组与营养风险组患者术后第1、2及3天引流量比较 (ml,±s)

表3 营养正常组与营养风险组患者术后第1、2及3天引流量比较 (ml,±s)
组别n术后第1天术后第2天术后第3天营养正常组59102.45±46.073.8±53.360.2±37.6营养风险组11118.64±60.3118.2±89.987.3±54.8
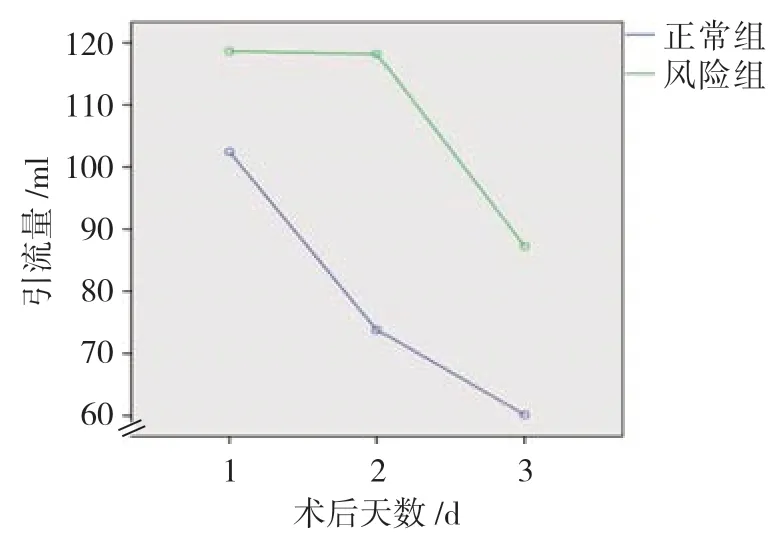
图1 营养正常组与营养风险组患者引流量的变化趋势
3 讨论
快速康复外科最早由丹麦学者KEHLET[5]提出,其核心理念是在围手术期采取多种合理有效措施,包括营养支持、缩短禁食时间、术中液体管理、术后积极镇痛及早期进食等方法,减少手术应激反应,降低术后并发症发生率,促使患者早日康复[6]。
传统乳腺癌患者术前12 h禁食、6 h禁饮,在预防麻醉期间返流和误吸的同时导致患者有口干、饥饿等不适,影响患者睡眠,加重术后应激反应,不利于患者康复[7]。另有研究指出,术前长时间禁食水会引起低血糖反应及术后胰岛素抵抗,增加患者围手术期应激反应[8]。目前,国内外均有文献及指南总结术前口服碳水化合物能改善患者饥饿、口渴及降低术后胰岛素抵抗等[9-10]。本研究术前10和2 h分别给予患者口服500 ml术能,减轻患者饥饿、口干等不适,减少术后胰岛素抵抗,增加患者对手术的耐受。传统手术为维持患者足够的循环容量,术中液体入量常在2 500~3 000 ml,如此大量输液易加重患者心肺功能负担及低体温,进而使手术切口局部血管收缩,组织发生缺血缺氧,导致其氧化杀伤能力减弱,增加感染率,不利于患者康复[11]。本研究术中输入恒温液体控制在1 500 ml内,使用各种保暖措施使患者体温保持在36~37℃,在不影响循环容量的同时减少低温和复温过程中诱发的各种应激反应,减轻患者术后应激[12]。
术后恶心呕吐影响患者食欲,导致其不能及早进食而出现低蛋白血症,影响伤口愈合,造成患者住院时间延长。本研究中研究组手术结束前给予4 mg托烷司琼静脉推注,术后恶心呕吐发生率较对照组减少。疼痛是患者延迟出院的另一重要原因,术后疼痛给患者带来很大痛苦,处理不及时会给机体造成一系列不良影响[13]。同时疼痛引起的不适使患者不愿意及早下床活动,增加了卧床带来的血栓形成等风险。积极良好的术后镇痛不但可以解除患者精神和肉体的痛苦,还对患者的加速康复、缩短住院时间及降低医疗成本等有重要作用[14]。本研究中研究组疼痛评分≥3分时给予患者口服或静脉注射止痛药,术后6、24 h疼痛评分高于对照组,术后住院时间长于对照组。
围手术期营养评估在恶性肿瘤中的应用越来越受到广大医师的重视[15]。有学者指出,营养不良及营养风险为影响手术预后的危险因素,可导致术后并发症发生率提高及住院时间延长、恢复减慢、生活质量降低等[16-18]。NRS对在术后并发症及营养支持治疗的预测有重要作用,对发现营养风险患者有极大的意义[19]。研究组患者术前行NRS,发现营养正常患者术后住院时间短于营养风险患者术后第1、2及3天引流量少于营养风险患者,对乳腺癌快速康复外科实施对象的选择有重要意义。
综上所述,乳腺癌快速康复外科流程在乳腺癌围手术期处理中能减少患者术后疼痛和恶心呕吐发生率,并缩短住院时间;术前必要的风险筛查有助于乳腺癌快速康复理外科实施对象的合理选择,更好地保障乳腺癌快速康复外科的效果。
