县级综合卒中中心应用Solitaire支架机械取栓联合Navien导管抽吸技术治疗急性前循环大血管闭塞的效果分析
2019-07-02邱玉发王驰舒张吕楠于瀛杨鹏飞翟万庆王伟
邱玉发 王驰 舒张 吕楠 于瀛 杨鹏飞 翟万庆 王伟
自2015年,多中心前瞻性随机对照研究结果显示,对大血管闭塞的急性缺血性卒中患者采用血管内取栓治疗能显著改善患者90 d的良好预后,血管内取栓已成为治疗急性前循环大血管闭塞性缺血性卒中的一线治疗[1-5]。然而,急性大血管闭塞缺血性卒中具有明显的时间敏感性,我国对其救治效率并不理想[6]。随着抽吸导管的发展,支架联合抽吸技术具有更高的开通效率,适用于更复杂的病变。由于我国各地区医疗条件和水平存在较大差异,机械取栓设备和技术在县级综合卒中中心推广速度较慢。Navien中间导管应用于急性缺血性卒中,可缩短治疗时间,提高治疗效果,但其在县级综合卒中中心应用的安全性及有效性的研究报道尚少。因此,本研究拟初步探讨县级综合卒中中心使用Solitaire支架机械取栓联合Navien导管抽吸技术治疗前循环大血管闭塞的安全性和有效性。
1 对象与方法
1.1 对象
回顾性连续纳入2018年3—12月太仓市第一人民医院卒中中心收治的前循环大血管闭塞患者17例,均接受了Solitaire支架机械取栓联合Navien导管抽吸技术治疗,其中男10例,女7例;年龄36~75岁,平均(61±11)岁;美国国立卫生研究院卒中量表(NIHSS)评分8~22分,平均(14±4)分;大脑中动脉M1段闭塞12例,大脑中动脉分叉部闭塞1例,颈内动脉起始段闭塞4例;醒后卒中4例,院内卒中1例。本研究方案经太仓市第一人民医院伦理委员会审核批准,患者或其家属签署了诊疗知情同意书。
1.2 纳入及排除标准
纳入标准:(1)年龄<80岁;(2)急性前循环缺血性卒中的诊断符合文献[7]标准;(3)发病至股动脉穿刺时间<6 h,或距最后出现症状的时间为6~16 h[8];(4)经头部CT血管成像(CTA)证实为前循环大动脉闭塞,并采用Solitaire AB支架机械取栓联合Navien导管抽吸技术治疗;(5)NIHSS评分≥6分。排除标准:(1)头部CT提示颅内出血;(2)经静脉溶栓后症状明显缓解,NIHSS评分<6分;(3)存在手术禁忌证,或无法耐受手术;(4)大脑中动脉闭塞合并颈内动脉狭窄需同时治疗;(5)家属拒绝治疗;(6)术后失访。
1.3 研究方法及评价标准
记录患者年龄、性别、发病至入院时间(onset-to-door time,ODT)、入院至溶栓时间(door-to-needle time,DNT)、入院至穿刺时间(door-to-puncture time,DPT)、穿刺至再通时间(puncture-to-reperfusion time,PRT),对比术前及术后24 h NIHSS评分的改变,评价并发症比例和预后良好比例。醒后卒中定义为患者入睡前无症状,醒后即发现有神经功能缺损症状,如偏瘫、失语等。院内卒中定义为发生在住院期间的卒中。取栓后即刻行DSA检查,根据脑梗死溶栓(thrombolysis in cerebral infarction,TICI)分级评估血管再通情况,其中TICI 0~2a级为未通,2b~3级为血管成功再通[9]。术后90 d采用改良Rankin量表(mRS)评分评估患者预后情况,以mRS评分≤2分为预后良好,预后不良定义为mRS评分3~6分,其中6分为死亡[10]。颅内出血定义为术后头部CT提示颅内出血,且NIHSS评分突然增加≥4分[11];术中操作相关并发症指血栓脱落致远端栓塞或新发梗死,血管痉挛或损伤等[7,12]。
1.4 治疗方案
急性缺血性卒中患者急诊入院后,首先启动绿色通道开放静脉通路,并完善血常规、凝血、生化等相关检查,将患者转运至影像中心进行头部CT平扫。卒中中心值班医师在CT室对患者进行NIHSS评分,对NIHSS评分≥6分者进一步完善头部多模CT;呼叫卒中中心血管组对颅内血管进行评估。按照《中国急性缺血性卒中诊治指南2014》,对符合静脉溶栓标准且无溶栓禁忌证者先行标准剂量(0.9 mg/kg)阿替普酶静脉溶栓,最大剂量不超过90 mg,1 min内静脉推注10%,剩余90%维持静脉滴注>60 min[13]。同时行CTA检查,对明确大血管闭塞者,转运至导管室,进一步行血管内介入治疗。
患者均采用全身麻醉,以Seldinger技术经股动脉穿刺置入8 F动脉鞘,选用0.889 mm(0.035英寸)导丝将8 F导引导管置于颈内动脉起始段,5 F Navien导管(美敦力公司,美国)至颈内动脉岩骨段。在0.356 mm(0.014英寸)Transend微导丝(Stryker,美国)导引下,将Rebar 18微导管(EV3,美国)穿过血栓,经DSA明确血栓远近端。将Solitaire AB支架(EV3,美国)经微导管输送至血栓处后释放,利用支架锚定作用将5 F Navien导管(EV3,美国)输送至血栓近端。Solitaire AB支架释放5 min后,以50 ml注射器连接5 F Navien导管持续抽吸,并将支架、微导管、Navien导管一并轻轻拉出体外。根据DSA结果,评估血流情况后决定是否再次取栓。上述步骤可重复操作。
1.5 统计学分析
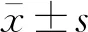
2 结果
17例患者中,静脉溶栓后桥接动脉取栓治疗5 例,单纯动脉取栓12例;ODT为 1.0~5.5 h,中位时间为3.0(2.0,4.7) h;DNT为 26~35 min,平均(30±4) min;DPT为79~276 min,平均(152±53) min;PRT为27~134 min,平均(57±33) min;支架取栓次数为1~3次,中位次数1(1,2)次。
取栓后即刻行DSA检查,17例患者中,TICI 2a级2例,TICI 2b级5例,TICI 3级10例,血管再通占比为15/17,一次取栓成功占比为11/17。
17例患者中,1例患者出现远端栓塞,经再次取栓后血管再通;未发生颅内出血。患者取栓后NIHSS评分2~20 分,平均(9±5)分;与术前比较,差异有统计学意义(t=5.759,P<0.05)。术后90 d mRS评分≤2分者12例,预后良好占比为12/17。
典型病例女,71岁,因“左侧肢体乏力4 h”于2018年9月15日入住苏州大学附属太仓市第一人民医院。入院时体格检查:嗜睡,双侧瞳孔正大等圆,直径2.5 mm,对光反射灵敏,双眼向右侧凝视,伸舌左偏,言语模糊,左侧鼻唇沟变浅,右侧肢体肌力Ⅴ级,左侧肢体肌力0级,肌张力下降,左侧巴宾斯基征阳性。NIHSS评分16分。头部CTA及CT灌注成像,示右侧大脑中动脉远端未见显影,右侧大脑中动脉供血区低灌注(图1a);头部DSA,示右侧大脑中动脉闭塞(图1b)。8 F导引导管超选至右侧颈内动脉岩骨段,中间导管超选至大脑中动脉近端。微导管超选到位后Solitaire AB支架于血栓处释放,后Navien导管超选至血栓近端(图1c),中间导管抽吸下将支架、中间导管一起回收至体外。术后即刻DSA,可见右侧大脑中动脉血流恢复(图1d),10 min后再次DSA示血流仍通畅。患者出院时左上肢肌力Ⅱ级、左下肢肌力Ⅲ级。术后90 d随访,左侧肢体肌力Ⅴ级,遗留感觉减退,mRS 1分。

3 讨论
缩短发病至治疗的时间常被作为急性缺血性卒中的首要目标。县级综合卒中中心常为1 h车程内的卒中救治场所,随着Solitaire支架和Navien中间导管在县级综合卒中中心的普及,已逐渐将中间导管的“抽拉结合”技术应用于急性缺血性卒中的治疗中。
本研究结果显示,血管再通占比为15/17,术后NIHSS评分较术前下降(P<0.05),90 d mRS评分≤2分者12例,预后良好占比为12/17,与大中心研究结果相近[14-15],提示该项技术在县级医院开展的有效性。本组患者有1例出现远端栓塞,再次取栓后再通,Navien中间导管推进至大脑中动脉M1段有利于迅速处理可能发生的远端栓塞并发症。本组患者术后未发生颅内出血,Navien中间导管高到位的技术未增加血管损伤的风险,提示该技术在县级医院开展的安全性。邢鹏飞等[16]的研究结果显示,21例急性大脑中动脉闭塞患者采用了中间导管的Solumbra取栓技术,其中19例达TICI 2b~3级,其再通率为90.5%(19/21),一次取栓成功率为57.1%(12/21)。Janssen等[9]研究表明,TICI 2b~3级的再通成功率为83.0%。本研究取栓后即刻行DSA检查,TICI 2a级2例,TICI 2b级5例,TICI 3级10例,血管再通占比为15/17,一次取栓成功占比为11/17,与文献报道相似。
急性缺血性卒中救治有赖于高效的绿色通道及合理的管理体系,文婉玲等[17]研究表明,通过院内急救流程的优化及CT室溶栓可缩短DNT。本研究结果显示,平均DNT为(30±4) min。沈红健等[18]研究显示,DNT中位时间为27 min,认为进一步的信息化流程管理将有助于进一步缩短DNT,但其进一步缩短DNT有限。本研究平均DPT为(152±53) min,可能与全身麻醉使绿色通道流程手术准备时间较长有关,但局部麻醉与全身麻醉的选择策略尚无定论[19]。县级卒中中心介入室缺乏专职麻醉师,由局部麻醉改为全身麻醉的速度慢、风险高,是本中心倾向全身麻醉手术的原因之一。
研究证实,ODT每减少15 min能额外增加健康生命1个月[20-21]。本研究中ODT为1.0~5.5 h,中位ODT 3.0(2.0,4.7) h,提示县级综合卒中中心虽然覆盖范围更小,但ODT较既往研究报道时间长[22-23],卒中网络建设不完善及缺乏卒中知识的普及可能是重要原因[24]。有研究显示,由于卒中知晓率低、对急救交通系统不了解,大多患者在急性缺血性卒中发病后6 h内无法到达医院[25]。因此,院前建设仍是县级综合卒中中心需进一步发展的方向。赫尔辛基卒中急救模式在院内基础上优化院外流程,在急救车中即可将患者信息通知接诊医院,预先启动救治方案,也是一种可行的模式[26]。
本研究为描述性分析,存在一定的局限性,样本量较小可能对研究结果产生一定的影响。在县级综合卒中中心,该项技术应用的初期,处于对手术安全性的考虑,患者适应证选择会更严格,超时间窗但存在临床症状与影像不匹配患者比例较低。同时,本研究中超时间窗患者为醒后卒中,可能存在实际发病时间短于预计发病时间。未来可继续积累样本,对县级综合卒中中心数据行进一步分析。
