完全腹腔镜切除术治疗复发性肝癌的可行性及对免疫功能影响的临床研究
2019-06-19尹井贺申建中尚宝剑
尹井贺,申建中,尚宝剑
驻马店市第四人民医院外科,河南驻马店463000
原发性肝癌根治术后复发较为常见,是导致患者术后死亡的主要原因之一,严重影响患者的无瘤生存期[1]。基于复发性肝癌的解剖学特点,对于经评估具有手术治疗指征的肝癌患者,临床多主张采取再切除术治疗。再次开腹切除术治疗复发性肝癌的创伤性明显,不可避免地存在手术切口长、操作复杂、术中出血量多、术后恢复缓慢等缺点,而且还会引起强烈的应激反应,抑制机体的免疫功能[2]。完全腹腔镜切除术因创伤性明显小于开腹切除术而得到临床学者的广泛关注。循证医学证实,手术创伤可以抑制机体的免疫功能,而完全腹腔镜切除术较开腹切除术可以明显减轻对免疫功能的影响,最大限度地保留肝功能,增强抗肿瘤效应[3]。由于复发性肝癌的术前评估、手术适应证及手术方式的选择仍不十分明确,完全腹腔镜切除术治疗复发性肝癌的可行性有待进一步评价,完全腹腔镜切除术能否替代开腹切除术用于治疗复发性肝癌仍存在争议。因此,本研究对完全腹腔镜切除术治疗复发性肝癌的可行性及对免疫功能的影响进行探讨,现报道如下。
1 对象与方法
1.1 研究对象
选取2015年1月至2017年1月驻马店市第四人民医院收治的拟行复发性肝癌再切除的患者108例。纳入标准:①原发性肝癌根治术后复发者;②肿瘤位于肝左外叶或肝右叶;③无明显手术禁忌证;④肝功能Child-Turcotte分级为A级或B级[4]。排除标准:①肿瘤被血管、胆管侵犯;②肿瘤位于肝脏右叶实质内,靠近血管及胆管;③肝功能Child-Turcotte分级为C级。采用随机数字表法将患者随机分为观察组和对照组,每组54例。观察组患者中,男48例,女6例;年龄25~71岁,平均(51.4±4.83)岁;肿瘤同侧复发16例,肿瘤对侧复发38例;肿瘤直径≤3 cm 20例,肿瘤直径>3 cm 34例;肝功能Child-Turcotte分级:A级43例,B级11例。对照组患者中,男47例,女7例;年龄24~70岁,平均(52.3±4.79)岁;肿瘤同侧复发15例,肿瘤对侧复发39例;肿瘤直径≤3 cm 18例,肿瘤直径>3 cm 36例;肝功能Child-Turcotte分级:A级40例,B级14例。两组患者的性别、年龄、肿瘤复发情况、肿瘤直径、肝功能Child-Turcotte分级比较,差异均无统计学意义(P>0.05),具有可比性。本研究经医院医学伦理委员会审核批准,所有患者及其家属均对本研究知情同意并签署知情同意书。
1.2 治疗方法
观察组患者行完全腹腔镜切除术治疗,具体方法:患者行全身麻醉,根据肿瘤位置,取仰卧位或平卧位,对于肿瘤位于肝右叶或肝段的患者,通过5孔法操作,于脐上缘做置入气腹针的切口,长度约1.5 cm,建立气腹后,维持腹压8~12 mm Hg(1 mm Hg=0.133 kPa),置入10 mm的Trocar和腹腔镜,探查肿瘤大小、腹腔粘连情况、所处解剖位置及与大血管的距离等;分别于左、右肋缘作辅助操作孔,长度约0.5 cm,置入5 mm的Trocar;于外下方作主操作孔,长度约1.0 cm,置入10 mm的Trocar;使用超声刀分离腹腔粘连,确定肿瘤位置和切缘,离断肝实质,电凝止血;必要时,使用连发钛夹钳止血,切除病灶。对于肿瘤位于S2、3段的患者,通过4孔法操作,术者站立于患者右侧,助手站立于患者左侧,于左肋缘作辅助操作孔,在腹腔镜下切除肝左外叶,分离粘连,切断肝左侧的冠状、左三角韧带,将肝左叶牵拉移位,分离肝胃韧带,确定肿瘤位置和切缘,使用超声刀在距离游离肝脏病灶的2 cm处离断肝实质,在离断至S2、3段肝血管蒂时,使用切割吻合器切断残余肝脏组织及血管,切除肝左叶,使用明胶海绵处理术区的少量渗血;确定术区无活动性出血后,扩大脐侧的表皮切口,使用腹腔镜标本袋取出标本,放置腹腔引流管。
对照组患者行开腹切除术治疗,具体方法:根据肿瘤所处的部位,确定相应的手术切口,待开腹分离腹腔粘连后,结合术中超声检查,确定肿瘤位置和切缘,若肿瘤位于肝右叶或肝段时,局部切除肝癌肿瘤或离断肝叶;若肿瘤位于S2、3段时,切除肝左外叶,放置腹腔引流管。
1.3 观察指标
观察并比较两组患者的手术治疗情况和并发症发生情况;比较两组患者的围手术期指标,包括手术时间、术中出血量、切口长度、术后下床活动时间、术后肛门排气时间、住院时间、术后疼痛情况;于术前、术后3天、术后7天,分别采集患者的外周空腹静脉血2 ml,置于抗凝管中,4000 r/min离心10 min,分离血清,采用美国贝克曼Quanta SC流式细胞仪检测并比较两组患者的全血淋巴细胞计数、CD4+T细胞、CD8+T细胞及自然杀伤(natural killer,NK)细胞水平。以门诊复诊的方式对患者进行随访,随访日期截至2017年12月,观察患者的术后复发情况。采用视觉模拟评分法(visual analogue scale,VAS)[5]对患者术后疼痛情况进行评分,总分为0~10分,评分越高表示疼痛程度越严重。
1.4 统计学分析
采用SPSS 18.0统计软件对数据进行分析。符合正态分布且方差齐性的计量资料以均数±标准差(±s)表示,组间比较采用t检验;计数资料以例数和率(%)表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 治疗及随访情况的比较
两组患者均顺利完成手术,术中及术后未见严重并发症发生,观察组无中转开腹手术患者;随访结果显示,两组患者的1年生存率均为100%,各有2例患者出现同侧复发。
2.2 围手术期相关指标的比较
观察组患者的手术时间、切口长度、术后下床活动时间、术后肛门排气时间、住院时间均明显短于对照组,术中出血量明显少于对照组,术后VAS评分明显低于对照组,差异均有统计学意义(P<0.01)。(表 1)

表1 两组患者围手术期相关指标的比较
2.3 手术前后免疫功能指标的比较
两组患者术后免疫功能均得到不同程度抑制,其中对照组患者术后3天和术后7天的全血淋巴细胞计数、CD8+T细胞、NK细胞水平均较本组术前降低,差异均有统计学意义(P<0.05),对照组术后3天的CD4+T细胞水平较本组术前降低,差异有统计学意义(P<0.05);观察组患者术后3天和术后7天的全血淋巴细胞计数、NK细胞水平均较本组术前降低,差异均有统计学意义(P<0.05),观察组术后3天的CD4+T细胞水平较本组术前降低,差异有统计学意义(P<0.05);对照组患者术后3天的全血淋巴细胞计数、CD4+T细胞、CD8+T细胞水平均低于观察组,差异均有统计学意义(P<0.05);对照组患者术后7天的CD8+T细胞、NK细胞水平均低于观察组,差异均有统计学意义(P<0.05)。(表2)
表2 两组患者手术前后免疫功能指标的比较(± s)
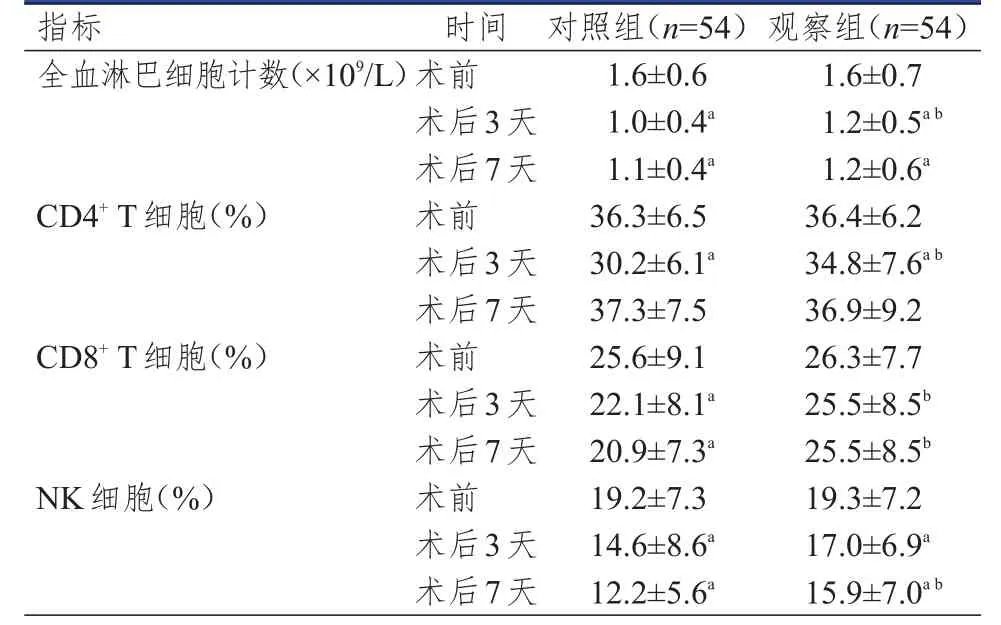
表2 两组患者手术前后免疫功能指标的比较(± s)
注:a与本组术前比较,P<0.05;b与同时间点对照组比较,P<0.05
指标全血淋巴细胞计数(×1 0 9/L)C D 4+T细胞(%)C D 8+T细胞(%)N K细胞(%)术前术后3天术后7天术前术后3天术后7天术前术后3天术后7天术前术后3天术后7天1.6±0.6 1.0±0.4 a 1.1±0.4 a 3 6.3±6.5 3 0.2±6.1 a 3 7.3±7.5 2 5.6±9.1 2 2.1±8.1 a 2 0.9±7.3 a 1 9.2±7.3 1 4.6±8.6 a 1 2.2±5.6 a 1.6±0.7 1.2±0.5 a b 1.2±0.6 a 3 6.4±6.2 3 4.8±7.6 a b 3 6.9±9.2 2 6.3±7.7 2 5.5±8.5 b 2 5.5±8.5 b 1 9.3±7.2 1 7.0±6.9 a 1 5.9±7.0 a b时间对照组(n=5 4)观察组(n=5 4)
3 讨论
针对复发性肝癌患者,如何选择合理的再切除治疗术式,一直为临床研究的热点和难点。随着肝脏外科腹腔镜操作技术的发展及相关器械的改进,对复发性肝癌患者采取完全腹腔镜切除术治疗符合现代外科手术微创化的主要目标。徐治军等[6]和欧阳正晟等[7]研究表明,完全腹腔镜切除术治疗复发性肝癌的术中出血量明显少于传统的开腹切除术(P<0.01)。本研究结果显示,观察组患者的手术时间明显短于对照组,术中出血量明显少于对照组,差异均有统计学意义(P<0.01),与相关研究结果一致[8]。究其原因可能为以下几点:①完全腹腔镜切除术需要建立气腹,增大了腹腔粘连张力,术野广阔,便于分离腹腔粘连;②通过改变腹腔镜及相关器械的方向,避免了无需分离的非术区粘连,不影响暴露术野和操作;③在完全腹腔镜下切除肝左外叶时,使用切割吻合器切断残余肝脏组织及血管,无需分离肝段血管,明显缩短了手术时间,减少了术中出血量。值得注重的是,气腹不仅有利于分离腹腔粘连,而且还具有一定程度的止血功能[9]。此外,本研究结果发现,观察组患者的术后VAS评分明显低于对照组(P<0.01),其主要原因为完全腹腔镜切除术通过4孔或5孔法操作,对腹壁神经的损伤程度明显小于传统开腹切除术的大切口。
既往复发性肝癌再切除的难度较大,腹腔粘连作为困扰完全腹腔镜切除术的主要原因之一,增大了气腹建立及维持气腹压的难度,缩小了操作空间。随着防粘连药物的应用,有效地降低了复发性肝癌患者初次手术后发生腹腔粘连的概率,即使在完全腹腔镜切除术中发现存在腹腔粘连,也可以借助超声刀有效分离。本研究纳入的两组患者均存在腹腔粘连,但均未见极重度的腹腔粘连,而借助腹腔镜视野放大效应和气腹压均有利于腹腔粘连的分离,进而解释完全腹腔镜切除术分离轻、中度腹腔粘连的优势明显大于传统开腹切除术。本研究结果显示,观察组患者的手术切口长度、术后下床活动时间、术后肛门排气时间、住院时间均明显短于对照组(P<0.01),其原因为完全腹腔镜切除术的创伤明显小于开腹切除术,有利于患者术后康复。由于完全腹腔镜切除术与开腹切除术的创伤具有很大差异,且手术创伤对机体免疫功能的影响较大,因此在复发性肝癌患者手术方式的选择上,应考虑不同手术方式对免疫功能的影响[10-11]。周兵等[12]研究表明,开放性肝切除术因手术创伤大而触发强烈的应激反应,对机体免疫功能的影响大于完全腹腔镜切除术。全血淋巴细胞计数、CD4+T细胞、CD8+T细胞及NK细胞可以协同产生抗肿瘤免疫效应,参与肿瘤免疫监视的调控作用。本研究比较了两组患者围手术期免疫功能指标水平,结果发现两组患者术后免疫功能均得到了不同程度的抑制,其中对照组患者术后3天和术后7天的全血淋巴细胞计数、CD8+T细胞、NK细胞水平均较本组术前降低(P<0.05),术后3天的CD4+T细胞水平较本组术前降低(P<0.05);观察组患者术后3天和术后7天的全血淋巴细胞计数、NK细胞水平均较本组术前降低(P<0.05),术后3天的CD4+T细胞水平较本组术前降低(P<0.05);与此同时,对照组患者术后3天的全血淋巴细胞计数、CD4+T细胞、CD8+T细胞水平均低于观察组,术后7天的CD8+T细胞、NK细胞水平均低于观察组,差异均有统计学意义(P<0.05);表明不同程度的手术创伤对机体免疫功能的影响存在差异,而完全腹腔镜切除术对患者免疫功能的影响小于开腹切除术。但在完全腹腔镜切除术中,应避免片面地追求微创而过度延长操作时间,防止因中转开腹不及时而导致严重并发症发生。
张杰等[13]对12例行完全腹腔镜切除术的复发性肝癌患者的疗效进行分析,结果显示所有患者均顺利完成手术,预后良好,1年无瘤生存率高达100%。王文斌等[14]对24例复发性肝癌患者采取完全腹腔镜切除术治疗,研究认为只要严格评估肝储备功能、手术风险、适应证和禁忌证,完全腹腔镜切除术治疗复发性肝癌是可靠的。本研究54例行完全腹腔镜切除术的复发性肝癌患者均顺利完成手术,无中转开腹手术患者,术中及术后未见严重并发症发生;患者的1年生存率为100%,仅有2例患者出现同侧复发,经射频消融治疗后获得满意的效果,整体疗效与开腹切除术相当;表明完全腹腔镜切除术治疗复发性肝癌的可行性应值得肯定。但本研究结果显示,两组患者中各有2例患者出现同侧复发,可能是因为原病灶侧的复发性肝癌术区易存在中、重度腹腔粘连影响疗效。对于原病灶对侧的复发性肝癌患者而言,术区的腹腔粘连以轻度为主,对完全腹腔镜切除术的干扰程度低,因而可以明显减少因分离腹腔粘连引起的出血,缩短手术时间[15]。因而可以推测,完全腹腔镜切除术尤其适用于治疗对侧或位于肝左叶、肝右叶边缘等浅表部分的复发性肝癌。但本研究的样本量较少,且缺乏长期随访数据,仅初步分析完全腹腔镜切除术治疗复发性肝癌的可行性,未明确复发性肝癌患者术后免疫功能与治疗效果及预后的关系,因而在以后的研究中仍需要严格按照循证医学要求,扩大研究规模,增加样本量,延长随访时间,分析免疫功能与手术创伤、肿瘤复发的关系,验证完全腹腔镜切除术对复发性肝癌的长期疗效,为合理选择术式提供准确的依据。
综上所述,完全腹腔镜切除术治疗复发性肝癌具有创伤性小、术后恢复快、免疫功能抑制程度低等优点,其可行性应值得肯定,值得临床进一步研究应用。
