重症糖尿病酮症酸中毒患者的临床急诊急救
2019-05-21段蓉
段蓉

[摘要] 目的 探讨糖尿病重症酮症酸中毒(DKA)急诊急救措施及临床效果。方法 2016年1月—2017年12月间选取80例糖尿病重症酮症酸中毒患者作为研究对象,随机双盲方法分成两组,每组40例,两组患者均给予基础治疗,对照组在此基础上采取常规处理联合胰岛素静脉滴注抢救治疗,研究组在此基础上采取持续皮下注射胰岛素,对两种疗效进行比较。结果 研究组酸中毒纠正时间、尿酮体转阴时间、平均住院时间优于对照组(P<0.05)。研究组治疗后FPG、2 hPG和HbAlc水平均低于对照组(P<0.05)。研究组治疗有效率95.00%,明显高于对照组的77.50%(P<0.05)。研究组出现低血糖反应发生率7.50%;低于对照组的27.50%(P<0.05)。结论 持续皮下胰岛素泵给药更利于迅速纠正重症糖尿病酮症酸中毒患者代谢紊乱症状,减少低血糖反应,综合优势相比更为明显,建议作为首选抢救治疗方案。
[关键词] 糖尿病酮症酸中毒;胰岛素;皮下注射;胰岛素泵;急诊急救;效果
[中图分类号] R587.1 [文献标识码] A [文章编号] 1672-4062(2019)03(a)-0185-02
酮症酸中毒指糖尿病患者因各种原因出现血糖异常升高直至指标超标,引起患者高血酮症、代谢性酸中毒或电解质紊乱的症状。病情凶险,短时间内如得不到急诊急救,患者会出现昏迷甚至死亡[1]。研究表明,胰岛素强化治疗糖尿病酮症酸中毒疗效确切,能够有效改善患者的代谢紊乱症状,能为进一步的治疗奠定基础,不过胰岛素给药方式对急救效果有着一定的差异性[2]。基于此,该研究2016年1月—2017年12月间选取糖尿病重症酮症酸中毒患者80例作为观察对象,重点探讨急诊急救治疗方式及其对效果的影响,现报道如下。
1 资料与方法
1.1 一般资料
随机选取该院急诊门诊接收的80例糖尿病重症酮症酸中毒患者作为研究对象,均符合《实用内科学》关于DKA的相关诊断标准。随机双盲法分成研究组和对照组各40例,其中研究组男28例,女12例;年龄38~75岁,平均(56.23±3.40)岁;中毒原因:消化道感染18例,呼吸道感染12例,胰岛素突然中断治疗7例,不明原因3例;对照组男23例,女17例;年龄40~75岁,平均(58.29±3.22)岁;中毒原因:消化道感染20例,呼吸道感染11例,胰岛素突然中断治疗6例,不明原因3例。两组年龄、性别、中毒原因等方面比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法
两组患者入院后均给予一系列基础性的急诊处理:①补液、补钾。按照患者体重10%的补液总量实施0.9%氯化钠溶液补液,补液步骤是:补液前2 h给予1 000~2 000 mL量的快速补液,第2~4 h时输液速度调整为500 mL/h,之后降为250 mL/h。但患者尿量>40 mL/h时,给予预防性补钾,补充量控制为4~6 g/24 h,病情转平稳后改为口服钾盐3~5 g/d。期间叮嘱患者多饮水,加速酮物质排出,减轻脱水症状;②纠正酸中毒。当患者ph值<7.1且CO2CP<13 mmol/L,给予5%碳酸氢钠缓慢滴注,总量控制在100 mL。
待患者生命体征平稳后开始进行胰岛素治疗。对照组给予常规的胰岛素静脉滴注,剂量为0.1 U/(kg·h),控制血糖水平在3.9~6.0 mmol/L之间,若血糖下降效果不明显,可适当提高胰岛素滴注速度;研究组采取持续皮下注射胰岛素泵,基础剂量同样为0.1 U/(kg·h),持续给药直至血糖水平下降至13.9 mmol/L时,剂量调整为0.05 U/(kg·h)。
1.3 观察指标
比较两组治疗前后空腹血糖(FG)、餐后2 h血糖(2 hPG)及糖化血红蛋白浓度(HbAlc)水平;比较两组酸中毒纠正时间、尿酮体转阴时及住院时间等;记录两组治疗过程中低血糖发生情况。
1.4 临床疗效评定标准
显效:临床症状、体征消失,或显著改善,空腹血糖水平<7.0 mmol/L,尿酮结果阴性,电解质、血常规结果显示正常;有效:临床症状、体征有所改善,空腹血糖水平降至7.0~10.0 mmol/L,尿酮、血常规、电解质监测结果转好;无效:症状、体征未见改善或恶化,空腹血糖水平高于正常值。
1.5 统计方法
采用SPSS 18.0统计学软件进行数据统计和分析,计量资料采用(x±s)表示,进行t检验;计数资料用百分率(%)描述,进行χ2检验。P<0.05为差异有统计学意义。
2 结果
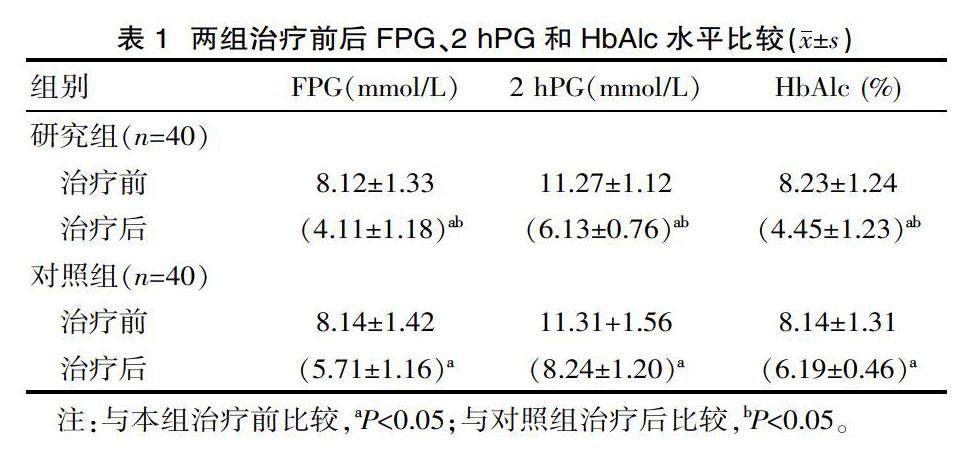
2.1 兩组治疗前后FPG、2 hPG和HbAlc水平比较
两组治疗前后血糖指标比较,两组治疗后的FPG、2 hPG和HbAlc水平均下降,前后比较差异有统计学意义(P<0.05)。研究组治疗后FPG、2 hPG和HbAlc水平均低于对照组(P<0.05)。见表1。
2.2 2组酸中毒纠正时间、尿酮体转阴时间比较
研究组酸中毒纠正时间、尿酮体转阴时间、平均住院时间优于对照组(P<0.05),见表2。
2.3 两组治疗效果比较
研究组显效27例,有效11例,无效2例,治疗有效率95.00%;对照组显效17例,有效14例,无效9例,有效率77.70%,研究组明显高于对照组(P<0.05)。
2.4 两组低血糖反应发生率比较
研究组出现低血糖反应3例,低血糖发生率7.50%;对照组为11例,低血糖发生率27.50%,两组比较差异有统计学意义(P<0.05)。
3 讨论
糖尿病酮症酸中毒的发病机制迄今仍不明确,不过胰岛素减少构成发病基础的观点已得到广泛认可。许多学者[3]认为糖尿病相关的酮症酸中毒与胰高糖素有关,已知糖尿病酮症酸中毒的诱因以感染最常见。由于该病属于急性并发症,起病急,病情凶险,极易造成患者死亡,因此及早诊断和治疗,对抢救患者生命改善预后具有十分关键的意义。
胰岛素强化治疗被认为是针对糖尿病酮症酸中毒最直接有效的方法,以往多采取小劑量胰岛素持续静脉滴注,能有效改善患者的血糖状况,并减少脑水肿、低血钾等并发症。有研究表明[4],小剂量胰岛素治疗糖尿病酮症酸中毒,不仅能合理调节患者的血糖水平,且小剂量[0.05 U/(kg·h]的浓度更利于与其受体充分结合抑制机体肝糖原、脂肪组织分解及酮体合成。不过近年来在给药方式上,越来越倾向于选择胰岛素泵持续皮下注射,特别是针对重症酮症酸中毒患者,胰岛素泵能模拟胰腺分泌功能,在更符合患者真实需求的基础上进行胰岛素注射,且避免反复穿刺,减少对患者的侵扰,使给药相对更稳定,防止血糖大幅波动,明显降低糖尿病患者易发生的低血压反应。需要注意的是,无论是静脉滴注,还是连续皮下注射,面对重症酮症酸中毒患者必须配合进行补液、补钾、纠正电解质紊乱等基础治疗,遵循的原则是“先快后慢,见尿补钾”,同时加强血尿常规的监测。补钾环节不容忽视,由于重症患者普遍钾总量丢失严重,要在胰岛素和补液之间进行,能较好地预防低血钾反应发生[5]。此外,因为感染是诱发酮症酸中毒最主要的原因,如呼吸系统、消化系统感染等,且糖尿病患者本身容易感染,因此在治疗过程中还要合理给予抗生素预防。
该次研究显示,研究组治疗后的血钾、血糖和血钠指标改善效果要好于对照组,在酸中毒纠正时间、尿酮体转阴时间和住院时间方面的表现也优于对照组,证实胰岛素泵皮下注射的给药方式更利于有效、快速改善酮症酸中毒症状。研究组治疗有效率95.00%,明显高于对照组的77.50%,比较差异有统计学意义(P<0.05),低血糖反应上研究组为7.50%;明显低于对照组的27.50%,综上说明,持续皮下胰岛素泵给药更利于迅速纠正重症糖尿病酮症酸中毒患者代谢紊乱症状,减少低血糖反应,具有较好的推广价值。
[参考文献]
[1] 郑丽丽,王建功,陈彩萍.糖尿病酮症酸中毒急诊手术时的处理[J].中国急救医学,2002,22(4):236.
[2] 于宝军,明自强.急诊救治糖尿病酮症酸中毒临床分析[J].中国基层医药,2012,19(10):1550-1551.
[3] 刘光昌,杨远丽.急诊救治糖尿病酮症酸中毒患者66例临床分析[J].糖尿病新世界,2018,21(14):175-176.
[4] 李旭楠,左继连,胡高频.急性心肌梗死合并糖尿病酮症酸中毒急诊介入治疗1例[J].临床军医杂志,2016,44(5):549-550.
[5] 连书现.重症急性胰腺炎并发糖尿病酮症酸中毒20例临床分析[J].中国实用医药,2014(2):52-53.
