未足月胎膜早破的危险因素及妊娠结局分析
2019-03-12孙雅琳
孙雅琳
(西安航天总医院 产科, 陕西 西安, 710100)
胎膜早破(PROM)属于妊娠期常见并发症,发病率为2.7%~7.0%,临床中依据孕妇胎膜早破时间将其分为足月早破(TPROM)和未足月(PPROM)两种,PPROM指孕期未满37周时出现自然破裂者,临床发病率为2.0%~3.5%[1-2]。PPROM是引发早产的重要因素,若处理不当会引发多种并发症,直接威胁孕妇与新生儿的健康及生命安全。据研究[3]报道, PPROM处理不当,会造成早产儿脑室周围及脑室内出血、脑室周围白质软化及后期脑瘫、癫痫等脑损伤。临床实践[4]发现,孕妇子宫病理状态、生殖道感染以及异常的羊水量、腹内压、营养状况均是诱发PPROM的重要因素,但多数患者的具体病因无法查明。本研究回顾性分析146例PPROM孕妇的相关资料,探讨PPROM的危险因素及对新生儿结局的影响,现报告如下。
1 资料与方法
1.1 一般资料
选取2015年6月—2016年12月本院产科门诊收治的146例PPROM患者作为PPROM组,孕周28~37周,平均(33.65±5.26)周,年龄21~42岁。另选择同期收治的185例TPROM 患者作为TPROM组,孕周37~42周,平均(39.43±3.07)周,年龄22~40岁。2组患者均符合TPROM诊断标准: 孕妇主诉突然感到阴道有液体流出; 阴道检查有液体流出,且伴存胎脂样物; pH值>6.5; 腹部超声检查显示羊水量减少[5]。本研究入选患者均有完整的临床资料。
1.2 研究方法
调取2组患者的临床病历资料,统计其人口学特征及医学指征资料,包括产妇年龄、居住条件、吸烟状况、体质量指数(BMI)、婚姻状况、胎位、胎像、胎盘前置与否、羊水量、生殖道感染情况、子宫形态、剖宫产史、流产或引产史、胎膜早破史、辅助生殖史、妊娠次数、再次妊娠产检次数、腹压、宫颈机能、妊娠期合并症以及血清维生素C(VC)、维生素E(VE)、铜(Cu2+)、锌(Zn2+)水平等,记录2组产妇分娩方式及妊娠结局,并对比分析2组孕妇基本情况。
1.3 统计学方法

2 结 果
2.1 PPROM易发的单因素分析
对可能导致PPROM的诸多因素进行组间单因素分析显示, PPROM组与TPROM组的居住城乡交界、被动或主动吸烟、婚姻状况、双胎/多胎、胎位异常、流产或引产史、生殖道感染、腹压增加、妊娠合并贫血、胎膜早破史、辅助生殖史、产检少于5次的比例以及BMI、血清VC、血清VE、血清Cu2+、血清Zn2+水平比较,差异均有统计学意义(P<0.05); 而2组患者年龄以及胎盘前置、羊水过多、妊娠期高血压、妊娠期糖尿病、宫颈机能不全、原因不明者比例比较,差异无统计学意义(P>0.05), 见表1。

表1 PPROM易发单因素分析
与PPROM组比较, *P<0.05。
2.2 PPROM易发危险因素的Logistic回归分析
以妊娠期是否发生PPROM为因变量,单因素具有统计学意义的易发因素为自变量进行Logistic回归分析,结果显示,孕妇血清VC、血清VE、血清Cu2+、血清Zn2+含量下降,双胎/多胎,存在胎位异常、生殖道感染、流产或引产史或胎膜早破史、产检次数过少、妊娠合并贫血、腹压增加,均是PPROM发生的危险因素(P<0.05), 见表2。
2.3 2组新生儿结局比较
PPROM组胎儿生长受限、新生儿低体质量、呼吸窘迫综合征、肺炎、窒息的发生率及围产儿病死率均显著高于TPROM组,差异具有统计学意义(P<0.05), 见表3。
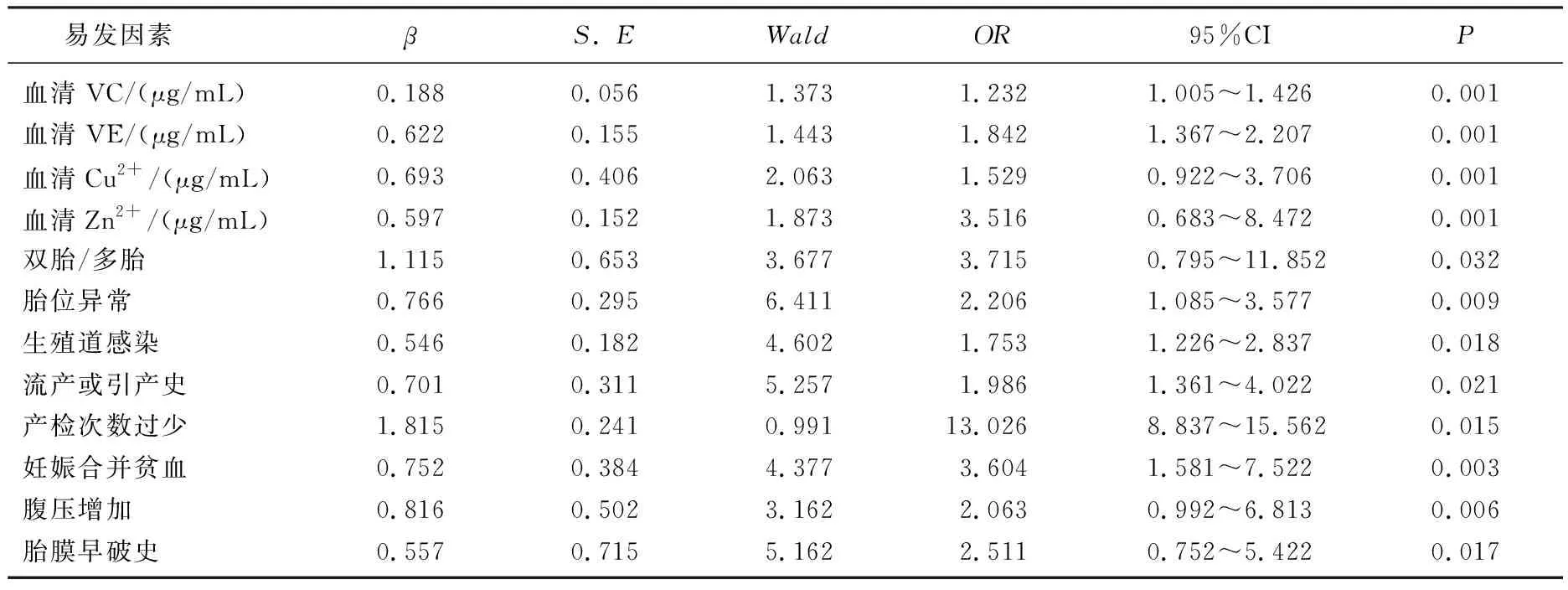
表2 PPROM易发危险因素的Logistic回归分析

表3 2组新生儿结局对比[n(%)]
与TPROM组比较, *P<0.05。
3 讨 论
胎膜是绒毛膜、羊膜共同形成的封闭环境,可起到保护宫内胎儿的作用。一般情况下,在临产前胎膜不容易破裂,但某些异常因素会对孕妇胎膜的弹性及张力造成不良影响,使其变得薄弱,从而难以承受羊膜腔压力而破裂。PROM可导致产妇宫内感染率及产褥期感染率升高,继而影响新生儿结局[6]。诱发PPROM的因素复杂多样,但具体病因尚未明确。本研究纳入的146例PPROM患者中, 12例患病因素不明,其中有7例既无流产史,也不存在生殖道感染,且血清VC、VE、Cu2+、Zn2+含量亦正常,分析发病原因,可能为胎膜自身发育异常或宫腔内细胞因子失衡。
以往研究[7]发现,年龄大也是某些地区产妇胎膜早破的危险因素。据报道,北京女性年龄每增大1岁,胎膜早破风险就增加1.011倍。本研究结果显示,年龄并不会影响PROM的发生,分析原因,是两个研究所选的研究对象不同所致,前者所选病例为足月孕妇。同时有报道[8]显示,多次妊娠为北京市妊娠妇女胎膜早破发生的重要因素之一,女性每增加1次妊娠,则后期胎膜早破发生率提高1.052倍。临床实践发现,足月胎膜早破发生率为17%, 未足月胎膜早破发生率为5%, 而存在宫颈手术史再次妊娠者的两者发生率均显著提高,分别达23%和12%。研究[9]显示,多次妊娠女性再次妊娠时胎膜早破风险高于首次妊娠者5.817倍。本研究中, PPROM组患者中存在流产或引产史的比例显著高于TPROM组,且多因素Logistic回归分析显示其为诱发PPROM的独立危险因素之一。分析原因,可能与分娩或人流会造成宫颈撕裂、宫颈内口括约肌功能丧失等有关。生殖道感染已被证实为导致PROM的主要因素之一,本研究结果与此一致。分析原因,子宫颈和阴道间微生物可合成大量水解酶类,从而对胎膜细胞外的基质产生降解,降低胎膜中胶原纤维水平,导致胎膜脆性增加[10-11]。产检次数少也是影响PPROM发生的原因,产妇不按时产检,医院对存在生殖道炎症者就不能及时发现并给予积极充分的治疗,也不能及时发现胎儿在宫腔内异常状态及胎膜自身状况,而这些均是造成PPROM发生的危险因素。郑文佩等[12]研究显示,双胎妊娠妇女胎膜早破率为13.99%,其中未足月者占92.09%,双胎胎膜早破患者的早产率(84.83%)、流产率、新生儿窒息发生率均显著高于非胎膜早破者。目前临床公认双胎胎膜早破的发生可能与宫腔内压上升有关,双胎子宫容量增大,宫腔压力增高,导致覆盖在宫颈内口部位的胎膜薄弱,因而易发生胎膜早破[13]; 此外,宫腔内压升高,也会导致盆腔血管受压,进而诱发宫缩,最终导致胎膜早破发生[14]。这些也是腹压增加会造成PPROM发生的原因。因此,双胎/多胎产妇更要按时产检,随时掌握身体状况,预防不良事件发生,同时产妇在妊娠期应注意保暖,尽量避免感冒咳嗽、性生活或外伤,从而预防PPROM的发生。
机体胶原纤维合成不足或过度降解,可导致胎膜中胶原蛋白含量降低,进而诱发PROM发生[15]。有研究发现,PROM组孕妇胎膜明显变薄,绒毛膜滋养叶细胞、基底膜和成纤维细胞均呈现出老化或发育不良的表现。VC可通过增强赖氨酸和脯氨酸向羟赖氨酸和羟脯氨酸转化的作用,进一步加速体内胶原蛋白形成; VE是维持机体正常代谢所必须的维生素,不仅具有清除氧自由基、抑制过氧化反应的作用,还可维持细胞膜稳定性。此外,研究[16]还指出,PROM与微量元素具有相关性。Cu2+与正常人体造血功能关联密切,可促进铁吸收; Zn2+与人体多种酶活性相关,尤其与氨基酸代谢、蛋白质合成等密切相关,对胚胎生长具有营养支持作用。本研究结果显示, PPROM组患者血清VC、VE、Cu2+、Zn2+含量均显著低于TPROM组,且多因素分析显示其均为影响PPROM发生的独立危险因素,与李玉霞等[17]的研究结论一致。
完整的胎膜是保护胎儿的天然屏障,一旦破裂,会导致病原菌进入胎盘,引发新生儿肺部感染; 同时,胎膜早破会造成羊水量减少,使子宫壁对外界的缓冲作用变弱,使得脐带受压或脱垂,造成胎盘血液循环出现障碍,影响胎儿的生长发育,甚至造成胎儿短时间内死亡。本研究结果显示, PPROM组胎儿生长受限、新生儿低体质量、呼吸窘迫综合征、肺炎、窒息的发生率及围产儿病死率均显著高于TPROM组,提示PPROM会升高围产儿的并发症发生率。为做好PPROM的预防工作,提高围产儿生存质量,临床人员应做好以下工作: ① 做好育龄期女性的生殖健康教育工作,尽量避免或减少人工流产; ② 提醒孕妇重视孕期卫生指导与检查,加强围生期保健,预防生殖道感染性疾病的发生及恶化; ③ 使孕妇明白定时体检的重要意义,以及时发现问题并及时纠正与治疗,避免相关不可逆事件的发生; ④ 落实围生期健康宣教工作,提醒孕妇尽量避免性生活,注意休息,避免劳累,切记防止腹部受外伤; ⑤ 孕期加强营养,提供胎儿发育所需维生素和微量元素,增强机体免疫力,降低感染风险。
综上所述, PPROM的发生因素存在多样性,孕妇有流产或引产史、胎膜早破史、生殖道感染、腹压增加、双胎和胎位不正、贫血及血清维生素微量元素水平低等,均可增大PPROM发生风险。同时, PPROM会升高新生儿的并发症发生率,因此必须做好PPROM的预防及诊治工作,以最大程度改善患者的妊娠结局。
